Тендинит ахиллова сухожилия. ахиллобурсит. болезнь хаглунда
Содержание:
- Возникновение и развитие заболевания
- Как правильно мерять обувь перед покупкой
- Хирургическое лечение
- Боль в горле: когда надо обращаться к врачу?
- Симптомы болезни
- Диагностика
- Признаки и симптомы молоткообразной деформации пальцев стопы
- Что носить дома
- Патогенез деформации Хаглунда
- Принципы ЛФК при артрозе
- Особенности COVID-19 у детей
- Нетипичная картина
- Симптомы и признаки бурсита
- Распределение «факторов риска» развития недостаточности мозгового кровообращения
- Симптомы
- Варианты диагностики
- Условия для обследования
- Методы лечения
- Прогноз течения болезни
- Как записаться к травматологу-ортопеду?
- Реабилитация и ограничения при операциях на переднем отделе стопы
Возникновение и развитие заболевания
Как правило, наиболее часто остеохондропатией пяточной кости болеют девочки в возрасте 11–16 лет, мальчики данным заболеванием страдают реже, иногда болезнь Шинца возникает и раньше, у детей 6–7 лет.
Причина остеохондропатии до конца не известна. Ученые и врачи считают, что болезнь Шинца может возникать из-за чрезмерных нагрузок на ноги, к примеру, при занятиях спортом, а также из-за предрасположенности к заболеванию, из-за патологий эндокринной системы и сосудов нижних конечностей, из-за перенесенных инфекций.
Разумеется, основным провоцирующим фактором, приводящим к заболеванию, являются травмы пяток и чрезмерные нагрузки.
Нельзя забывать, что именно пяточная кость испытывает самую большую нагрузку при ходьбе человека, беге, прыжках. К пяточной кости прикрепляются связки и сухожилия, она участвует в образовании нескольких суставов. Собственно к пяточному бугру, который и оказывается пораженным при болезни Шинца, крепится ахиллово сухожилие и вся подошвенная связка стопы.
Болезнь Шинца прогрессирует постепенно, сначала пятка опухает, затем появляются боли. Иногда симптомы заболевания проявляются на одной пятке, иногда болезнь поражает обе пятки. В зависимости от того, одна стопа или обе поражены, говорят об одностороннем или двустороннем поражении бугра пяточной кости. На первых этапах заболевания боли не имеют ярко выраженного характера, хоть и локализуются конкретно в области пяточного бугра. С развитием заболевания боли усиливаются и становятся особенно резкими при физических нагрузках и интенсивном движении. Через некоторое время пациенты, ощущая сильную и постоянную боль, начинают ходить почти на цыпочках, опираясь только на переднюю часть стопы.
Иногда боли в пятке могут проходить достаточно быстро, но нередко сильные болевые ощущения длятся до завершения роста ребенка.
Диагноз остеохондропатия бугра пяточной кости может быть поставлен только врачом на основании осмотра больного, изучения рентгенологических снимков, анализа симптомов по рассказу пациента. После определения диагноза врач назначает соответствующее лечение.
Как правильно мерять обувь перед покупкой
- Покупать обувь желательно во второй половине дня, так как к вечеру появляется слабость в ногах, и они слегка отекают. Если примерять утром, вполне возможно, что на следующий день ботинки или туфли окажутся малы.
- Обувь нужно не только мерять, но и внимательно осматривать на предмет наличия внутренних швов, которые могут травмировать кожу.
- Подошва должна быть мягкой и гибкой. Толстая и жесткая – ограничит работу мышц стопы, создаст ненужное напряжение в ногах, что при лечении остеоартроза коленного сустава и тем более голеностопного недопустимо.
- Во время ходьбы большой палец должен чуть касаться носка обуви, но не упираться в него.
- Отдайте предпочтение модели со встроенным супинатором – стелькой или полустелькой, которые поддерживают нормальный свод стопы и не допускают развития плоскостопия.
Как правильно выбирать обувь в магазине? На что обращать внимание, чтобы не прогадать?
Хирургическое лечение
При неэффективности консервативных методов лечения деформации Хаглунда, выполняют оперативное лечение различными методиками, которые зависят от формы и степени деформации. Целью большинства операций является удаление костного экзостоза задней части пятки, чтобы устранить давление на слизистую сумку и ахиллово сухожилие. Воспаленные, отекшие ткани примут нормальный объем, когда давление будет устранено.
Если в клинической картине преобладает боль, отек, воспаление щаднепяточных структур, то в дополнение к резекции (спиливанию) экзостоза, удаляют слизистую сумку. Так как она будет сохранять боль даже после операции.
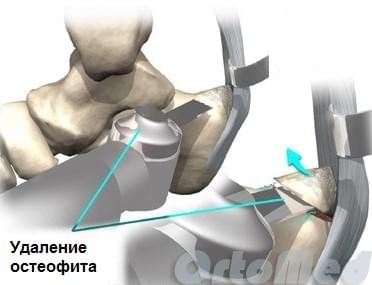
Удаление экзостоза (шпоры) пяточной кости. Эта операция может проводится под проводниковой или местной анестезией открытым традиционным способом через небольшой (4-5 см) разрез кнаружи от ахиллова сухожилия, либо миниинвазивно через 2 разреза по 5 мм с помощью видео эндоскопической техники.
-
Открытый метод.
Во время операции ахиллово сухожилие инструментами отодвигается медиально (кнутри), чтобы исключить вероятность его повреждения. Далее экзостоз спиливается медицинской пилой. Острые края зачищают врезой с боковой заточкой. При необходимости иссекается слизистая сумка. Рана зашивается и накладывается стерильная повязка.
-
Эндоскопический метод.
Как правило пациенты первую неделю передвигаются в ортезе, для уменьшения подвижности стопы а следовательно, отека, боли, гематомы.
Клиновидная остеотомия пяточной кости.
Данная методика оперативного лечения синдрома Хаглунда применяется, если у пациента высокий свод стопы и как следствие угол пяточной кости больше. Из это следует, что давление заднепяточного бугра на ахиллово сухожилие будет больше. Для этого хирург во время операции выпиливает клин в заднем отделе пяточной кости и фиксирует титановыми винтами, как показано на схеме. Тем самым происходит относительное уменьшение угла и бугор уже не оказывает сильного давления на сухожилие.
-
Корригирующая остеотомия пяточной кости.
Это третий вид операции — устранение варусного отклонения пяточной кости.
Боль в горле: когда надо обращаться к врачу?
Если горло вдруг стало Вас беспокоить, но температура не повышается, и других пугающих симптомов нет, имеет смысл попытаться справиться домашними средствами (тёплое питьё, полоскание). Но если за два дня боль в горле победить не удалось, надо обращаться к врачу. Не следует пытаться подменить профессиональную медицину и самому выбирать себе лекарство.
Категорически недопустимо прибегать к антибиотикам без соответствующего назначения врача. Если ваша болезнь вызвана вирусом (а обычная простуда, часто сопровождаемая фарингитом – это, как правило, вирусное заболевание), то антибиотики не помогут, а наоборот, только ослабят организм, истребив полезные бактерии.
В то же время на фоне вирусного поражения могут активизироваться и болезнетворные бактерии. И в этом случае может быть показано применение и антибактериальных препаратов. Только врач может правильно установить причину заболевания, поставить диагноз и подобрать эффективный курс лечения. Так же и становить тот факт, что горло здорово – в тех случаях, когда болевые ощущения в области горла вызваны заболеванием других органов, может только ЛОР-врач.
Обязательно следует обратиться к врачу, если:
- боль в горле не проходит в течение двух дней при домашнем лечении;
- боль очень сильная, трудно глотать или открывать рот;
- боль сопровождается резким повышением температуры;
- боли в горле сопровождаются сыпью на коже;
- дискомфорт в горле и болевые ощущения легко возвращаются. В этом случае пациенты обычно жалуются на то, что горло болит постоянно. Подобные жалобы, как правило, свидетельствуют о наличии хронической формы заболевания – хроническом тонзиллите или хроническом фарингите).
Симптомы болезни
Первые клинические проявления — дискомфорт и незначительное боль с локализацией в пятке. Однако болевые ощущения могут усиливаться при длительной ходьбе, во время бега или прыжков.
По мере своего развития болезнь Хаглунда Шинца будет выражаться в таких признаках:
- опухание пораженной области;
- возникновение резкой болезненности во время пальпации;
- гиперемия пяточного участка;
- проблемы при сгибании и разгибании стопы;
- повышение местной температуры — кожа в проблемной зоне будет намного горячее, нежели остальные участки тела;
- хромота и быстрая утомляемость во время ходьбы;
- стихание болевого синдрома при длительном нахождении туловища в горизонтальном положении;
- распространение болей и дискомфорта на ахиллово сухожилие;
- невозможность полностью опираться на больную ногу, отчего человек будет вынужден ходить на носочках;
- атрофия мышц голеностопа.
Степень выраженности симптомов будет сугубо индивидуальной, например, одни дети отмечают незначительные боли и неприятные ощущения в пяточной кости, в то время как другие предъявляют жалобы на нестерпимый болевой синдром. В подавляющем большинстве ситуаций пациенты не могут нормально передвигаться, что в значительной степени снижает качество жизни.
Болезнь Шинца у детей может иметь как вялотекущее, так и стремительное течение. При возникновении первых клинических проявлений необходимо как можно скорее обратиться за квалифицированной помощью.
Диагностика
Как поставить правильный диагноз и назначить эффективную тактику терапии, знает врач-ортопед. Несмотря на присутствие специфического симптомокомплекса, процесс диагностирования должен носить комплексный подход.
Первый этап диагностики направлен на то, чтобы клиницист самостоятельно выполнил несколько манипуляций:
- изучил историю болезни — для выявления наиболее характерного патологического провоцирующего фактора;
- собрал и проанализировал жизненный анамнез — для установки влияния тех факторов, которые не имеют под собой патологической основы;
- пальпировал проблемный участок нижних конечностей;
- оценил двигательную активность;
- детально опросил пациента и его родителей — для выяснения интенсивности выраженности симптомов, что может указать на стадию протекания недуга.
Для исключения сопутствующих патологий необходимы такие лабораторные исследования:
- общий анализ крови;
- биохимия крови;
- общеклинический анализ урины;
- серологические тесты;
- ПЦР-пробы.
С точностью подтвердить диагноз помогут лишь инструментальные процедуры, среди которых:
- рентген ног в боковой проекции;
- КТ;
- МРТ.
Болезнь Хаглунда Шинца стоит дифференцировать от:
- остеомиелита;
- туберкулезного поражения костей;
- бурсита;
- периостита;
- острого воспаления пяточной кости;
- злокачественных опухолей.
 Болезнь Шинца.
Болезнь Шинца.
Признаки и симптомы молоткообразной деформации пальцев стопы
Для такой патологии, как молоткообразные пальцы ног, характерны следующие клинические признаки и симптомы:
- выраженная деформация (постоянное согнутое положение пальцев, ноготь смотрит вниз);
- ощущение натяжения в сухожилиях (палец невозможно выпрямить без помощи);
- усиливающиеся болевые ощущения;
- образование подошвенных натоптышей;
- появление мозолей на задней части сустава;
- своды стопы опущены;
- вывихи и подвывихи плюснефаланговых суставов;
- ограничение движения;
- хромота;
- появилась сложность в подборе подходящей обуви.
При появлении малейших тревожных симптомов рекомендуется обратиться к врачу ортопеду для назначения эффективных методов коррекции данной патологии, потому как запущенные стадии деформации лечить достаточно сложно.
Что носить дома
Дома лучше ходить босиком или в специальной домашней обуви – к ее выбору также нельзя относиться спустя рукава. Домашние тапки или туфли должны поддерживать свод стопы и фиксировать ее задний отдел. Вместо модели на плоской подошве отдайте предпочтение таковой – на небольшом каблуке, что поможет уберечь голеностоп от артроза. Чтобы ноги не уставали, их нужно максимально разгружать, периодически массировать, выполнять сгибание и разгибание пальцев, перекаты с пятки на носок.
Существуют анатомические тапочки с рельефными стельками. Специальное углубление для пятки создает в них правильную опору для ног, снимает нагрузку с суставов и позвоночника, сосудов. Если у вас диагностировали дегенеративные заболевания суставов, такая обувь вам просто необходима, однако она не помешает и здоровому человеку, поскольку предупреждает патологии опорно-двигательной системы.
Анатомические тапочки позаботятся о ваших суставах в домашней обстановке
Патогенез деформации Хаглунда
Во время постоянного трения ахиллова сухожилия начинается воспаление слизистой сумки. Это хроническое многомесячное воздействие передаётся заднепяточному бугру и медленно начинается образовываться патологический хрящ, изменённые, зачастую с острыми шипами. Это можно увидеть даже на рентгенограмме. Образование этого хряща происходит ввиду защитной реакции организма. Желании укрепить зону постоянного раздражения и улучшить скольжение сухожилия. Но, к сожалению, патологический хрящ на это не способен. Получается замкнутый круг.
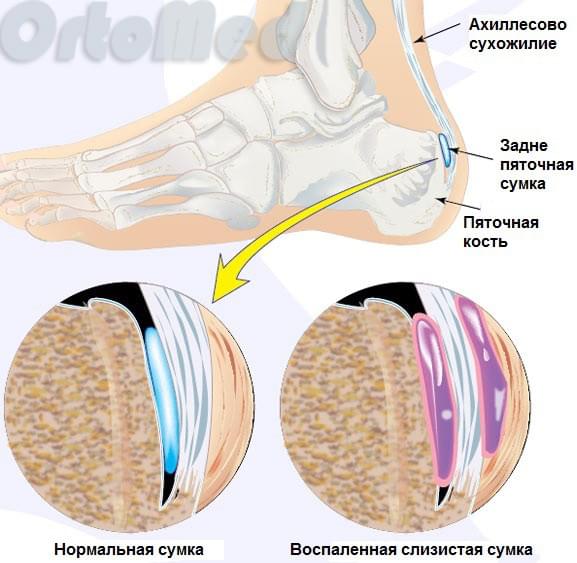
Давление на сумку и ахиллово сухожилие ещё больше увеличивается, что усиливает воспаление, боль и отек. Воспаление слизистой сумки и ахиллова сухожилия без костной деформации называется ахиллобурсит (заднепяточный бурсит). Как правило бурсит предшествует деформации Хаглунда.
Пациенты не особо обращают внимание на «шишку», думая, что это мозоль, до того момента пока она не заболит. И как правило, это состояние довольно тяжело поддается консервативному лечению
Вот почему так важно обратиться к ортопеду на ранней стадит болезни Хаглунда
Принципы ЛФК при артрозе
Комплекс ЛФК может включать упражнения в положении сидя, стоя и лежа. Главное правило – их выполнение не должно вызывать боли, в противном случае можно навредить. После каждого упражнения нужен небольшой перерыв, который поможет избежать обострений вследствие интенсивных тренировок.
Чтобы лечебная физкультура принесла пользу в лечении артроза и остеоартроза, важно соблюдать простые принципы:
- заниматься регулярно, в идеале – каждый день, а еще лучше – в течение дня по несколько минут;
- увеличивать нагрузку постепенно;
- двигаться в медленном темпе, без резких рывков и других «подвигов»;
- если поражение затронуло конечность, выполнять упражнение сначала на здоровой ноге или руке, а затем аккуратно переходить на поврежденный сустав;
- в период обострения прекратить любые физические нагрузки.
С помощью ЛФК вы сможете улучшить гибкость мышц, сохранить подвижность сустава и избавиться от лишнего веса
Особенности COVID-19 у детей
Статистика гласит, что у 50 % детей, заболевших COVID-19, не отмечалось ярко выраженных симптомов. Температура была субфебрильной или же не повышалась вообще, кашель был несильным, одышки не наблюдалось, пневмония не развивалась. У 39% детей симптоматика была умеренно тяжелой. Им диагностировали воспаление легких, но серьезных проблем с дыханием не было. У 4% детей симптомов не было вообще. Однако у 6% детей болезнь имела тяжелый характер, некоторые из них находились в критическом состоянии, развивалась тяжелейшая пневмония, отказывали органы. В отдельных случаях у таких пациентов были сопутствующие заболевания, однако некоторые из них до этого были совершенно здоровы.
Особенно опасным коронавирус является для детей первого года жизни, потому что иммунная система малышей в принципе еще очень слабая, она не может противостоять большинству бактерий и вирусов. В грудном возрасте возможно одновременное заражение сразу несколькими вирусами, проникающими в организм респираторным путем, а также присоединение бактериальной инфекции.
Нетипичная картина
Наряду с типичной формой заболевания, описанной выше, встречаются и атипичные формы. Они имеют свои особенности, от которых зависит тяжесть заболевания.
- Zapella – форма синдрома с неярко выраженными признаками. Речь частично сохранена, умеренно выражен сколиоз, умственная отсталость средней степени тяжести. Физически развиваются нормально.
- Hanefeld – в клинической картине преобладает раннее развитие судорожных приступов. Часто они случаются даже до появления умственной деградации.
- Rolando – на первый план выходят признаки задержки психомоторного развития. Ребенок теряет возможность передвигаться, нарастает стереотипия движений, его беспокоят дыхательные нарушения.
Синдром Ретта – сложное генетическое заболевание. Прежде всего, его сопровождает полная умственная деградация и психоневрологические нарушения, влекущие за собой многочисленные патологии других систем организма.
К сожалению, в мире еще не существует способа кардинального искоренения болезни, хотя ученые ведут постоянные разработки в этом направлении.
Лечение синдрома сводится к трем основным направлениям. Медикаментозная терапия назначается для купирования судорожных припадков и стимуляции работы головного мозга.
Диетотерапия включает в себя контроль массы тела, употребление в пищу высококалорийных, витаминизированных продуктов.
Однако наибольшее внимание уделяется реабилитационным мероприятиям, направленным на укрепление опорно-двигательного аппарата и поддержание умственного, психомоторного развития
Важно сохранить комплексный, всесторонний подход к проблеме. Такие дети нуждаются в постоянной поддержке со стороны взрослых и веры в них
Сотрудничество с ними, как с полноценной ячейкой общества, способствует их лучшей адаптации в социуме и более благоприятному развитию
Такие дети нуждаются в постоянной поддержке со стороны взрослых и веры в них. Сотрудничество с ними, как с полноценной ячейкой общества, способствует их лучшей адаптации в социуме и более благоприятному развитию
Важно сохранить комплексный, всесторонний подход к проблеме. Такие дети нуждаются в постоянной поддержке со стороны взрослых и веры в них
Сотрудничество с ними, как с полноценной ячейкой общества, способствует их лучшей адаптации в социуме и более благоприятному развитию.
Симптомы и признаки бурсита
В число основных признаков бурсита входят:
- болезненность, ограничивающая движение;
- округлая припухлость упругого типа в месте воспаления;
- краснота кожи;
- отечность;
- слабость, повышенное потоотделение;
- повышение температуры тела;
- отклонение, колебание отека при надавливании (подтверждает скопление выпота).
При отсутствии должного лечения острая форма бурсита перетекает в хроническую. Симптоматика усиливается. У больного отмечаются:
- гипертермия (может достигать 39-40 градусов Цельсия);
- увеличение отека;
- усиление болей даже в состоянии покоя.
Сложные случаи сопровождаются загноением мягких тканей и флегмоной.
При хроническом пяточном бурсите, бурсите колена, локтя, пальца, тазобедренного сустава припухлость становится мягкой, болезненность при надавливании, краснота кожи и отек исчезают. Движения выполняются без ограничений. При отсутствии лечения возможен рецидив. Тогда в самой сумке сохраняются небольшие остатки поврежденных тканей, которые являются идеальной средой для развития патогенных микроорганизмов и образования нового воспаления.
У вас появились симптомы бурсита?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Распределение «факторов риска» развития недостаточности мозгового кровообращения
(G.J.Hankey, J.M.Wardlaw, 2002)
|
Наиболее важные «Факторы риска» |
Частота встречаемости фактора у пациентов с признаками НМК |
|
Склонность к повышению АД |
50 – 75% |
|
Заболевания сердца |
35 – 40% |
|
Нарушения липидного обмена |
40 – 45% |
|
Злоупотребление алкоголем, курением |
10 – 20% |
|
Повышенное потребление соли |
25 – 30% |
|
Избыточная масса тела |
<15% |
|
Неблагоприятная наследственность |
5-10 % |
|
Частые стрессорные воздействия |
5% |
|
Гиподинамия |
8% |
Инсульт подразделяется на геморрагический и ишемический (инфаркт мозга). Ишемический инсульт составляет около 80%, хотя недавно опубликованные данные в журнале Stroke (Shiber JR, Fontane E, Adewale A. Stroke registry: hemorrhagic vs ischemic strokes. Am J Emerg Med. Mar 2010;28(3):331-333), основанные на ретроспективном обзоре данных полученных из инсультных центров увеличили долю геморрагического инсульта до 40,9%. Данное увеличение авторы связывают с улучшением диагностики благодаря использованию СКТ и возрастанием использования дезагрегантов и варфарина.
По характеру течения выделяют также малый инсульт, при котором нарушенные функции полностью восстанавливаются в течение первых 3 недель заболевания. Однако такие относительно легкие случаи отмечаются лишь у 10-15% больных инсультом.
Преходящие нарушения мозгового кровообращения (ПНМК) характеризуются внезапным возникновением очаговых неврологических симптомов, которые развиваются у больного с сосудистым заболеванием (артериальная гипертония, ИБС, ревматизм и др.) и продолжаются несколько минут, реже – часов, но не более суток и заканчиваются полным восстановлением нарушенных функций. Преходящие неврологические нарушения с очаговой симптоматикой, развившиеся вследствие кратковременной локальной ишемии мозга, обозначаются также как транзиторные ишемические атаки (ТИА).
Особой формой ПНМК является острая гипертоническая энцефалопатия (ОГЭ). Чаще острая гипертоническая энцефалопатия развивается у больных злокачественной артериальной гипертонией и клинически проявляется резкой головной болью, тошнотой, рвотой, нарушением сознания, судорожным синдромом, в ряде случаев сопровождается очаговой неврологической симптоматикой.
Появления ТИА или малого инсульта указывает на высокий риск повторных и, как правило, более тяжелых ОНМК (поскольку патогенетические механизмы этих состояний во многом сходны) и требует проведения их профилактики. Недавние популяционные и госпитальные эпидемиологические исследования продемонстрировали высокий риск развития инсульта сразу же после ТИА. Исследования показали, что экстренная оценка больных с ТИА в клинике и немедленное начало лечения снижают риск инсульта после ТИА. Это подчеркивает необходимость экстренной госпитализации больных с ТИА для обследования и немедленного лечения.
Симптомы
Чаще всего первые симптомы заболевания возникают в период полового созревания, а в некоторых случаях и раньше. При раннем начале симптомы заболевания могут возникать у пациентов в 7 лет. Заболевание характеризуется медленным прогрессированием. У пациента может отмечаться развитие острых, а иногда постепенно усиливающихся болей в пятке. Боли преимущественно возникают после тяжелых физических нагрузок, таких как бег, продолжительная ходьба или прыжки.
У больного в области пяточного бугра формируется видимая припухлость, при этом такие признаки воспаления, как гиперемия, жжение или распирания отсутствуют. Характерным признаком болевого синдрома при болезни Шинца считается появление болей при вертикальном положении тела через несколько минут либо сразу после опоры на пятку, а также отсутствие болей в покое или ночное время.
По тяжести течения заболевание у разных больных может сильно отличаться. У некоторых больных отмечается появление незначительных болей при опоре на ногу, что не способствует нарушению опоры на ногу. У некоторой части больных отмечается появление интенсивных прогрессирующих болей, которые делают опору на пятку фактически невозможной. Такие пациенты при ходьбе опираются только на передний и средний отдел стопы, в связи, с чем они нуждаются при ходьбе в опоре на костыль или трость.
При внешнем осмотре у таких пациентов обнаруживается незначительный местный отек и атрофия кожи. У них выявляется умеренный локальный отек и атрофия кожи. Нередко имеет место слабо или умеренно выраженная атрофия мышц голени. Также одним из типичных проявлений недуга считается кожная гиперестезия и повышенная тактильная чувствительность в пораженной области. При пальпации области пяточного бугра у больного могут возникать болезненные ощущения, а также затруднятся разгибание и сгибание стопы, что обусловлено появлением выраженных болей.
Варианты диагностики
При появлении жалоб и обращении за медицинской помощью первично учитываются симптомы, пол и возраст пациента. После сбора анамнеза назначаются диагностические процедуры, которые включают следующие манипуляции:
- Лабораторная аналитика. У больного берется кровь для ПЦР-исследования, поиск ревматоидного фактора и С-реактивного белка. Это необходимо для исключения или подтверждения инфекционной природы текущей патологии, отделения болезни Шляттера от артрита.
- УЗИ. Дает оценку состояния мягких тканей.
- Денситометрия. Изучает структуру плотных волокон.
- Рентгенография. Назначается в двух проекциях, рекомендуется делать в динамике.
- МРТ коленного сустава. Позволяет изучить все мягкотканные структуры изучаемого участка, включая кровеносную и нервную сеть, определить участки с нарушенным кровотоком, микротравмами.
- КТ коленного сустава. Дает полное представление о костных изменениях. Наблюдается уплощение менее плотной оболочки бугристости берцовой кости, просвет в суставе в нижней части поднимается. Фиксируется воспаление и увеличение в размерах поднадколенниковой сумки. На начальном этапе изменений в ядрах не наблюдается, а при затяжном характере патологии они смещаются вверх и вперед до 5 мм, меняют рельефность.
Рентгеновские снимки как стандартная технология применяются в первую очередь, но для дифференциации болезни Шляттера с другими возможными аномалиями лучше всего подходят методики МРТ и КТ, так как со стопроцентной вероятностью распознают переломы, опухолевые процессы, сифилис, остеомиелит и туберкулез.
Условия для обследования
Для полноценной диагностики требуется профильное оснащение и опытные врачи. Чтобы подобрать лучшую клинику томографии рядом с домом, обратитесь к нашему сервису поиска и записи на процедуры, который работает бесплатно. Установите свои критерии клиники при помощи фильтров, укажите предпочтительный район расположения и изучите открывшиеся предложения. Сравнивайте организации по рейтингам, оснащенности, прайс-листам, читайте отзывы, выбирайте лучшие варианты. Звоните операторам сервиса по номеру на портале и консультируйтесь по имеющимся вопросам. Записывайтесь на исследование в понравившуюся клинику и получите бонус от сервиса на любой вид процедуры.
Методы лечения
При появлении патологической симптоматики следует обратиться к специалисту-хирургу или ортопеду-травматологу. Стандартно назначается консервативное лечение, которое включает:
- исключение тяжелых нагрузок на нижние конечности, замена травматичного вида спорта на более щадящий (например, плавание);
- использование фиксаторов-повязок;
- прием негормональных противовоспалительных средств;
- назначение обезболивающих препаратов (при необходимости);
- обращение к физиотерапии (грязелечение, УВЧ, массаж, магнитотерапия, парафинолечение, ударно-волновое воздействие);
- кальциевый электрофорез (при сильном разрушении кости);
- ЛФК с целью снижения натяжения связки надколенника, усиления мускулатуры бедра.
После проведения курсовой терапии следует на некоторое время отказаться от нагрузок на колено, не бегать, не прыгать, не приседать и не вставать на колени. При максимально тяжелом поражении, деструкции кости рекомендуется инструментальное вмешательство. Во время операции изымаются участки с отмершими волокнами, вместо них устанавливается трансплантат, который имитирует и поддерживает бугристость большой берцовой кости.
Прогноз течения болезни
В большинстве случаев прогноз на полное выздоровление благоприятный. Основная часть пациентов сохраняет шишковидный выступ на колене, который никак не беспокоит своим присутствием, не причиняет боли, не влияет на функциональность конечности. Небольшой процент перенесших заболевание молодых людей жалуются на осложнения: смещение некоторых суставных зон вверх, деформация колена с сопутствующей болью на его опору, метеозависимость. В качестве профилактических рекомендаций следует дозировать физические нагрузки на ноги, задавать адекватный режим тренировок.
Текст представлен в познавательных целях, не содержит научных доводов или специализированного медицинского мнения. При обнаружении симптомов болезни Шляттера сходите к врачу и пройдите обследование.
Как записаться к травматологу-ортопеду?
Лечением бурсита занимается профессиональный специалист – травматолог-ортопед. Выполнить диагностику бурсита, получить консультацию врача в АО «Медицина» (клиника академика Ройтберга) в центре Москвы по адресу: 2-й Тверской-Ямской переулок, 10. От метро Маяковская вам необходимо пройти 5 минут пешком.
Чтобы записаться на первый прием к специалисту, позвоните по телефону +7 (495) 775-73-60. Звонки принимаются круглосуточно.
Также заявку можно оформить через короткую электронную форму на сайте. Не забудьте указать свое имя и контактный номер для связи. Администратор клиники перезвонит вам и запишет вас на ближайшее свободное время.
Реабилитация и ограничения при операциях на переднем отделе стопы
Большинство
современных операций по устранению вальгусной
деформации первого пальца стопы, болезненных шишечек и косточек, молоткообразной (когтеобразной) деформации
пальцев, деформации тейлора, невромы Мортона, ряда редких
заболеваний стопы выполняются из небольших разрезов или практически
незаметных проколов при помощи тонких боров различной формы. Благодаря
малотравматичному характеру операций, надежной фиксация микровинтами,
специальной обуви у пациентов отсутствует или слабо-выражен болевой синдром.
Абсолютное большинство пациентов практически не применяют обезболивающие
препараты. Обычно боли слабые, непродолжительные и проходят на следующие сутки
после операции. Поэтому большинство прооперированных пациентов могут совершенно
безопасно для своего здоровья покинуть клинику на следующий день после
оперативного лечения проявлений поперечного плоскостопия.
Многие пациенты не нуждаются в ежедневных перевязках. Не требуется
госпитализация, передвигаться можно самостоятельно через 3-4 часа после
операции, используя специальную или (в ряде случаев) обычную обувь.
Несмотря на это, до сих пор распространено мнение о невозможности
самостоятельного передвижения, необходимости длительного постельного режима,
ношении гипсовых повязок или ходьбы только с костылями. Эти несостоятельные
страхи являются причиной длительного воздержания от операции (пациент
обращается только на самой запущенной стадии с выраженной болью) или пациент
боится оперировать обе ноги одновременно.
Сразу следует отметить, что эти страхи беспочвенны — разработана и давно с
успехом применяется специальная разгрузочная обувь.

Варианты
разгрузочных башмаков: для передвижения после операций на переднем отделе стопы
(слева), на заднем отделе стопы (справа)
Есть
два принципиально-разных типа башмаков: для операций на переднем отделе и на
заднем отделе. Для операций на переднем (вальгусная деформация,шишки, косточки,
неврома Мортона, молоткообразные пальцы, деформация тейлора, болезнь Келлера II и
других) используют башмаки с преимущественной нагрузкой на задний и частично —
средний отделы стопы. При устранении болезни Хаглунда, Севера, пяточной шпоры и
ряда других — башмаки с нагрузкой на передний и средний отделы.
Ходьба в этой обуви является обязательной, начиная с первых суток после
операции. Постепенно двигательный режим расширяют. Средний срок ношения
спецботинок составляет от 2 до 4 недель (независимо прооперировали 1 или 2
стопы). Обувь существует разная на любое время года. Принципиально-важная
деталь — передвигаться нужно ТОЛЬКО в ней и на ЛЮБЫЕ расстояния в течении
сроков, назначенных лечащим врачом. Обувь позволяет не только самостоятельно
двигаться (как на улице так и дома), но и способствует быстрому сращению
костной ткани.
Ходьба в разгрузочной обуви через 4 часа после
операции (слева), на вторые сутки после госпитализации (справа)
Параллельно с ношением обуви необходимо выполнение специальных упражнений на
разработку движений в пальцах стоп. Обычно специализированный комплекс
упражнений и реабилитационных действий выдается лечащим врачом при выписке из
стационара центра хирургии стопы.
Из
физиотерапевтических процедур целесообразно проводить магнитотерапию и
гидромассаж. После перехода на обычную обувь показаны массаж голеней и бассейн.
Желательно избегать подъема тяжестей, прыжков, резкого подъема на носки и
командных игр в течение 2 месяцев после оперативного лечения.
Возможная активность спустя неделю после операции