Бронхоэктатическая болезнь
Содержание:
- Другие противовирусные препараты, используемые для лечения гриппа
- Классифицирование заболевания по разным признакам
- Лечение хронических неспецифических заболеваний легких в ГП 62
- ЛЕЧЕНИЕ
- Диагностика хронических неспецифических заболеваний легких в Москве
- 1.Общие сведения
- ДИАГНОСТИКА БРОНХОЭКТАТИЧЕСКОЙ БОЛЕЗНИ
- Диспансеризация
- 1.Общие сведения
- Этиология
- Комментарий эксперта
- Анализы и диагностика
- 4.Лечение
- Что такое ХНЗЛ, и как они проявляются
- Симптомы бронхоэктатической болезни
- Лечение бронхоэктатической болезни народными методами
- Заболеваемость (на 100 000 человек)
- Что нужно пройти при подозрении на заболевание
- Лечение
- Патогенез и патоморфология
Другие противовирусные препараты, используемые для лечения гриппа
Также существуют другие препараты для лечения гриппа, содержащие осельтамивир (эбилфумин, тамифлю, тамивил), занамивир (реленза), амантадин (амантикс, вирегит К) и римантадин. Но во многих странах они продаются по рецепту.
- Осельтамивир и занамивир. Подавляют действие нейраминидазы вируса гриппа, уменьшая высвобождение новых реплицированных вирусных частиц из клетки и их дальнейшее распространение по всему организму. Эти вещества действуют против типов A и B вируса гриппа и используются для лечения гриппа и предотвращения его в случае пандемии. Эти препараты не эффективны при лечении других вирусных заболеваний.
- Амантадин и римантадин. Используются для лечения инфекции, вызванной только вирусом гриппа А – эти препараты не эффективны против инфекции гриппа В. Исследования показали, что лекарства подавляют репликацию вируса на клетках. Их можно использовать для лечения гриппа и предотвращения повторного возникновения гриппа во время эпидемий.
Как и в случае с инозином пранобексом, применение рецептурных лекарств, при необходимости, также следует начинать как можно скорее – в идеале, в течение 36-48 часов после появления симптомов гриппа, что гарантирует наибольшую эффективность в подавлении репликации вируса и распространении инфекции в организме.
Классифицирование заболевания по разным признакам
 |
По срокам возникновения бронхоэктатическую болезнь разделяют на врожденную и приобретенную форму.
Классификация по типу расширения измененных бронхов:
- При равномерном раздутии бронхиальных стенок, преимущественно в длину, устанавливается веретенообразная форма.
- Если какая-то стенка бронха раздувается по типу мешка, устанавливается мешотчатая форма.
- В случае видоизменения участка бронха в форме, напоминающей цилиндр, определяется цилиндрический тип.
- Также может быть смешанная форма бронхоэктатической болезни.
По степени тяжести:
- легкая компенсированная форма;
- выраженная, с нарастающими симптомами;
- тяжелая;
- осложненная.
По распространенности патологического процесса болезнь классифицируют на одностороннюю и двухстороннюю.
Бронхоэктатическая болезнь может протекать со стадиями обострений и ремиссий. Обострение происходит преимущественно весной и осенью.
Лечение хронических неспецифических заболеваний легких в ГП 62
Опираясь на результаты диагностических мероприятий, жалобы пациента и данные первичного осмотра врач-пульмонолог назначает необходимый терапевтический комплекс для эффективного лечения выявленного заболевания.
Главными целями терапии ХНЗЛ являются снижение негативной симптоматики и патологических процессов, повышение качества жизни человека, а также снижение вероятности развития обострений заболевания.
Методы эффективного лечения хронических неспецифических заболеваний легких, применяемые в нашей клинике, подбираются индивидуально для каждого пациента, исходя из его состояния, возраста, переносимости лекарственных препаратов, причины и характера заболевания и некоторых других факторов.
Помимо медикаментозной терапии, хорошие результаты дает физиотерапия, оказывающая противовоспалительное, обезболивающее и другие положительные действия не только на органы дыхания, но и на весь организм в целом.
Физиокабинет отделения платных услуг ГП 62 оборудован современными аппаратами для проведения всех необходимых физиопроцедур. Медицинский персонал обязательно проконсультирует Вас о необходимой подготовке к процедурам и создаст комфортные условия во время их проведения.
Получить дополнительную информацию и записаться на прием к специалисту Вы можете по телефону — , а также непосредственно в регистратуре +7 (499) 195-05-45 нашей клиники по адресу: г. Москва, ул. Планетная 37 (станция метро Аэропорт). Также Вы можете оставить заявку, заполнив форму обращения на нашем сайте.
ЛЕЧЕНИЕ
Лечение бронхоэктатической болезни направлено на очищение бронхов от гнойной мокроты и борьбу с воспалительным процессом в бронхиальном дереве. Применяются антибиотикотерапия, отхаркивающие препараты, ингаляции, массаж грудной клетки и физиотерапевтические методы. Иногда необходимо проведение оперативного вмешательства – удаление пораженных долей легкого.
На консультации врач порекомендует дыхательную гимнастику, специальную диету, обогащенную белком, и санаторно-курортное лечение – подскажет, какие виды отдыха и в каких странах принесут наибольшую пользу.
Для проведения диагностики и лечения специалисты Международного медицинского центра ОН КЛИНИК используют самые современные методы. Борются не только с симптомами, а с причиной заболевания, и неизменно добиваются впечатляющих результатов.
Ищете лечение бронхоэктатической болезни в Москве? Прямо сейчас звоните нашим администраторам и Вас запишут на прием к лучшему пульмонологу!
Пять причин обратиться к врачу-пульмонологу в ОН КЛИНИК
- Ведут прием врачи высшей категории, кандидаты и доктора медицинских наук.
- Центры оснащены самым современным оборудованием, что выгодно выделяет ее среди других медицинских заведений.
- Собственная клинико-диагностическая лаборатория с международным сертификатом контроля качества позволяет получать результаты многих исследований в день обращения.
- Прозрачная ценовая политика, регулярно предлагаются рекламные акции и большие скидки.
- Работаем 365 дней в году, без выходных дней и праздников. Наши клиники находятся в центре Москвы, недалеко от метро.
Для лечения бронхоэктатической болезни в ОН КЛИНИК каждому пациенту гарантировано высокое качество обслуживания!
Доверяйте Ваше здоровье профессионалам! ОН КЛИНИК
Диагностика хронических неспецифических заболеваний легких в Москве
Отделение платных услуг ГП 62 укомплектовано новейшим диагностическим оборудованием, позволяющим проводить различные исследования органов дыхательной системы с максимальной точностью и полной визуализацией.
Все медицинские работники диагностических кабинетов нашей клиники имеют квалификацию в данной области, а также регулярно приобретают новые знания на обучающих курсах. Повышение квалификации – это не просто галочка и очередной сертификат. Новые технологии и научные открытия положительно сказываются на опыте медицинского персонала и результатах диагностики в целом.
- рентгенологическое обследование;
- спирометрия, спирография – исследование функции внешнего дыхания, в ходе которого определяются объёмные и скоростные показатели дыхания: форсированная жизненная емкость легких (ФЖЕЛ), объём форсированного выдоха за 1 секунду (ОФВ1), индекс Тиффно (отношение ОФВ1 к ФЖЕЛ в процентах) и другие показатели, позволяющие объективно оценить дыхательную функцию и выявить наличие или отсутствие обструктивных нарушений дыхания и степень их тяжести (при наличии).
- спирометрия с медикаментозными (ингаляционными) пробами – способ исследования функции легких с дополнительными лекарственными препаратами, которые, как правило, расширяют или, наоборот, сужают бронхи. Лекарственный препарат и его дозировку назначает врач индивидуально для каждого пациента;
- КТ – компьютерная томография (в том числе с контрастированием) – исследование, позволяющее оценить состояние тканей легких, бронхов, лимфатических узлов, сосудов и других структур грудной клетки, а также выявить патологические процессы в этих структурах, их характер, распространённость, локализацию и степень повреждения.
В комплекс диагностических мероприятий входят также и лабораторные исследования, такие как:
- общий анализ крови;
- биохимический анализ крови;
- биохимический анализ мокроты;
- микроскопия мокроты.
Данные методы позволяют выявить причины заболевания, а также характер и степень характер поражения.
1.Общие сведения
Любые определения дыхательной недостаточности, будь то острая или хроническая, в конечном счете сводятся к газовому составу крови. Как показано ниже, это вполне логичная и правомерная трактовка.
С биомедицинской точки зрения, процесс дыхания разделяется на дыхание внешнее и дыхание тканевое (клеточное). Безусловный рефлекс внешнего дыхания представляет собой всем известные ритмичные сокращения дыхательной мускулатуры и, соответственно, изменения объема грудной клетки, чем в норме обеспечивается бесперебойная вентиляция легких. Необходимым условием выступает свободная проходимость воздухоносных путей (носо- и ротоглотка, гортань, трахея, бронхи, бронхиолы), по которым пригодная для дыхания человека газовая смесь (воздух) нагнетается к газообменным структурам и тканям легких.
Микроскопические пузырьки, – альвеолы, – образуют стенки т.н. альвеолярных мешочков, срощенных с конечными, самыми мелкими ответвлениями бронхиального древа, – бронхиолами. Совокупность, «гроздь» таких альвеолярных мешочков и тончайших альвеолярных проходов носит название легочный ацинус. Подобно тому, как почечный нефрон является единичной ячейкой ультрафильтрации, ацинус выступает структурной единицей газообмена. Потребление необходимого для жизнедеятельности кислорода и выведение отработанного, «выхлопного» углекислого газа осуществляется в процессе молекулярной диффузии через стенки-мембраны альвеол.
Кислород вовлекается в окислительную реакцию и оказывается в составе стойкого соединения, – химически связывается, – гемоглобином, широко известным железосодержащим белком, который содержится в красных кровяных тельцах (эритроцитах). В связанном виде кислород с током крови поступает ко всем без исключения органам, тканям и клеткам. Процесс перфузии («проливания», пропитывания) тканей оксигенированной кровью составляет энергетическую основу существования высокоразвитой живой материи на Земле.
Недостаток кислорода (гипоксия) подразумевает, прежде всего, дефицит связанного кислорода в крови (гипоксемия) – и приводит к энергетическому голоданию клеток, тканей и органов. Такую ситуацию можно сравнить со сбойной работой электронного прибора в условиях пониженного электрического напряжения, или же с двигателем внутреннего сгорания, который резко теряет в мощности и долговечности при заправке разбавленным топливом. Аналогично, организм не в состоянии полноценно и эффективно функционировать в условиях кислородного голодания тканей.
Незначительный дефицит оксигенации (насыщенности кислородом) может довольно долго оставаться бессимптомным или малосимптомным.
Однако кислородное голодание неизбежно вызывает перегрузку и, если не устраняются причины, запускает лавинообразный каскад дисфункций, нарушений и изменений (которые со временем становятся необратимыми) на всех уровнях и во всех системах организма. Этот сложный, полисимптомный и полиорганный синдром носит название хронической дыхательной недостаточности и, как видно из сказанного, представляет угрозу для всего организма в целом. Иными словами, термин «хроническая дыхательная недостаточность» подразумевает не только и не столько нарушения внешнего дыхания (это не единственная причина), сколько длительную и, как правило, прогрессирующую несостоятельность функций клеточного, тканевого дыхания.
ДИАГНОСТИКА БРОНХОЭКТАТИЧЕСКОЙ БОЛЕЗНИ
Диагностика бронхоэктатической болезни основана на проведении исследований, которые помогают выявлять очаги воспаления и уточнять особенности течения болезни у конкретного пациента. Применяется общий осмотр, перкуссия и аускультация грудной клетки, рентгенография легких и бронхоскопия. Также может потребоваться взять материал на цитологию и другие лабораторные исследования, провести исследования дыхательной функции.
Бронхография проводится после введения в бронхи рентгенконтрастного вещества. Исследование позволяет подробно изучить строение бронхиального дерева и выявить нарушения. Также информативными методами диагностики является компьютерная томография и магнитно-резонансная томография.
Диспансеризация
Проводится участковым врачом и пульмонологом. Бронхоэктатическая болезнь с локальными изменениями и редкими обострениями предусматривает:
1. Осмотр терапевтом раз в 4 месяца.
2. Осмотр пульмонологом, отоларингологом, торакальным хирургом, стоматологом 1 раз в год; фтизиатром – по необходимости.
3. Обследование:
— общий анализ крови и мочи;
— анализ мокроты на микобактерии туберкулеза, общий, бактериологическое исследование и на чувствительность к антибиотикам;
— флюорография 2 раза в год;
— биохимический анализ крови на определение острой фазы;
— ЭКГ раз в год;
— бронхоскопия, КТ – по показаниям.
Противорецидивное лечение весной и осенью при ОРВИ:
— противовоспалительное и антибактериальное лечение;
— ЛФК, позиционный дренаж, санация дыхательных путей, общеукрепляющие мероприятия, диетическое питание;
— санаторно-курортное лечение;
— особое трудоустройство.
Бронхоэктатическая болезнь с изменениями и частыми обострениями (более 3 раз за год) предусматривает:
1. Консультации терапевта раз в 3 месяца.
2. Осмотры специалистами по показаниям.
3. Лабораторные исследования (концентрация в крови глюкозы, белка, мочевины, креатинина, протеинограмма раз в год).
1.Общие сведения
Термин «кандидоз» подразумевает поражение ткани или органа дрожжевым грибком-сапрофитом рода Candida. Известно свыше 80 видов этой грибковой культуры; более десятка из них (в частности, широко распространенный Candida albicans) являются по отношению к человеку болезнетворными или условно-патогенными. Последнее означает, что для развития клинически значимого инфекционно-воспалительного процесса (в случае грибковой инвазии такой процесс называют микозом, при обнаружении грибка в крови – фунгемией) необходимы определенные условия, прежде всего ослабление иммунной защиты. У 50-80% здоровых лиц Candida обитает на коже и слизистых, не вызывая при этом никаких патологических изменений. Но именно микозы и системные фунгемии зачастую становятся причиной смерти лиц, оказавшихся в иммунодефицитном состоянии.
Кандидоз легких – поражение грибком бронхолегочных паренхиматозных тканей. В результате развивается тяжелое, в отдельных случаях жизнеугрожающее состояние, которое даже при адекватной терапии оставляет фиброзные (рубцовые) либо некротические изменения в органах дыхания.
Этиология
Как уже было отмечено, бронхоэктазы существуют врожденные и приобретенные. Первая форма характеризуется кистозным расширением сформировавшихся бронхов при нарушении развития периферических легочных структур. Врожденная форма — более редкая. Бронхоэктазы в таких случаях возникают из-за слишком большой восприимчивости к хроническим инфекциям. Такое бывает при болезни Дунканов, синдромах Уильямса-Кемпбелла, Картагенера, неподвижных ресничек и т.д.
Приобретенные бронхоэктазы возникают после вдыхания веществ, которые вызывают раздражение и острое воспаление бронхов, вследствие желудочно-пищеводного рефлюкса, обструкции дыхательных путей опухолью и т.д. Причиной может стать заболевание органов дыхания, проходящее в хронической форме:
- рецидивирующие пневмонии
- рецидивирующие бронхиты
- туберкулез легких
- аспергиллез
- иммунодефицитные состояния
- коклюш
У юных больных с диагнозом СПИДа бронхоэктазы с высокой вероятность сформируются при снижении количества С04+-Т-лимфоцитов менее 100 в 1 мкл и рецидивирующих или невылеченных пневмониях.
Комментарий эксперта
Согласно восьмой версии постановления «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19) Минздрава РФ, пациенты, инфицированные вирусом SARS-CoV-2, должны получать при необходимости патогенетическую и поддерживающую симптоматическую терапию. К первой группе препаратов относятся, в первую очередь: глюкокортикостероиды (ГКС), ингибиторы интерлейкинов (тоцилизумаб, канакинумаб), антикоагулянты (эноксапарин, фраксипарин).
Глюкокортикостероиды способны предупреждать высвобождения цитокинов, веществ, отвечающих за развитие бурной воспалительной реакции, которая может привести очень опасному осложнению «цитокиновому шторму». ГКС могут быть полезны в лечении тяжелых форм COVID-19 для предотвращения необратимого повреждения тканей и неконтролируемой полиорганной недостаточности.
Следует отметить, что при легкой и средней степени тяжести течения заболевания, то есть пациентам, не получающих кислород, ГКс не показаны. Так что скупать гормоны из аптек для применения дома нет ни малейшей необходимости.
Препараты из группы ингибиторов цитокинов применяются при поражении паренхимы легких более чем на 50%, то есть стадия КТ-3, КТ-4 в сочетании с признаками нарастания интоксикации: длительно существующая лихорадка, очень высокие уровни воспалительных маркеров в крови.
В группах пациентов высокого риска тромбообразования для профилактики, так называемых, коагулопатий, целесообразно назначение антикоагулянтов, применяемых подкожно. Доказательств эффективности пероральных антикоагулянтов при COVID-19 пока недостаточно, однако, если пациент принимал их до заболевания, до прием препарата необходимо продолжить. К группам высокого риска относятся пациенты с сердечно-сосудистой патологией, сахарным диабетом, ожирением.
Как проводится симптоматическая терапия коронавируса?
К препаратам симптоматической терапии COVID-19 относят жаропонижающие лекарства, противокашлевые препараты, улучшающие отхождение мокроты. Наиболее безопасным жаропонижающим препаратом признан парацетамол.
Нет необходимости дожидаться определенного уровня лихорадки для применения жаропонижающего средства. При наличии головной и мышечной боли, плохой переносимости симптомов интоксикации и лихорадки, возможно применение препаратов и при относительно невысокой температуре тела.
Что можно принимать для профилактики коронавируса?
Важнейшими характеристиками рациона, способствующего укреплению иммунитета являются: адекватная суточная калорийность, достаточное потребление белка и ряда микронутриентов, в особенности, витамина С, Д, А, железа и цинка, повышение потребление пищевых волокон и, при необходимости, пробиотиков, соблюдение водного баланса. Согласно клиническим рекомендациями Российской Ассоциации эндокринологов, для профилектики дефицита витамина D у взрослых в возрасте 18-50 лет рекомендуется получать не менее 600-800 МЕ витамина в сутки. Людям старше 50 лет — не менее 800-1000 МЕ витамина D в сутки.
Существуют некоторые косвенные признаки потенциального противовирусного эффекта цинка против COVID-19, хотя их биомедицинские актуальность еще предстоит изучить. С учетом последних данных о клиническом течение болезни, кажется, что цинк может обладать защитным действием против COVID-19 за счет уменьшения частоты пневмонии, предотвращения повреждения легких, вызванного аппаратами ИВЛ, улучшения антибактериального и противовирусного иммунитета, особенно у пожилых людей.
Аскорбиновая кислота (витамин C, АК) принимает участие в таких жизненно важных физиологических процессах, как продукция гормонов, синтез коллагена, стимуляция иммунной системы и пр. Последний эффект может быть обусловлен как прямым противовирусным действием АК, так и ее противовоспалительными и антиоксидантными свойствами.
Анализы и диагностика
В диагностике используются:
Флюорография и рентгенография легких. Как скрининговый метод используется флюорография. Фиброз корней легких на флюорограмме наблюдается при бронхитах, бронхите курильщика, профессиональных заболеваниях легких. На флюорограмме это выглядит так:
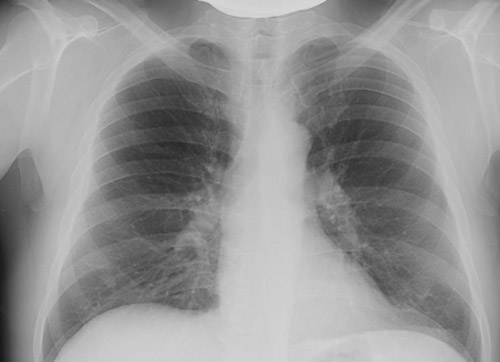
При пневмокониозах определяется измененный легочный рисунок за счет диффузного фиброза, имеющего сетчатую или ячеистую форму, преимущественно в нижних и средних отделах. Выявляются также линейные затемнения неправильной формы, отражающие фиброз вокруг бронхов и сосудов. При туберкулезе в верхних долях определяется сгущение и деформация легочного рисунка, может быть линейный пневмофиброз, а к корню легкого отходит фиброзная дорожка. При цирротическом туберкулезе фиброзные изменения преобладают над распространенностью инкапсулированных очагов.
Единичный фиброзный тяж в легких, как рентгенологический признак, выявляется после перенесенного воспалительного процесса (пневмония, туберкулез). Единичный фиброзный тяж не опасен и не сказывается на функции дыхания, хотя обратного развития его не бывает. Гораздо опаснее распространённый (диффузный) тяжистый пневмофиброз, который формируется при идиопатическом фиброзирующем альвеолите. Потом появляются диффузные изменения в виде мелкосетчатой деформации легочного рисунка.
Они носят двухсторонний характер и выражены в отделах легких над диафрагмой. Характерно уменьшение объема легких, поэтому отмечается высокое стояние купола диафрагмы. При прогрессировании заболевания прогрессируют фиброзные изменения и дыхательная недостаточность.
- Высокочувствительным методом для выявления пневмофиброза является компьютерная томография с высоким разрешением (ВРКТ). Именно она позволяет определить его выраженность, распространенность, характер и динамику изменений. Использование тонких срезов и пространственная реконструкция при этом методе увеличивает возможности пространственной визуализации. КТ-картина идиопатического легочного фиброза на ранней, экссудативной стадии представлена затемнениями по типу «матового стекла». В последующем формируются двусторонние базальные изменения в виде «сотового легкого» и тракционные бронхоэктазы. Картину «сотового легкого» дают кисты 3-10 мм с толстыми и четкими стенками.
- Трансбронхиальная криобиопсия органа, которая по точности сопоставляется с хирургической биопсией.
- Исследование функции внешнего дыхания. Снижение эластических свойств легких за счет развития крупных фиброзных полей и утолщения межальвеолярных перегородок проявляется рестриктивными нарушениями, снижением форсированного выдоха и жизненной емкости легких.
4.Лечение
Следует отметить, что на данном этапе развития медицины патологические изменения легочной паренхимы являются необратимыми; таким образом, речь может вестись только о приостановлении процесса и паллиативном смягчении его последствий. Решающее значение имеет стадийность: чем раньше выявлена буллезная тенденция, тем эффективней указанные меры. Лечение обычно носит комплексный или комбинированный характер, т.е. может включать как консервативные, так и радикальные подходы (малоинвазивное хирургическое вмешательство эффективней медикаментозной терапии). В зависимости от установленной этиологии и доминирующей симптоматики, могут быть показаны диуретики, бронхолитики, антибиотики (при наличии сопутствующего или фонового воспаления), гормональные средства. Назначается также особая дыхательная гимнастика и ЛФК, периодические курсы профилактического лечения. Строго обязательным является пожизненное исключение вредных привычек и нормализация образа жизни; в некоторых случаях рекомендуется сменить место работы, – если есть основания считать профессиональную вредность одним из этиопатогенетических факторов.
Что такое ХНЗЛ, и как они проявляются
В группу хронических неспецифических заболеваний легких входят схожие по симптоматике и исходу болезни: хронический бронхит, хронический абсцесс, бронхоэктатическая болезнь, хроническая пневмония, эмфизема, бронхиальная астма.
Основными факторами риска развития ХНЗЛ являются: проживание в местностях с загрязнённым воздухом, курение, профессиональные вредности, длительно протекающие инфекционные процессы в организме, острые инфекционные заболевания дыхательных путей.
Для ХНЗЛ характерны следующие признаки и симптомы:
- затруднение дыхания;
- кашель с выделением вязкой мокроты (в зависимости от вида и стадии заболевания мокрота может быть слизистой, слизисто-гнойной, гнойной, с примесями крови);
- одышка;
- хрипы в легких;
- боли в груди;
- при обострениях ХНЗЛ повышается температура тела, появляется слабость
- для эмфиземы характерны бочкообразное расширение грудной клетки, синюшность кожи, утолщение ногтевых фаланг пальцев рук.
Симптомы бронхоэктатической болезни
пневмония, гнойный бронхитНаиболее распространенными жалобами пациентов при бронхоэктатической болезни являются:
- кашель;
- хрипы;
- одышка;
- боли в груди;
- повышение температуры тела;
- пальцы Гиппократа;
- снижение трудоспособности;
- потеря веса;
- отставание в развитии.
Кашель
В период обострения бронхоэктатической болезни кашель имеет следующие особенности:
- Наступление кашля в виде приступов. Несмотря на то, что мокрота отходит довольно легко, откашляться человек все равно не может. Каждое сокращение дыхательной мускулатуры ведет к выделению новой порции гноя из полости и вызывает новый приступ.
- Обильное выделение мокроты. В зависимости от размеров и количества бронхоэктазов, а также от микроорганизмов, попавших в легкие, объем мокроты, откашливаемый за сутки, может быть разным. В среднем отделяется 50 – 200 мл, но в редких случаях суточное количество превышает 0,5 л (в основном при скоплении гноя).
- Примеси гноя в мокроте. Как уже отмечалось выше, многие микроорганизмы, попадая в полость бронхоэктазов, ведут к накоплению гноя. Гной формируется из продуктов жизнедеятельности микробов, при их гибели, при выделении жидкости из слизистой оболочки бронхов, а также при разрушении клеток легких. Мокрота при этом имеет неприятный запах и характерный цвет (белый, желтоватый или зеленоватый). Цвет зависит от микроорганизма, который размножается в легких.
- Примеси крови в мокроте. Примеси крови в мокроте являются непостоянным явлением, но оно отмечается периодически у каждого третьего пациента. Кровь появляется обычно в виде прожилок. Она попадает в полость бронха в процессе гнойного расплавления стенок. В стенках проходят мелкие кровеносные сосуды (артериолы), при повреждении которых в мокроту попадает кровь. После склерозирования стенки сосуды в ней зарастают, а гной уже не приводит к ее разрушению. Поэтому у пациентов с пневмосклерозом кровь в мокроте появляется редко. В некоторых случаях (при повреждении крупного сосуда) кашель может сопровождаться выделением алой крови. Чаще это наблюдается у пациентов с туберкулезом, так как возбудители этой болезни особо агрессивно разрушают ткань легких.
- Кашель обычно появляется по утрам. Это связано с тем, что за ночь в полости бронхоэктазов скапливается большой объем мокроты. После пробуждения дыхание учащается, происходит раздражение слизистой оболочки и возникает приступ кашля с обильным отделением мокроты или гноя.
- Кашель возникает при смене положения тела. Эта особенность объясняется наличием бронхоэктазов больших размеров. Они не заполняются гноем полностью. При смене положения тела часть жидкости перетекает в просвет бронха, затрудняет дыхание и вызывает приступ кашля.
- Мокрота при бронхоэктазах часто содержит две фракции. Они обнаруживаются, если небольшое количество откашлянной жидкости поставить в прозрачный стакан. Через некоторое время менее плотная фракция, слизь, соберется в верхней части в виде мутной светлой прослойки. Внизу же четко выделится столбик непрозрачного гнойного осадка белого или желтоватого цвета.
при одностороннем расположении полостейэто наиболее частая локализацияобычно в детстве и в подростковом возрасте
Лечение бронхоэктатической болезни народными методами
Народная медицина может быть применима в случае бронхоэктатической болезни, однако основное лечение следует доверить профессионалам. Параллельно с медикаментозным лечением допустим прием лекарственных соков:
- сок из листьев подорожника с медом в пропорции 2:1 (по 1 ст.л. перед каждым приемом пищи);
- сок черной редьки с медом в пропорции 2:1 (по 1 ст.л. перед каждым приемом пищи);
- свежеотжатый сок репы по 1 ст.л. до 6 раз в день.
Эффект демонстрируют и травяные сборы, принимать который необходимо по 1 ст.л. перед каждым приемом пищи. Это могут быть отвары корни девясила, плоды аниса, сосновые почки, цветки календулы, листья шалфея, листья мать-и-мачехи, трава зверобоя, листья подорожника, трава мяты, листья эвкалипта.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 96.1 | 96.1 | 99.3 | 108 | 84 | 84 | 86 | 86 |
Что нужно пройти при подозрении на заболевание
- 1. Рентгенография
- 2. Анализ мокроты общий
- 3. Флюорография
-
При бронхоэктатической болезни выделяется большое количество мокроты. Увеличение количества мокроты расценивается как признак ухудшения состояния больного. Мокрота может быть слизистой, слизисто-гнойной, чисто гнойной, кровавой. Наличие гноя придает мокроте зеленоватый оттенок. Запах мокроты — гнилостный (трупный). При стоянии гнойная мокрота обычно разделяется на 2 слоя.
-
Флюорография
Трактовка флюорографического заключения «корни тяжистые» может указывать на наличие у пациента бронхоэктатической болезни.
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Кашель с выделением большого количества мокроты за сутки | 90% |
| Боль в груди при дыхании и кашле (боли в грудной клетке) | 80% |
| Кашель с мокротой, в которой комочки | 70% |
| Кашель с кровью (кровь в мокроте) | 60% |
| Затруднение дыхания | 50% |
| Постоянная или периодическая одышка без связи с положением тела, нагрузками | 50% |
| Кашель с выделением мокроты зеленого, ржавого, серого или светло-желтого цвета | 40% |
| Общее повышение температуры тела (высокая температура, повышенная температура) | 30% |
Лечение
Лечение бронхоэктатической болезни имеет комплексный характер. Если бронхоэктазы вторичные, то лечение должно начинаться с терапии первичных заболеваний: желудочно-пищеводного рефлюкса, синуситов и проч. При легочных кровотечениях, кровохарканьи и тяжелом процессе больного нужно госпитализировать.
Консервативное лечение
Больной должен соблюдать диету с высокой энергетической ценностью: в сутки он должен получать до 3000 ккал. В рационе должно быть повышенное содержание белков, а жиры умеренно ограничивают (не более 90 грамм в сутки). В рацион вводят большое количество продуктов с витаминами С, А, В:
- отвар шиповника
- отвар пшеничных отрубей
- дрожжи
- печень
- соки
- свежие фрукты и овощи, соки
Также в рационе должно быть много фосфора, солей кальция, цинка и меди.
Антибактериальная терапия
При инфекционных обострениях курс антибактериальной терапии длится 1-2 недели. Важен контроль и обоснованность данного лечения. От обострения к обострению меняют группы антибиотиков, активных в отношении респираторных патогенов. Часто приписывают больному амоксициллин внутрь в суточной дозе от 1500 мг, ампициллин + сульбактам, амоксициллин + клавулановая кислота (из расчета амоксициллина более1500 мг/сут).
При следующем обострении можно давать больному макролиды (кларитромицин, азитромицин). Эффективность макролидов связана также с их неантибактериальными свойствами — иммуномодуляцией и способностью разрушать биопленки.
В ряде случаев назначают пневмотропные фторхинолоны внутрь (левофлоксацин в дозе 500 мг/сут или моксифлоксацин по 400 мг/сут), цефалоспорины III поколения, например цефтриаксон по 1-2 г/сут парентерально. Если есть возможность, нужно провести выявление возбудителя, и применять действующие конкретно на него антибиотики.
Санация бронхов
Залог успешности антибактериальной терапии – постуральный дренаж и восстановление проходимости дыхательных путей. Часто это помогает обойтись без операции. Показано применение ручного вибрационного массажа, а также использование электрических вибромассажеров
Важно, чтобы больной ежедневно занимался гимнастикой и предотвращал гипостатические состояния. Необходимо возмещать дефицит жидкости
Для этого показаны обильное питье, а в критических ситуациях – инфузионная терапия. Помогают муколитики и мукорегуляторы (амброксол по 30 мг 3 раза в день и ацетилцистеин в дозе 600 мг/сут внутрь). В случае обструкции тиотропия бромид по 18 мкг/сут или ипратропия бромид по 40 мкг 3 раза в день.
Показано сочетание м-холиноблокаторов и селективных адреномиметиков в форме аэрозоля (с фенотеролом и сальбутамолом по 200 мг 2-3 раза в день) или фиксированной комбинации ипратропия бромид с фенотеролом. При обтурации бронхов гнойными или слизистыми пробками необходима бронхоскопия, микродренаж бронхов и трахеи. В бронхи вводятся муколитики и протеолитические ферменты. После этого удаляют содержимое дыхательных путей. В случае тяжелого и прогрессирующего протекания болезни назначают ИВЛ с положительным давлением в дыхательных путях на выдохе. Оксигенотерапия важна при ра02 ниже 55 мм рт.ст.
Развитие нисходящей инфекции, более редкие обострения обеспечивает санация верхних дыхательных путей.
Немедикаментозное лечение
Дыхательная гимнастика и ЛФК помогают при бронхоэктатической болезни. Дренажная функция легких улучшается массажем грудной клетки и позиционным дренажем. В фазе ремиссии показано санаторно-курортное лечение в теплое время года, лучше всего на ЮБК.
Хирургическое лечение
При стойких ателектатических изменениях, тяжелом легочном кровотечения и при локальных мешотчатых бронхоэктазах проводят резекцию легкого. В случае цилиндрического бронхоэктаза лечение проводится в зависимости от степени клинических проявлений, эффективности консервативной терапии, объема поражения. В последние годы проводят паллиативные операции – удаление самых пораженных участков бронхиального дерева. Затем нужна реабилитация в привычном климате.
Патогенез и патоморфология
Сначала повреждаются стенки дыхательных путей, страдают механизмы их защиты (к примеру, иммунные реакции), эвакуация слизи становится ненормальной, потому восприимчивость к инфекциям растет. Инфекционное воспаление, которое возникает несколько раз, повреждает эластические ткани стенок бронхов, происходит расширение просвета дыхательных путей.
Что касается патоморфологии бронхоэктазов, происходит расширение бронхов, гнойное воспаление и некротические изменения их слизистой оболочки, перибронхиальный фиброз. От причины, которая привела к болезни, зависит расположение бронхоэктазов по сегментам.