Анатомия двенадцатиперстной кишки человека — информация:
Содержание:
- Виды операций при раке толстой кишки
- Функции двенадцатиперстной кишки
- Виды хирургического доступа при резекции кишки
- Симптомы дивертикулеза толстой кишки
- Симптомы острого и хронического дуоденита
- Аномалии расположения двенадцатиперстной кишки
- Новые публикации
- Лечение хронического дуоденита в России
- Острый дуоденит
- Заболеваемость (на 100 000 человек)
- Что нужно пройти при подозрении на заболевание
- Классификация и виды
- Лечение дивертикулита
- Ферментативные свойства
- Лечение язвенной болезни двенадцатиперстной кишки
- Осложненные формы
- Клиническая картина
Виды операций при раке толстой кишки
При неосложненных формах рака правой половины ободочной кишки производится так называемая правосторонняя гемиколэктомия — удаление всего правого фланга ободочной кишки, включая 20 см подвздошной кишки и треть поперечноободочной кишки. Такой объем резекции объясняется тем, что лимфогенное метастазирование идет по ходу всех трех толстокишечных артерий, которые кровоснабжают именно такой сегмент кишки. Их необходимо перевязывать у места отхождения с обязательным удалением окружающей жировой клетчатки. Операцию заканчивают наложением анастомоза между тонкой и поперечно-ободочной кишкой по типу «конец в бок».
При поражении поперечной части ободочной кишки выполняется резекция поперечно-ободочной кишки вместе с печеночным и селезеночным изгибами. В завершении операции формируется анастомоз между восходящей и нисходящей кишкой «конец в конец». В зависимости от распространенности процесса и локализации опухоли (ближе в печеночному или селезеночному углам) объем резекции может изменяться.
При раке левой трети поперечно-ободочной кишки, левого изгиба и нисходящей ободочной кишки выполняют левостороннюю гемиколэктомию — удаление трети поперечно-ободочной кишки с селезеночным изгибом, всей нисходящей ободочной кишки до начального отдела сигмовидной кишки.
Как было сказано выше, такой массивный объем резекции связан с особенностями кровоснабжения и лимфооттока. Мобилизацию кишки начинают с пересечения нижней брыжеечной артерии у места ее отхождения от аорты, что является профилактикой рецидива заболевания.
При поражении сигмовидной кишки объем вмешательства зависит от локализации злокачественного образования. При опухолях средней трети кишки выполняют ее резекцию. В зависимости от стадии и распространенности процесса возможно расширение резекции с перевязкой и пересечением нижней брыжеечной артерии. После удаления резецированного участка кишки анастомоз накладывается между нисходящей частью ободочной и ампулой прямой кишки.
При раке прямой кишки выбор метода резекции зависит от локализации раковой опухоли. При расположении опухоли в ректосигмоидном отделе или ампуле прямой кишки выполняется так называемая передняя резекция прямой кишки, которая не только позволяет радикально удалить опухоль, но и сопровождается хорошими функциональными результатами. Во время операции производится удаление верхних отделов прямой кишки и нижней части сигмовидной. Анастомоз накладывается между сигмовидной и оставшейся частью прямой кишки.
При поражении средней и нижней части прямой кишки, выполняется низкая передняя резекция. Операция включает удаление практически всей прямой кишки, ее брыжейки (мезоректума) вплоть до мышц анального сфинктера. Тотальная мезоректумэктомия в настоящее время является стандартом лечения опухолей прямой кишки, которые располагаются в ее нижнем отделе. При этом методе хирургического лечения частота возврата заболевания (рецидив) минимальна. После удаления части прямой кишки анастомоз накладывается между низведенным концом ободочной кишки и оставшейся самой нижней частью прямой кишки или анальным каналом. Эта операция считается сфинктерсохраняющей, однако, для разгрузки анастомоза и, следовательно, защиты может потребоваться формирование временной илестомы.
Функции двенадцатиперстной кишки
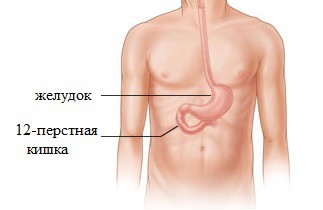
Двенадцатиперстная кишка играет важную роль во всем пищеварительном процессе. Так как она является начальным звеном кишечника, здесь активно протекают процессы всасывания питательных элементов из поступившей пищи и жидкости. Она приводит кислотно – щелочной показатель пищи к такому уровню, который будет оптимально подходить для последующих этапов пищеварения в кишечнике. Именно в этом органе и начинается этап кишечного пищеварения.
Еще одной неотъемлемой фазой работы этой части кишечника является регуляция панкреатических ферментов, выделяющихся поджелудочной железой, а также желчи – в зависимости от кислотности пищевого комка и его химического состава.
Двенадцатиперстная кишка влияет на правильное функционирование секреторной функции желудка, поскольку происходит обратное взаимодействие. Оно заключается в открытии и закрытии привратника желудка и в гуморальной секреции.
Эвакуаторная и моторная функции.
12 перстная кишка несет в себе функции дальнейшего продвижения пищевой кашицы, обработанной ферментами в следующий за ней отдел тонкого кишечника. Это происходит благодаря массивному мышечному слою стенки двенадцатиперстной кишки.
Виды хирургического доступа при резекции кишки
В настоящее время благодаря развитию новых технологий появились современные малоинвазивные способы хирургических вмешательств. В данном случае речь идет о лапароскопической резекции толстой кишки и прямой кишки, выполняемой через небольшие разрезы.
Таким образом, сегодня резекцию толстой кишки выполняют двумя способами: через лапаротомию и лапароскопически. Понятно, что операции через широкий разрез брюшной стенки более травматичны, хотя обеспечивают достаточный обзор и доступ к очагу поражения.
Лапароскопические операции значительно менее травматичны, однако требуют очень дорогого инструментария и оборудования. Кроме того, такие операции весьма специфичны и могут выполняться только обученными специалистами высокой квалификации.
Резекции правых отделов ободочной кишки начинают с пересечения заинтересованных сосудов. После выделения кишки (этап мобилизации) пораженная пется выводится через небольшой разрез передней брюшной стенки. Производится резекция и наложение анастомоза вне брюшной полости (экстракорпорально).
Резекция левых отделов включает те же этапы деваскуляризации и мобилизации. Анастомоз формируется в зависимости от анатомических условий. Если длина петли достаточна, то пораженный участок ее выводится через небольшой разрез передней брюшной стенки наружу, производится резекция и наложение анастомоза внебрюшинно. Если длина кишки не позволяет наружного ее выведения, после резекции пораженного участка внутри брюшной полости и его удаления концы кишки соединяются внутри брюшной полости (интракорпорально) с использованием циркулярного сшивающего аппарата, формирующего надежный анастомоз «конец в конец».
Накопленный опыт сегодня убедительно доказывает, что результаты лапароскопической резекции ничем не отличаются результатов резекций, выполненных открытым доступом. И даже напртив, оставляют за лапароскопической методикой несомненные преимущества:
- малотравматичность;
- низкий болевой синдром;
- раннюю активизацию, быструю реабилитацию больных;
- отсутствие осложнений, связанных с наличием лапаротомной раны (нагноение, образование послеоперационных грыж);
- низкий процент других осложнений, как в раннем, так и в отдаленном периоде.
Симптомы дивертикулеза толстой кишки
Следует различать дивертикулярную болезнь и дивертикулез. Дивертикулезом называется состояние при котором дивертикулы имеются без клинических проявлений (случайно обнаруживаются при исследовании толстой кишки), дивертикулярная болезнь — это сочетание дивертикулеза с клиническими симптомами.
Основными клиническими симптомами дивертикулярной болезни являются боли в животе, нарушение стула.
Боли, как правило, локализуются в левой половине живота (у европейцев дивертикулами поражается чаще левая половина толстой кишки, у азиатов — правая), носят тянущий, спастический характер, могут распространяться в паховую область, в область заднего прохода. Боли усиливаются после еды и на фоне запора.
Нарушения стула в большинстве случаев проявляются запорами (что, в принципе, и является одной из причин болезни).
Осложнениями дивертикулярной болезни являются дивертикулит, перфорация дивертикула, кровотечение из дивертикула.
Дивертикулит — воспаление дивертикула вследствие накопления и застоя в нем сожержимого, образования «калового камня». Боли при дивертикулите резко усиливаются, повышается температура тела, появляются симптомы интоксикации. Воспаление и утолщение стенки кишки приводят к сужению просвета толстой кишки и к появлению признаков кишечной непроходимости (отсутствие стула, газов, вздутие живота, тошнота, рвота).
Перфорация дивертикула — грозное осложнение дивертикулярной болезни, при котором стенка ободочной кишки истончается настолько, что перфорируется, и каловое содержимое толстой кишки попадает в свободную брюшную полость, развивается перитонит.
Кровотечение из дивертикула возникает вследствие «пролежня» каловым камнем кровеносного сосуда в стенке дивертикула. Кровотечение при дивертикулярной болезни может быть значительным, быстро приводящим к потере большого количества крови через толстую кишку.
Симптомы острого и хронического дуоденита
Острое течение дуоденита длится 7-10 дней, все симптомы быстро снимаются лекарственными средствами. Хронический дуоденит протекает длительно, может рецидивировать несколько раз в год, клинические признаки выражены не так ярко.
Симптомы острого дуоденита:
- Боль в эпигастральной области (ночная боль, после приема пищи, при чувстве голода).
- Ощущение вздутия, метеоризм.
- Отрыжка с горьким привкусом и изжога.
- Снижение аппетита.
- Диарея, рвота.
- Напряжение мышц живота.
При отсутствии своевременной и адекватной помощи заболевание может перейти в хроническую форму. Характерные признаки болезни в хронической стадии:
- Нарушение процесса пищеварения.
- Болевые ощущения в эпигастрии ноющего характера.
- Боли в правом подреберье, иррадиирующие в спину.
- Чувство переполнения желудка.
- Отрыжка и горький привкус во рту.
Аномалии расположения двенадцатиперстной кишки
Аномалии расположения двенадцатиперстной кишки встречаются сравнительно часто. Так, при незавершенном в период эмбриогенеза повороте кишечника нисходящая часть двенадцатиперстной кишки не поворачивается налево, переходя в нижнюю горизонтальную ее часть, а опускается вниз, без резкой топографоанатомической границы, переходя в тощую кишку. Эта аномалия не имеет клинического значения и выявляется случайно при рентгенологическом исследовании.
При наличии брыжейки двенадцатиперстной кишки она может образовывать дополнительные изгибы и перегибы, препятствующие продвижению по ней пищи и в ряде случаев являющиеся причиной болевых приступов, сопровождающихся рвотой.
Иногда боль возникает при переедании и поступлении большими порциями содержимого желудка в кишку. Нередко боль успокаивается в каком-то определенном положении больного, способствующем расправлению перегибов (лежа на спине, на боку, в колен-но-локтевом положении и т.д.). Диагноз устанавливают рентгенологическим исследованием.
Лечение при выраженной клинической симптоматике хирургическое (фиксация двенадцатиперстной кишки к задней стенке брюшной полости).
[], [], [], [], []
Новые публикации
Лечение хронического дуоденита в России
Острый дуоденит
Острый дуоденит обычно протекает в сочетании с острым воспалением желудка и кишечника как острый гастроэнтерит, гастроэнтероколит. Морфологически выделяют:
1) катаральный острый дуоденит;
2) эрозивно-язвенный острый дуоденит;
3) флегмонозный острый дуоденит.
По преобладающим клиническим проявлениям выделяются различные формы дуоденита:
1) напоминающий язвенную болезнь двенадцатиперстной кишки;
2) напоминающий хронический гастрит;
3) напоминающий холецистит;
4) напоминающий острый гастрит;
5) напоминающий аппендицит.
Острый дуоденит возникает в результате воздействия на организм ряда факторов:
1) пищевых токсикоинфекций;
2) отравлении токсическими веществами, обладающими раздражающим действием на слизистую оболочку пищеварительного тракта;
3) чрезмерным приёмом очень острой пищи обычно в сочетании с большим количеством крепких алкогольных напитков;
4) повреждения слизистой оболочки двенадцатиперстной кишки инородными телами.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 100 | 109.4 | 109.4 | 85 | 60 | 60 | 65 | 65 | 50 | 40 |
Что нужно пройти при подозрении на заболевание
- 1. Диагностика инфекции Нelicobacter pylori
- 2. Уреазный дыхательный тест на Нelicobacter pylori
- 3. Биохимическое исследование мочи
- 4. Анализ кала на скрытую кровь (реакция Грегерсена)
- 5. Рентгенография
- 6. Фиброэзофагогастродуоденоскопия
- 7. Анализ кала общий (копрограмма)
- 8. Общий анализ крови
-
При перфорации язвы кишечника может быть повышение активности диастазы мочи.
-
Положительная реакция кала на скрытую кровь может отмечаться при эрозивно-язвенном поражении ЖКТ.
-
При язве двенадцатиперстной кишки кал имеет форму мелких комков («овечий кал» указывает на спастическое состояние кишечника).
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Вздутие живота (метеоризм, пучение, тимпания, повышенное газообразование) | 90% |
| Острая боль в подложечной области и чувство переполнения желудка и жжения | 90% |
| Изжога | 80% |
| Запор | 70% |
| Частый жидкий стул (понос, диарея) | 70% |
| Уменьшение изжоги после приема молока | 60% |
| Рвота разного характера, в том числе неукротимая | 20% |
Классификация и виды
Рак БДС классифицируется по международной системе TNM, где T — характеристика опухоли, N — метастазы в близлежащих лимфатических узлах, M — гематогенное (через кровь) метастазирование в другие органы.
Клиническая классификация, основанная на системе TNM, предполагает 4 стадии заболевания:
- 0 ст. — преинвазивный рак без прорастания в рядом лежащие ткани (Tis, или карцинома in situ) и без метастазирования (N0, M0);
- IA ст. — опухоль ограничена только сфинктером Одди или фатеровым сосочком (T1), лимфогенные и отдаленные метастазы отсутствуют (N0, M0);
- IB ст. — злокачественное новообразование распространяется на двенадцатиперстную кишку (T2), метастазирования нет (N0, M0);
- IIA ст. — опухоль прорастает в поджелудочную железу (T3), лимфогенных и гематогенных метастазов нет (N0, M0);
- IIB ст. — злокачественное новообразование T1, T2 или T3, имеются метастазы в регионарные лимфатические узлы (N1, M0);
- III ст. — опухоль распространяется на жировую клетчатку, расположенную возле поджелудочной железы, а также затрагивает другие анатомические структуры (T4), количество пораженных близлежащих лимфоузлов не имеет значения, гематогенных метастазов нет (N1, M0);
- IV ст. — размер опухоли и количество пораженных регионарных лимфоузлов не имеет значения, есть отдаленные метастазы (M1).
Злокачественное новообразование БДС может иметь экзофитный (в просвет кишки), эндофитный (в терминальные отделы желчных путей) или смешанный рост. Смешанный характер роста встречается чаще остальных и составляет около 45-50% всех случаев.
По морфологической картине рак БДС может быть представлен следующими формами:
- железистый — аденокарцинома,
- скиррозный — фиброзный,
- плоскоклеточный — из многослойной плоской эпителиальной выстилки.
По степени дифференцировки («зрелости») клеточного состава выделяют опухоли недифференцированные, низко-, средне- и высоко дифференцированные. Недифференцированные новообразования, как правило, характеризуются быстрым агрессивным ростом и частым гематогенным метастазированием.
Лечение дивертикулита
Лечение дивертикулита
- обострение хронического дивертикулита;
- сильные боли;
- признаки раздражения брюшины (при прощупывании боль усиливается в момент, когда врач быстро забирает руку после надавливания);
- высокая температура 38-40°С;
- повышенное число лейкоцитов 15х 109/л;
- невозможность принимать пищу через рот;
- возраст старше 85 лет или тяжелые сопутствующие заболевания.
Медикаментозное лечение дивертикулита
| Группа препаратов | Механизм леченого действия | Представители | Как назначается |
| Антибиотики широкого спектра действия | Антибиотики нарушают процессы образования белка в бактериях, не дают им размножаться и разрушают их оболочку. После гибели бактерий воспаление в дивертикуле проходит, и его полость очищается от гноя и каловых масс. | Цефокситин | Вводят внутривенно по 2 г каждые 6 ч. |
| Тиментин (защищенный пенициллин) | Вводят внутривенно по 3,1 г каждые 6 ч. При умеренном воспалении (температура ниже 38°С, нет признаков раздражения брюшины) назначают этот же антибиотик в таблетках по 875 мг каждые 12 ч. После 7-10 дней лечения препарат меняют на Имипенем, Метронидазол или другой антибиотик который способен воздействовать на микрофлору кишечника. | ||
| Противомикробные и противовоспалительные средства | Является производным салициловой кислоты. Уничтожает бактерии, снимает воспаление кишечной стенки. Помогает избежать рецидива болезни. | Месалазин (Салофальк) | 2 раза в сутки по 400 мг в течение 8 недель. У людей склонных к повторному возникновению дивертикулита, для профилактики рецидивов назначают по 7 дней в месяц на протяжении года. |
| Десенсибилизирующие антигистаминные средства | Препараты делают рецепторы клеток менее чувствительными к гистамину. Благодаря этому удается снизить отечность кишечной стенки. | Супрастин, | По 1 таблетке 2-3 раза в сутки во время еды. |
| Тавегил | По 1 таблетке 2-3 раза в день перед едой, запивая достаточным количеством жидкости. | ||
| Слабительные лекарственные средства | Увеличивают объем содержимого кишечника. Массы становятся более рыхлыми и влажными и легче продвигаются по кишечнику. При приеме «мягких» слабительных давление в просвете кишки не повышается. Удается снизить нагрузку на воспаленный участок. | Сироп Нормазе | Первые 2-3 дня принимают по 15-45 мл в день, поддерживающая доза составляет 10-30 мл в день. Средство принимают утром в один приём. |
| Подорожника семенная кожура (Мукофальк) | Назначают по 1 пакетику 2-6 раз в сутки. Порошок растворить в стакане холодной воды и сразу выпить. Потом запить еще одним стаканом жидкости. | ||
| Спазмолитические средства | Расслабляют гладкую мускулатуру кишки, снимают спазмы кишечника, облегчают боль. | Метеоспазмил | Принимают по 1 капсуле 3-4 раза в день перед едой. Входящие в его состав компоненты снимают спазм, и избавляет от избыточного газообразования. |
| Но-шпа | Взрослые принимают по 40-80 мг 3 раза в сутки независимо от приема пищи. |
диета
Хирургическое лечение диверкулита
Операция при дивертикулите
- Плановая операция проводится спустя 3 месяца после успешного медикаментозного лечения дивертикулита. Ее цель – не допустить повторного воспаления.
- Экстренная операция проводится в том случае, если есть сильное кровотечение или опасность разрыва дивертикула. Экстренную операцию делают немедленно после постановки диагноза, так как промедление может быть опасно для жизни.
Показания к хирургическому лечению дивертикулита:
- нагноение дивертикула;
- кровотечение, которое не удается остановить с помощью лекарственных средств;
- перитонит при разрыве дивертикула в брюшную полость;
- опасность перерождения дивертикула в злокачественную опухоль;
- образование свищей;
- кишечная непроходимость;
- наличие инфильтрата в дивертикуле;
- часто возникающие обострения дивертикулеза.
Противопоказания к плановой операции:
- беременность;
- старческий возраст;
- тяжелые заболевания сердца, легких, печени и почек;
- хронические болезни в стадии обострения;
- острые инфекционно-воспалительные заболевания.
Подготовка к операции
- Общий и биохимический анализ крови.
- Анализ крови на свертываемость,
- Определение группы крови.
- Определение уровня глюкозы и гемоглобина в крови.
- Общий анализ мочи;
- Копрограмма (общее исследование кала);
- Анализ кала на скрытую кровь;
- Обследование у гинеколога, у женщин детородного возраста — тест на беременность;
- Электрокардиограмма;
- Рентген органов грудной клетки;
- УЗИ органов брюшной полости;
- Рентгенологическое исследование толстой кишки с бариевой клизмой;
- Колоноскопия. Если есть опасность разрыва дивертикула, то отдают предпочтение дорогому, но более безопасному методу — компьютерной томографии.
Диета перед операциейРеабилитация после операции
Ферментативные свойства
К. п. продуцирует многочисленные сахаролитические ферменты, быстро ферментирует глюкозу и другие углеводы, чаще всего с кислото- и газообразованием. Почти все биотипы К. п. постоянно ферментируют маннит, арабинозу, мальтозу с образованием к-ты; св. 90% штаммов — лактозу, сорбит; непостоянно — сахарозу, раффинозу, рамнозу, ксилозу, дульцит, салицин; как правило, не ферментируют адонит и инозит. К. п. не утилизирует цитрат аммония, малонат натрия, не растет на среде с цианистым калием, не редуцирует нитраты в нитриты, не расщепляет мочевину, не разжижает желатину, большинство штаммов образует индол и не выделяет H2S. К. п. дает положительную реакцию с метилротом и отрицательную реакцию Фогеса — Проскауэра (см. Фогеса-Проскауэра реакция), не синтезирует ферменты цитохромоксидазу и фенилаланиндезаминазу, непостоянно декарбоксилирует лизин, орнитин и дегидролизует аргинин.
Лечение язвенной болезни двенадцатиперстной кишки
Проводится по тем же принципам, что и при язве желудка: эрадикация helicobacter pylori и регенерация язвы. На время лечения следует отказаться от курения и употребления алкогольных напитков. Медикаментозная терапия включает антибактериальные препараты широкого спектра действия и проводится в течении двух недель. С целью снижения гиперсекреции желудка применяют так называемые ингибиторы протонной помпы. Для этого же используют Н2-гистаминовые блокаторы. Для облегчения боли назначают гелевые антациды с анестетиками. Применяют и такие гастропротекторы, как «Де-нол» и «Вентер». Активный курс лечения в среднем занимает около 2-х недель, после чего рекомендуется поддерживающая терапия и соблюдение режима питания. Соблюдая все врачебные рекомендации, можно полностью вылечиться от язвы. Бывают случаи, когда консервативное лечение не приносит результата или развиваются опасные для жизни осложнения, тогда проводят хирургическое лечение в виде иссечения или ушивания язвы.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.

- Эзомепразол (ингибирующее протонный насос и противоязвенное средство). Режим дозирования: внутрь, запивая небольшим количеством воды в дозе 20 мг 2 раза в день в течение 2-3 нед.
- Омепразол (ингибирующее протонный насос и противоязвенное средство). Режим дозирования: внутрь, запивая небольшим количеством воды в дозе 20 мг 2 раза в день в течение 2-3 нед.
- Амоксициллин (бактерицидное антибактериальное средство). Режим дозирования: внутрь в дозе 1000 мг 2 раза в сутки в течение 2-3 нед.
- Кларитромицин (антибактериальное средство широкого спектра). Режим дозирования: внутрь в дозе 500 мг 2 раза в сутки в течение 2-3 нед.
- Фуразолидон (противомикробное, противопротозойное средство). Режим дозирования: внутрь, после еды по 100-200 мг 2 раза в сутки.
- Метронидазол (противоязвенное, противомикробное, противопротозойное средство). Режим дозирования: внутрь, во время или после еды, не разжевывая, в дозе 500 мг 2 раза в сутки.
- Вентер (гастропротективное средствуо). Режим дозирования: внутрь, за 30 мин. — 1 ч до еды по 1 г перед завтраком, обедом и ужином и на ночь. Таблетки следует проглатывать целиком, запивая небольшим количеством воды. Курс лечения 4-6 нед. (может быть продлен до 12 нед.).
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Клиническая картина
На ранних стадиях заболевание ничем себя не проявляет. У небольшого количества пациентов наблюдается преходящая несильная болезненность в эпигастральной области, которую пациенты связывают с нарушением режима питания. С прогрессированием заболевания появляется ряд признаков, которые могут свидетельствовать об онкологическом заболевании.
Болевой синдром нечасто беспокоит пациентов даже на терминальных стадиях рака фатерова сосочка. Обычно боли появляются при распространении злокачественного процесса на стенку двенадцатиперстной кишки или поджелудочную железу. При этом они локализуются в левом подреберье и эпигастрии, нередко имеют опоясывающий характер и отдают в спину.
Желтуха — еще один симптом рака большого дуоденального сосочка. На более ранних стадиях она имеет волнообразный характер, в запущенных ситуациях — присутствует постоянно. Для нее характерно желтушное окрашивание кожи и склер глаз, кожный зуд, обесцвечивание кала и потемнение мочи.
Желтуха — следствие нарушения поступления желчи в двенадцатиперстную кишку через пораженный опухолью фатеров сосок и накопления билирубина в крови.
Среди общих симптомов заболевания — астено-вегетативный синдром (слабость, утомляемость, пониженная работоспособность), снижение массы тела, потеря аппетита и изменение пищевых предпочтений (например, отказ от мясных продуктов).