Диагностика и лечение мужского бесплодия
Содержание:
- Репродуктивная физиология мужчины. Ось гипоталамус-гипофиз-яички
- Оплодотворение
- Семенные канальцы
- Лечение кисты яичка
- Симптомы
- Категории
- Инфекционные заболевания
- Факторы риска
- Спермограмма — диагностика патологий спермы
- Вопросы пациентов
- Другие формы мужского бесплодия
- Профилактика
- Препараты для лечения мужского бесплодия
- Незаразные причины
- ЭКО при мужском бесплодии
- Причины
- Полезные советы
Репродуктивная физиология мужчины. Ось гипоталамус-гипофиз-яички
Гипоталамус — главный интегративный центр функциональной репродуктивной системы у мужчин. Получая информацию от центральной нервной системы и яичек, гипоталамус регулирует образование и секрецию гонадотропин-рилизинг гормона (ГРГ). Нейротрансмиттеры и нейропетиды оказывают как ингибирующее, так и стимулирующее влияние на гипоталамус. Гонадотропин-рилизинг гормон (ГнРГ), секретируется гипоталамусом в пульсирующем режиме, что является необходимым звеном стимуляции синтеза и секреции обоих гонадотропинов гипофиза (ЛГ и ФСГ). Интересно и парадоксально, что назначение ГнРГ не в импульсном, а в постоянном режиме приводит после начальной стимуляции выброса гонадотропинов гипофиза к угнетению выделения ЛГ и ФСГ. И лютеинизирующий (ЛГ), и фолликулостимулирующий (ФСГ) гормон образуются в передней доле гипофиза и секретируются в импульсном режиме в ответ на пульсирующую продукцию ГнРГ. В яичках ЛГ и ФСГ связываются со специфическими рецепторами на клетках Лейдига и Сертоли. Тестостерон, главный продукт внутренней секреции яичка, является главным ингибитором секреции лютеинизирующего гормона гипофиза у мужчин. В периферических тканях тестостерон может превращаться в более мощный андроген дигидротестостерон или в мощный эстроген — эстрадиол. Образующиеся андрогены и эстрогены независимо друг от друга регулируют секрецию ЛГ.
Продукция ФСГ регулируется по механизму обратной связи ингибином, образующимся в клетках Сертоли. Ухудшение сперматогенеза сопровождается уменьшением образования ингибина и как следствие (по механизму отрицательной обратной связи) увеличением секреции ФСГ. Изолированное повышение уровня ФСГ — важный маркер состояния герминогенного эпителия яичек.
Секреция пролактина также имеет сложную взаимосвязь с гонадотропными гормонами гипофиза. У мужчин с гиперпролактинемией повышенный уровень пролактина оказывает ингибирующее влияние на секрецию ГнРГ. Помимо подавления секреции ЛГ и продукции тестостерона повышение уровня пролактина может оказывать прямое влияние на состояние центральной нервной системы. У мужчин с гиперпролактинемией, получающих заместительную терапию препаратами тестостерона, либидо и сексуальная функция не восстанавливались до тех пор, пока не происходило снижение уровня пролактина.
Оплодотворение
Как правило, оплодотворение происходит в маточных трубах в период после овуляции. В периовуляторный период (в середине менструального цикла) происходят изменения цервикальной слизи — ее количество увеличивается, она становится более растяжимой и водянистой — ,создающие благоприятные условия для проникновения сперматозоидов в полость матки и защищающие сперматозоиды от высокой кислотности содержимого влагалища. Для осуществления оплодотворения внутри женского репродуктивного тракта сперматозоиды претерпевают физиологические изменения, известные как капацитация (capacitation). При взаимодействии с яйцеклеткой у сперматозоида возникает новый тип движения, называемый гиперактивной подвижностью. Одновременно сперматозоид претерпевает морфологические изменения, называемые акросомальной реакцией (acrosome reaction), заключающейся в освобождении литических ферментов и обнажении структур сперматозоида. В результате этих изменений сперматозоид становится способен добраться до яйцеклетки, пройти сквозь несколько слоев ее оболочки и войти внутрь ооплазмы.
Рис. 7. Продольный разрез через головку и начало тела (средней части) сперматозоида (по Bisson)
Рис. 8. Схематическое изображение поперечного среза жгутика сперматозоида. Видны девять пар периферических ?-фибрилл, состоящих из A и B-субфебрилл, две центральные ?-фибриллы и девять дополнительных внешних фибрилл, называемых третичными, или ?-фибриллами. Мх — митохондрии; Р — ручки; РС — радиальные связи (по Nelson)
Семенные канальцы
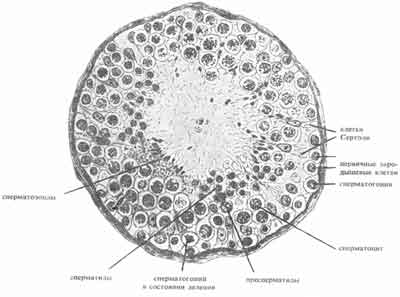
Рис. 5. Поперечный разрез канальца яичка (по Stieve)
Семенные канальцы содержат клетки герминогенного эпителия на разных стадиях созревания, а также поддерживающие их клетки Сертоли. Семенные канальцы составляют до 85-90% объема яичек. Клетки Сертоли представляют собой постоянную популяцию неделящихся клеток микроокружения. Они расположены на базальной мембране семенных канальцев и соединены между собой плотными соединениями (tight junctions). Эти плотные соединения вместе с тесно взаимосвязанными между собой мышечными клетками перитубулярного пространства формируют гемато-тестикулярный барьер. Функциональное значение гемато-тестикулярного барьера заключается в создании уникального микроокружения, необходимого для обеспечения сперматогенеза, и поддержании иммунологической привилегированности яичка. Такая изоляция очень важна, так как образование сперматозоидов происходит с периода полового созревания, что намного позже становления функции самораспознавания иммунной системы. Если бы образование сперматозоидов не было иммунологически защищено, то дифференцирующиеся клетки распознавались бы иммунной системой, как чужеродные, и уничтожались бы. Клетки Сертоли участвуют, как в обеспечении питания развивающихся клеток сперматогенеза, так и в фагоцитозе погибших клеток. Сперматогонии и молодые сперматоциты расположены в семенных канальцах ближе к базальной мембране и по мере созревания перемещаются в более верхние слои, вглубь просвета канальцев.
Герминальные, или сперматогенные, клетки располагаются в семенных канальцах строго определенным образом. Сперматогонии лежат непосредственно над базальной мембраной, а в в направлении просвета канальцев последовательно располагаются первичные сперматоциты, вторичные сперматоциты и сперматиды. Выделяют 13 различных типов клеток герминогенного эпителия, представляющие разные стадии созревания сперматозоидов.
Лечение кисты яичка
Самым практичным методом лечения кисты яичка является оперативное. Его назначают, если киста яичка достигла достаточно крупных размеров или их появилось несколько, если мужчину начали преследовать достаточно сильные боли, если у него не получается зачать ребенка.
Лечение кисты яичка подразумевает удаление кисты яичка или применение склеротерапии.
Операция удаления кисты яичка
Классическая операция открытого типа состоит в совершении разреза на мошонке и удалении кисты.
Хирург делает разрез по продольному шву мошонки или по ее половинке
Киста яичка удаляется очень осторожно, чтобы не повредить мясистую оболочку мошонки. Останавливается кровотечение, и рану зашивают 2-3 слоями саморассасывающихся швов
Далее такими же швами зашивается кожа, на мошонку накладывается стерильная марлевая повязка, прикладывается лед и надевается поддерживающая повязка. Данная операция проводится с применением анестезии.
Сразу же после операции врачи рекомендуют придерживаться щадящего режима. Для предупреждения отека применяются компрессы со льдом. Через 2-3 дня после операции кисты яичка мужчина может возвращаться к нормальной жизни, но в течение 2-х недель требуется исключение интимной близости и физической активности.
1
Операция удаления кисты яичка
2
Операция удаления кисты яичка
3
Операция удаления кисты яичка
Лапароскопия
Лапароскопия считается одной из лучших малоинвазивных операций по удалению кисты. Операция происходит при помощи микронадрезов, в которые вводится лапароскоп – телескопическая трубка с системой линз, которая прикрепляется к видеокамере. В больную полость подается углекислый газ, и стенка брюшной полости оказывается приподнятой над внутренними органами, чем достигается большая четкость изображения. Благодаря лапароскопии уменьшается длительность операции и снижается риск послеоперационных осложнений.
Склеротерапия
Склеротерапия – щадящий способ операции, которая может использоваться в том случае, если у мужчины низкая свертываемость крови и если он не планирует в дальнейшем иметь детей (есть риск повредить придатки, что может привести к бесплодию).
С помощью склеротерапии киста яичка удаляется следующим образом:
- в мошонку вводится игла, с помощью которой удаляется вся жидкость, имеющаяся в кисте;
- после извлечения жидкости вводится склеротирующий препарат, действие которого направлено на склеивание стенок кисты яичка.
Под действием препарата ткани склеиваются, и киста пропадает. Если склеротерапия выполнена не профессионально, то могут скрерозироваться семенные канатики, что приведет к бесплодию.
Возможные осложнения после операции
Последствие от кисты яичка может выразиться следующими проявлениями:
- травма придатков;
- боль в мошонке;
- бесплодие у мужчин;
- появление отека и инфекции;
- повторное появление кисты яичка.
Симптомы
Главный признак мужского бесплодия — неспособность зачать ребёнка. Других очевидных симптомов просто не существует. В некоторых случаях признаками и симптомами становятся проявления тех врождённых заболеваний, гормональных расстройств, варикоцеле или нарушений, блокирующих выход сперматозоидов.
Хотя большинство мужчин с бесплодием не замечает симптомов, кроме неспособности зачать, признаки, связанные с мужским бесплодием, включают:
- сексуальные проблемы (трудности эякуляции или скудные объёмы эякулята, пониженное половое влечение или эректильная дисфункция);
- боль, отёк или опухоль в области яичка;
- рецидивирующие респираторные инфекции;
- неспособность воспринимать запахи;
- аномальный рост грудных желез (гинекомастия);
- аномально редкие волосы лица и тела или другие признаки хромосомных/гормональных нарушений;
- количество сперматозоидов ниже нормы (меньше 15 млн на 1 мл или менее 39 млн в эякуляте).
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
Инфекционные заболевания
Основную группу причин боли составляют воспалительные заболевания. Из-за физиологических особенностей, в отличие от женщин, мужчины сталкиваются с уретритом, чем с циститом. Причина в более длинной уретре, из-за чего бактерии поражают преимущественно ее стенки. Их воспаление называется уретритом. Это заболевание может провоцировать острую боль и резь при мочеиспускании у мужчин. К другим характерным симптомам относятся:
- сильное раздражение отверстия уретры;
- гнойные и другие выделения;
- повышенная температура тела, озноб.
Большую группу причин режущей боли составляют заболевания, которые передаются половым путем (ЗППП). Жжение и режущий болевой синдром появляются на фоне:
- гонореи,
- трихомониаза,
- хламидиоза,
- уреаплазмоза,
- микоплазмоза,
- герпеса.
Характерными признаками выступают слизисто-гнойные выделения. На их фоне могут наблюдаться зуд и отек половых органов.
Факторы риска
К факторам риска, связанным с мужским бесплодием, относятся:
- курение;
- алкоголь;
- запрещённые препараты;
- избыточный вес;
- некоторые инфекции в прошлом или настоящем;
- токсины;
- перегрев яичек;
- перенесённая травма яичек;
- перенесённая вазэктомия или обширная операция на органах таза или брюшной полости;
- врождённые нарушения фертильности или нарушения фертильности у прямых родственников;
- некоторые состояния здоровья, включая опухоли и хронические заболевания, например, серповидноклеточная анемия;
- некоторые виды лечения, например, лучевая терапия рака или хирургическое вмешательство.
Спермограмма — диагностика патологий спермы
Основным методом определения способности семенной жидкости к оплодотворению является спермограмма. Это исследование качественных и количественных характеристик спермы под микроскопом. Оно обязательно проводится, когда пара обращается за помощью к репродуктологу.
Именно спермограмма позволяет выявить патологические состояния спермы, если они есть у мужчины. О нарушениях можно говорить, когда какая-то характеристика отклоняется от нормы.
Основные показатели спермограммы. Нормы по ВОЗ:
- Объем эякулята — 1,5 мл
- Количество сперматозоидов — от 39 млн
- Концентрация сперматозоидов— от 15 млн в 1 мл
- Подвижных спермиев— от 40%
- Сперматозоидов с прогрессивным движением — от 32%
- Жизнеспособность — от 58%
- Морфология, кол-во нормальных форм — от 4%
Если все показатели спермограммы в норме, в заключении говорится о нормоспермии. Если есть отклонения, прогноз специалиста зависит от их выраженности. При незначительно выраженном нарушении остается вероятность физиологического зачатия. Значительное угнетение той или иной характеристики позволяет предположить, что именно оно привело к бесплодию.
Важная информация
Одной спермограммы недостаточно для постановки диагноза. Исследование должны быть проведено как минимум дважды, с определенным временным интервалом. Пациенту необходимо ответственно подойти к сдаче спермы на анализ. Иначе велика вероятность недостоверного результата.
Правила подготовки к сдаче спермы
- Вылечить воспалительные заболевания.
- За 7 дней до сдачи отказаться от алкоголя и приема лекарств.
- Неделю перед процедурой не посещать сауну и баню, не принимать горячие ванны.
- Как минимум 3-4 дня перед процедурой (но не больше 6 дней) воздерживаться от половой жизни.
- Курящим мужчинам отказаться от вредной привычки хотя на несколько часов до сдачи спермы.
Для достоверного результата многое требуется и от лаборатории, в которой исследуется эякулят. Специалист, делающий анализ, должен располагать точным микроскопом последнего поколения, современными материалами. Большое значение имеет его опыт в исследовании спермы.
Чтобы уточнить диагноз, назначаются дополнительные обследования: УЗИ, анализ крови на гормоны и др.
Виды нарушений сперматогенеза
Ухудшение каждого важного показателя считается отдельной патологией спермы. Приведем распространенные нарушения, которые часто приводят к мужскому бесплодию
- Азооспермия. Отсутствие в эякуляте половых клеток, одна из самых тяжелых патологий спермы. Может быть секреторной (когда в яичках не происходит образования сперматозоидов) и обструктивной (когда спермии не попадают в эякулят из-за наличия препятствия в семявыводящих протоках). Полная информация об азооспермии, ее причинах, последствиях и способах лечения представлена здесь
- Астенозооспермия. Снижение показателей подвижности и скорости движения половых клеток. В зависимости от выраженности проблемы определяется степень азооспермии – 1, 2 или 3.
- Олигозооспермия. Концентрация сперматозоидов (количество в 1 миллилитре эякулята) ниже нормативного значения. Принято различать несколько степеней олигозооспермии.
- Тератозооспермия. Плохая морфология, количество сперматозоидов патологических форм в эякуляте выше нормативного значения. Спермограмма может показать, что у пациента имеется не одно изолированное нарушение сперматогенеза, а сочетание двух или даже трех. В таком случае название патологии складывается из нескольких:
- Астенотератозооспермия. Низкий показатель подвижности сперматозоидов сочетается с плохой морфологией.
- Олигоастенотератозооспермия. Низкая концентрация сперматозоидов в сочетании с нарушением их подвижности и плохой морфологией.
Вопросы пациентов
К какому врачу обращаться при мужском бесплодии?
Лариса К.
После всех пройденных мною проверок оказалось, что проблема отсутствия детей – в бесплодии мужа. Подскажите, пожалуйста, к какому врачу нам обратиться?
Ответ
Добрый день, Лариса! Когда есть подозрение либо доказанный факт мужского бесплодия, лучше всего обратиться сразу к двум врачам. В первую очередь нужно получить консультацию уролога, так как много проблем связано именно с болезнями репродуктивных органов. После этого нужно сделать визит к врачу-андрологу. Комплексное обследование повысит шансы на устранение аномалии мужского бесплодия. И уролог и андролог высокого уровня квалификации принимают в МЖЦ.
Как проверить мужчину на бесплодие?
Viki-Viki
Уже 4 года не можем обзавестись детьми. Я проверялась – у меня все нормально. Муж тоже согласился пройти проверку, но мы не знаем, как проверить на бесплодие мужчину. Куда обращаться?
Ответ
Добрый день! В этом случае нужно для начала сделать спермограмму – это исследование укажет на наличие, форму, активность, количество сперматозоидов. Если этого окажется недостаточно, врач может назначить дополнительные анализы – гипоосмотический тест, вазографию, анализ акросомной реакции и некоторые другие. Обо всех методах можно узнать в МЖЦ, там же можно пройти качественную диагностику. А опытные специалисты помогут решить проблему мужского бесплодия.
Другие формы мужского бесплодия
Симптоматика других форм мужского бесплодия проявляется в абсолютном меньшинстве случаев, при этом часто у партнеров, которые пытаются завести потомство, не обнаруживаются патологии. Причиной этому может быть иммунологическая несовместимость.
Также встречается такой фактор влияния на невозможность завести потомство, как гиперчувствительность женщины к отдельным компонентам спермы.
Такая особенность полового члена, при которой отверстие мочеиспускательного канала находится несколько ниже, чем вершина пениса, может привести к тому, что сперма во время эякуляции не будет попадать на шейку матки женщины, что делает зачатие невозможным.
Если доктор наблюдает частоту половых актов, совершаемых мужчиной, составляющей не более одного раза в месяц (такое может происходить по разным причинам), тогда диагностируется мужское бесплодие.
Профилактика
Для предупреждения возникновения неприятного для мужчин заболевания нужно устранить провоцирующие факторы и соблюдать простые правила:
- Вести здоровый образ жизни, отказаться от вредных привычек.
- Не переохлаждаться.
- Пить не менее 1,5-2 л воды в день.
- Укреплять иммунитет, много гулять пешком, закаливаться.
- Заниматься физкультурой и спортом, посещать фитнес клубы.
- Избегать стрессовых ситуаций.
- Практиковать регулярную половую жизнь с постоянным партнёром.
- Регулярно наблюдаться у врача уролога.
Записаться на прием в клиники «Мать и дитя» можно по телефону call-центра +7 800 700 700 или в форме обратной связи на сайте.
Препараты для лечения мужского бесплодия
Препараты для лечения мужского бесплодия – это в основном гормональные, иммунокорректирующие препараты, антибиотики (при наличии воспалительного процесса), стимуляторы сперматогенеза. Гормональная терапия у мужчин применяется при снижении функции яичек на фоне недостатка гормонов ЛГ и ФСГ.
Широко применяются антиэстрогены (тамоксифен), повышающие уровень гонадотропных гормонов и тестостерона. При олигоспермии назначаются нестероидные противовоспалительные препараты для улучшения выработки и качества сперматозоидов. Пентоксифиллин применяют для лечения различных расстройств кровообращения. При улучшении кровоснабжения яичек косвенно улучшается сперматогенез. Альфа-адреноблокаторы вызывают увеличение объема и концентрации сперматозоидов.
Лечение бесплодия у мужчин предусматривает также прием витаминных комплексов с микроэлементами, которые специально разработаны для восстановления репродуктивной системы мужчины. Так, при лечении бесплодия у мужчин применяются «Пастилки с цинком», «Про формула», «Мен’с формула Больше, чем поливитамины» и другие.
Разумеется, что все перечисленные препараты для лечения мужского бесплодия назначаются только врачом и принимаются под его наблюдением!
Незаразные причины
Вызывать зуд и красноту в паху у мужчин также могут и другие причины.
Аллергии
Тонкая кожа паховых складок и мошонки восприимчива ко многим аллергенам. Это могут быть:
- пищевые продукты;
- компоненты моющих средств;
- ткани белья;
- смазка для секса;
- материал презерватива.
При устранении фактора, вызвавшего аллергию, наступает улучшение. Помогают выявить аллергию анализы на иммуноглобулины, иммунный статус крови.
Потница
Сыпь в паху у мужчин и зуд может вызвать ношение тесного или синтетического белья. Усугубляют состояние пребывание в жаркой атмосфере, длительные поездки, когда нет возможности вымыться с мылом и дать телу подышать.
Суть потницы в том, что пот активно выделяется, а потовые железы закупориваются сальными выделениями, чешуйками кожи. В паховых складках появляются белые узелки, красные пятна.
Системные болезни
Провоцировать зуд могут сахарный диабет, болезни печени и жёлчного пузыря, почечная недостаточность, псориаз. Во всех таких случаях имеются другие важные симптомы этих недугов, и чешется по всему телу, а не только в паху. При железодефицитной анемии зуд усиливается во время контакта с водой.
Психологические причины
В некоторых случаях причиной сильного зуда в паху у мужчины может стать общая нервозность, обсессивно-компульсивные расстройства. Расчёсывания травмируют кожу, в царапины попадает стрептококковая инфекция, начинается воспаление.
ЭКО при мужском бесплодии
Если лечение мужского бесплодия не приносит результата или если проблема является неизлечимой, применяются вспомогательные репродуктивные технологии (сокр. ВРТ). К ним принадлежат:
- Экстракорпоральное оплодотворение (ЭКО). Оплодотворение яйцеклетки сперматозоидом осуществляется в пробирке («in vitro»). ЭКО при мужском бесплодии применяется, если сперматозоиды не достигают яйцеклетки природным способом по какой-либо причине.
- Интрацитоплазматическая инъекция сперматозоида (ИКСИ). Технология, при которой сперматозоид вводят прямо в цитоплазму яйцеклетки. Используется при ЭКО для повышения вероятности оплодотворения.
- Внутриматочная инсеминация. Заключается во введении в цервикальный канал спермы, полученной вне сексуального акта.
- Аспирация тканей яичка или сперматозоидов. При лечении мужского бесплодия могут использоваться микрохирургические технологии TESE, PESA и MESA. Они необходимы в случаях, когда получение сперматозоидов естественным путем не представляется возможным.
Причины
Мужское бесплодие
Современная медицина насчитывает 16 причин мужского бесплодия. Главным образом, мужское бесплодие объясняется или недостаточным количеством вырабатываемых сперматозоидов или их низкой активностью. Мужской фактор приводит к бесплодию в 30% случаях бесплодных браков.
Женское бесплодие
Классификация ВОЗ содержит 22 причины женского бесплодия. Женское бесплодие может быть вызвано:
- нарушением процесса овуляции (созревания яйцеклетки в яичнике). Дисфункция яичников может проявляться в виде отсутствия менструаций (аменореи) или нарушениями менструального цикла: если менструальный цикл меньше 21-го дня, то яйцеклетка может не созреть, если более 35-ти дней – оказаться нежизнеспособной. Дисфункция яичников может быть следствием гормональных нарушений, воспалительного процесса в яичниках, поликистоза яичников (множественного образования кист в яичниках). Разные исследователи оценивают значимость этого фактора по-разному, считая что им объясняется от 4 до 40% случаев бесплодия;
- повреждением маточных труб, по которым яйцеклетка доставляется в матку (повреждение ресничек, нарушение сократительной способности, полная непроходимость). Нарушения маточных труб часто сопровождаются спаечным процессом в малом тазу. На долю этого фактора приходится 20-40% случаев бесплодия. Чаще всего повреждение маточных труб является следствием воспаления, вызванного инфекцией, передающейся половым путем (ИППП);
- эндометриозом
– патологическим разрастанием клеток эндометрия, образующих внутреннюю поверхность матки. Подобное разрастание может препятствовать оплодотворению яйцеклетки, мешать уже оплодотворенной яйцеклетке прикрепиться к стенке матки. Гормональные изменения, сопутствующие эндометриозу, могут нарушить процесс созревания яйцеклетки; - патологиями матки, в том числе такими, как миомы, полипы матки, синехии (внутриматочные сращивания), пороки развития матки, аномалии положения матки и др.;
- патологиями шейки матки, препятствующими попаданию сперматозоидов в цервикальный канал. Подобная непроходимость может быть следствием эрозии (псевдоэрозии) шейки матки или полипов шейки матки. Причиной также могут быть изменения свойств слизи, прикрывающей вход в канал, в результате которых слизь, призванная служить естественной защитой против инфекции, становится непроходимой или смертельной для сперматозоидов;
- биологической или иммунологической несовместимостью партнеров;
- психогенными факторами.
Иногда даже полное и углубленное обследование не позволяет определить причину бесплодия и назначить лечение. В этом случае ставится диагноз идиопатического бесплодия, т.е. бесплодия неясного происхождения.
Различают первичное и вторичное женское бесплодие. Первичным называется бесплодие, если у женщины никогда не было беременности. Вторичное бесплодие фиксируется, если ему предшествовала хотя бы одна беременность, независимо от того чем она закончилась – родами, выкидышем или абортом.
Полезные советы
Несколько советов, чтобы повысить вероятность зачатия.
- Повысить частоту половых актов. Сексуальные контакты каждый день или ежедневно хотя бы за 4 дня до овуляции повышают шансы на беременность партнёрши.
- Интимная близость в период возможного зачатия. Женщины могут зачать ребёнка во время овуляции, в середине менструального цикла, между менструациями. Секс в эти дни обеспечивает присутствие сперматозоидов, которые сохраняют жизнеспособность до 7 дней, в нужной концентрации в женских половых путях.
- Избегать любрикантов. Интимные смазки способны влиять на подвижность сперматозоидов. По поводу любрикантов следует проконсультироваться с лечащим врачом.