Гестационный диабет при беременности
Содержание:
- Что можно, а что нельзя во 2 триместре
- Опасность гепатоза при беременности
- Почему на УЗИ не виден эмбрион?
- Анестезия для беременных –
- Самочувствие будущей мамы и болезни 2-го триместра
- Анализы и лабораторные исследования
- Исправление прикуса у беременных пациенток
- Скрининг 2-го триместра
- Противопоказания
- Плод во втором триместре беременности
- Какие факторы могут повлиять на появление отеков при беременности
- Как ухаживать за зубами беременной женщине?
Что можно, а что нельзя во 2 триместре
Мифы и стереотипы о беременности часто заставляют будущих мам отказываться от любимых продуктов и занятий. А стоит ли? Рассмотрим самые популярные «можно и нельзя» во втором триместре.
1. Пить кофе. Можно, причем до четырех чашечек эспрессо в день. Добавляйте в него молоко или сливки, но не перестарайтесь с сахаром. Слишком калорийный напиток подстегнет неоправданный набор веса.
2. Пить пиво. Можно, иногда в небольших количествах. Но с пониманием, что алкогольные напитки вызывают у беременных быстрое опьянение. Поэтому привычное пиво лучше заменить безалкогольным. По вкусу эти напитки почти не отличаются.
3. Пить вино. Можно, красное сухое — по чуть-чуть. Нет ничего плохого в том, чтобы пригубить хорошего вина на отдыхе с мужем или в кругу семьи на праздник. Но важна умеренность. «По чуть-чуть» — это значит, не больше половины бокала и не чаще одного раза в неделю. От крепкого алкоголя лучше отказаться совсем.
4. Принимать ванну. Нельзя, как и париться в бане. Высокая температура может вызвать отслойку плаценты и серьезные осложнения беременности. Из водных процедур будущей маме стоит предпочесть душ. А вот для посещения бассейна после 16 недель ограничений нет.
5. Красить волосы и ногти. Можно. Компоненты косметических средств не проникают в организм и не наносят никакого вреда ребенку. Не нужно отказываться от ухода за собой ни в этот период, ни позже.
Будущей маме можно даже заниматься спортом. Но силовым тренировкам и бегу стоит предпочесть специальную гимнастику для беременных, основанную на дыхательных упражнениях, пилатес или аквааэробику. Умеренные физические нагрузки улучшают кровообращение, помогают сохранять бодрость и хорошее настроение
А это во время ожидания ребенка особенно важно
Опасность гепатоза при беременности
Пораженная печень не способна очищать организм от вредных веществ, что ведет к интоксикации матери и ухудшению ее самочувствия. Удивительно, но с первого же дня после родов болезнь начинает быстро отступать и вскоре не оставляет после себя и следа. Через 1-2 недели показатели крови входят в норму. Даже если гепатоз рецидивировал в нескольких беременностях подряд, он не вносит в печень женщины никаких видимых изменений.
Однако это не значит, что данное заболевание безвредно. Оно нарушает обмен веществ между матерью и плодом, тем самым действуя неблагоприятно и на ребенка. Доказано, что гепатоз увеличивает вероятность перинатальной смертности на 5%, а в 35% беременностей, протекавших на фоне этой болезни, наблюдались гипоксия, недоношенность и задержка в развитии плода.
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Анестезия для беременных –
Так какую анестезию можно беременным – в этом случае самым безопасны анестетиком будет Лидокаин (категория безопасности «В»). Это может быть или наш отечественный лидокаин в ампулах, либо импортный препарат с 2% лидокаином в карпулах, который называется Ксилонор (Xylonor). Обезболивание при беременности в стоматологии может проводиться и анестетиками на основе артикаина, но они уже относятся к категории безопасности «С». Пример такого препарата – Ультракаин. И ксилонор, и ультракаин имеют несколько форм выпуска, среди которых есть формы как вообще без вазоконстрикторов, так и с небольшой концентрацией вазоконстриктора «эпинефрин» – 1:200.000.
Ксилонор и Ультракаин DS в карпулах –
Вазоконстрикторами называют сосудосуживающие компоненты в анестетиках, которые спазмируют сосуды в месте инъекции и не дают анестетику быстро вымываться из тканей (24stoma.ru). Это обеспечивает бОльшую длительность и глубину анестезии. Если планируется лишь коротко вмешательство (не более 10-15 минут) и при этом в месте инъекции нет воспаления, то лидокаина или артикаина без вазоконстриктора может быть достаточно. Однако при более долгом вмешательстве или при лечении/ удалении зуба с воспалением – наличие вазоконстриктора в анестетике становится необходимым.
Кроме того, содержание вазоконстриктора у беременных наоборот приветствуется (особенно у препаратов на основе артикаина, имеющих категорию безопасности «С»). Это связано с тем, что сужение сосудов в месте инъекции анестетика приводит к его более медленному попаданию в кровь, а значит и к снижению пиковых концентраций в крови. Следовательно, и риск побочных эффектов от артикаина в этом случае всегда ниже. Что касается самого вазоконстриктора эпинефрина, то согласно клиническим исследованиям его использование в высокой концентрации 1:100.000 – относится к категории безопасности «С», а более низкой концентрации 1:200.000 – судя по всему можно отнести к категории «В».
Конечно, вазоконстрикторы могут иметь и отрицательные свойства, т.к. в высоких концентрациях они могут снижать маточный кровоток. Но многочисленные исследования на эту тему показали, что использование эпинефрина в концентрации от 1:200.000 до 1:100.000 совершенно безопасно для здоровой беременной женщины – при условии отсутствия у беременной женщины повышенного давления и хронической гипоксии плода.
Единственно правило для врача при инъекции анестетика с эпинефрином – всегда нужно выполнять аспирационную пробу (поршень шприца оттягивается назад, и если в шприц не попадает кровь – это будет гарантировать отсутствие внутрисосудистого введения). Но ради справедливости нужно сказать, что риск такого введения есть только при постановке небной анестезии, которая ставится в основном только при удалении моляров и премоляров на верхней челюсти. Именно на небе есть такой крупный сосуд, в который легко попасть. Не стоит, конечно, делать беременным и туберальную анестезию, а также быть осторожным при проведении анестезии в резцовый сосочек на небе.
Пример проведения анестезии в стоматологии –
Самочувствие будущей мамы и болезни 2-го триместра
По мере роста животика меняется и организм женщины. Матка увеличивается в размерах, и после 12-14-й недели выходит из малого таза. При этом связки еще не растянулись, из-за чего могут возникать боли живота во втором триместре.
Связочные боли, которые как будто тянут матку вниз, неопасны. Они не угрожают здоровому течению беременности. Однако если тянет живот и возникают дискомфортные и тем более болезненные ощущения, необходимо обязательно посетить врача, даже если дата очередного визита еще не подошла.
У болей внизу живота может быть множество объяснений. Кроме растяжения связок, их могут вызывать безобидные и естественные схватки Брекстона-Хикса, которые обычно свидетельствуют о переутомлении женщины, потребности в отдыхе или смене положения тела.
Болями могут проявляться и опасные состояния. Например, тонус матки во 2-м триместре, при котором существует угроза преждевременных родов. Или воспалительные процессы в почках, мочевом пузыре, что требует консультации специалиста и лечения.
pixabay.com  / 
При возникновении болей внизу живота посетить врача будет не лишним. Обязательно это нужно сделать при:
- обильных или непривычных по цвету и консистенции выделениях во 2-м триместре (белых, зеленоватых, творожистых);
- повышении температуры тела без признаков простуды или вирусного заболевания;
- кровянистых выделениях;
- острой боли.
Увеличившаяся матка давит на внутренние органы, что может приводить к обострению хронических заболеваний или развитию специфичных состояний беременных
Могут усилиться проявления геморроя, поэтому для предупреждения запоров во 2-м триместре крайне важно соблюдать здоровую диету, богатую овощами и фруктами. И не забывать о физической активности — она тоже стимулирует моторику кишечника
Могут беспокоить и другие проблемы.
Отеки. Возникают обычно к вечеру, если женщина проводит на ногах весь день. Несмотря на то, что в декретный отпуск уходят только после 30 недель, уже в этот период будущей маме требуется больше отдыхать. Если есть возможность прилечь днем, нужно положить ноги на подушку, приподняв их чуть выше уровня головы. Если такой возможности нет, от отеков 2-го триместра помогут избавиться компрессионные чулки. Они также снижают риск обострения или развития варикозного расширения вен.
Цистит. Воспалительный процесс в мочевом пузыре может развиваться из-за анатомических изменений, резких ограничений питания, переохлаждения. Он проявляется болью и резью при мочеиспускании, в моче могут наблюдаться следы крови. Диагностируют его по анализу мочи, в которой выявляются лейкоциты. Если при посеве мочи обнаруживаются микроорганизмы, врач назначает антибиотики. Цистит при беременности 2-го триместра может приводить к серьезным осложнениям: хроническому воспалению или развитию пиелонефрита — воспалению почек. Для его профилактики нужно полноценно питаться и регулярно, по назначению врача, сдавать анализ мочи. Это станет профилактикой еще одного грозного заболевания беременных — бессимптомной бактериурии, которая может протекать совершенно незаметно. И обернуться развитием цистита или пиелонефрита.
pixabay.com  / 
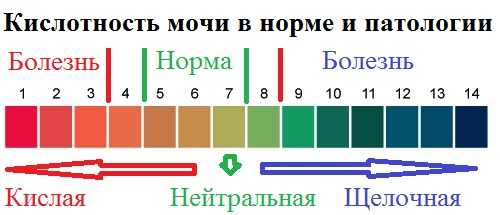
Молочница. Обильные, творожистые или с зеленцой влагалищные выделения возникают на фоне роста грибковой микрофлоры. Несмотря на дискомфорт, которые они доставляют, врачи не считают молочницу заболеванием. Скорее — дисбактериозом, который может возникать как в кишечнике, что проявляется нарушениями стула и дискомфортом в животе, так и во влагалище. Это состояние типично для будущих мам. Из-за гормональных изменений среда влагалища меняется. Из кислой, подавляющей грибковую микрофлору, она становится щелочной, что позволяет грибкам активно размножаться.
Для нормализации кишечной микрофлоры используют препарат «Пимафуцин». Для местного применения назначают препараты «Пимафуцин», лактобактерии и бифидобактерии в виде свечей. В 90% случаев молочница у беременных проходит сама, но после 37-й недели в обязательном порядке проводится санация влагалища для предупреждения заражения плода грибковой инфекцией при прохождении по родовым путям.
Анализы и лабораторные исследования
С самого зачатия и до родов для беременной необходима сдача анализов, многие из которых помогают выявить на ранних стадиях врожденные дефекты и патологии в развитии плода. Цели и сроки прохождения анализов разные:
- Анализ крови на самой ранней стадии беременности проводится с целью выявления рисков рождения ребенка с генетическими дефектами.
- Анализ крови после взятия на учет до 12-ой недели беременности. Это исследование направлено на обнаружение анемии, не соответствие группы крови у будущих родителей (резус-конфликта), сахарного диабета и скрытые инфекции.
- УЗИ на 12 неделе поможет установить точный срок для планируемых родов.
- Анализы первого триместра проводятся для того, чтобы на ранних сроках выявить риски развития синдрома Дауна.
- Раннее исследование систем на УЗИ на 13-17 неделе помогают выявить патологии и дефекты развития плода.
- Анализы второго триместра, проводимые на 16-20 неделе, ставят целью выявление синдрома Дауна и других отклонений в развитии головного мозга.
- УЗИ на 19-25 неделе необходимо для обширного исследования систем плода.
- Анализ крови на 24-28 неделе беременности способствует диагностике анемии и проверке антител на резус-фактор.
- УЗИ третьего триместра проводится для наблюдения за развитием и положением плода.
- После поставленного срока родов проводятся процедуры УЗИ и монитор плода каждые 2-3 дня для того, чтобы удостовериться в нормальном протекании беременности.
Исправление прикуса у беременных пациенток
Тема, породившая множество споров, особенно у тех стоматологов, которые утверждают, что ношение брекетов при беременности – не только норма, но и необходимость, потому что увеличивающаяся подвижность зубов позволяет быстрее исправить их положение. На самом деле все не так просто, и существует ряд аргументов против такой терапии:
Даже второй триместр сопровождается дефицитом кальция в организме. Отсюда – повышенная хрупкость зубов и риск серьезных травм из-за корректирующей дуги. Исправление прикуса – всегда болезненный и долгий процесс. Терпеть дискомфорт решается далеко не каждая женщина
Требуется повышенное внимание к полости рта и еженедельные визиты в кабинет врача. Это всегда – лишний стресс и ухудшение психологического состояния будущей мамы
Усложняется ежедневная гигиена полости рта. Необходимо использовать специальные ершики, ополаскиватели и зубные нити.
Брекет-система
Тем не менее, беременность никак нельзя назвать абсолютным противопоказанием для лечения прикуса. Окончательное решение по установке любого аппарата принимает только врач. Для этого понадобится не только комплексное обследование, но и регулярный прием поливитаминных и минеральных комплексов, чтобы компенсировать нехватку кальция и других микроэлементов.
Скрининг 2-го триместра
Контроль здоровья исключительно важен для будущей мамы. Регулярно проходить обследования и сдавать анализы, которые назначает врач, необходимо для уверенности, что беременность протекает нормально, а ребенок развивается правильно.
Эту цель и преследует второй скрининг при беременности. Оптимальное время его прохождения — на 18-й неделе, рекомендованный временной интервал — с 17-й по 20-ю неделю. В ходе скрининга женщине потребуется сдать анализы крови и мочи, сделать УЗИ
Основное внимание врачи уделяют:
- гормональным обследованиям;
- контролю работы и состояния почек;
- уровню гемоглобина в крови для исключения риска железодефицитной анемии;
- анатомическому ультразвуковому обследованию анатомии плода.
Для исключения риска развития сахарного диабета беременных с 24-й по 28-ю неделю выполняют глюкотолерантный тест. Даже если у женщины нет предпосылок к развитию заболевания, пройти обследование все равно нужно. Будущей маме предлагают выпить раствор глюкозы и берут кровь через час и через два часа. По полученным показателям уровня глюкозы в крови строят «сахарную кривую». Если она проходит выше нормальных значений, диагностируют гестационный сахарный диабет. Он требует обязательного контроля со стороны врачей и самой женщины.
pixabay.com  / 
Противопоказания
- Повышенная чувствительность к гексапреналину или к любому компоненту препарата.
- Наличие любого заболевания до 22 недель беременности.
- Применение препарата в качестве токолитического средства у пациентов с ишемической болезнью сердца в анамнезе или пациентов с существенными факторами риска развития ишемической болезни сердца.
- Угроза выкидыша при I и II триместров беременности.
- Любое заболевание матери или плода, при котором сохранение беременности опасно, например, тяжелая степень токсемии, внутриутробная инфекция, влагалищное кровотечение вследствие предлежания плаценты, эклампсия или тяжелая преэклампсия, отслойка плаценты или сдавление пуповины.
- Внутриутробная гибель плода, летальные врожденные аномалии в анамнезе или летальные хромосомные аномалии.
- Бронхиальная астма с повышенной чувствительностью к сульфатов.
- Заболевания сердечно-сосудистой системы, в частности тахиаритмия, миокардит, порок митрального клапана.
- Гипертиреоз.
- Тяжелые заболевания печени и почек.
- Глаукома.
Применение препарата Гинипрал противопоказано пациентам, имеющим заболевания, на фоне которых применение бета-адреномиметиков может иметь нежелательное действие, например, легочная гипертензия, заболевания сердечно-сосудистой системы (гипертрофическая обструктивная кардиомиопатия или препятствие току крови из левого желудочка , например, аортальный стеноз).
Плод во втором триместре беременности
Второй триместр начинается с 14-й недели беременности и длится по 28-ю неделю. В это время заканчивается формирование внутренних органов ребенка. У малыша уже есть все органы и системы, как у взрослого человека: головной мозг, позвоночник, конечности, подкожная жировая ткань и даже папиллярный узор на кончиках пальцев — будущие отпечатки. Ребенок растет и развивается ежедневно, а вместе с ним развиваются его внутренние органы.
На 14-й неделе печень впервые вырабатывает желчь, а поджелудочная железа начинает продуцировать гормон инсулин. Активность желез внутренней секреции возрастает. Если до этого времени в организме женщины присутствовали только ее гормоны, то во втором триместре они «дополняются» гормонами ребенка. Их вырабатывают созревающая щитовидная железа малыша, поджелудочная железа, кора надпочечников. По этой причине врачи внимательно следят за гормональным фоном будущей мамы.
pixabay.com  / 
Какие факторы могут повлиять на появление отеков при беременности
Следующие факторы также могут повлиять на отёки во время беременности:
- Варикозная болезнь
- Летняя жара
- Стоять в течение длительного времени
- Продолжительная физическая активность
- Диета с низким содержанием калия
- Высокий уровень потребления кофеина
- Высокий уровень потребления натрия
При нормальном течении беременности появляется умеренная отёчность, однако, если вы почувствуете внезапный отек рук и лица, это может быть признаком преэклампсии.
Беременность и тромбоз
Резкая отёчность дистальных отделов нижних конечностей может быть следствием тромбоза
В этих случаях внезапного отека важно немедленно обратиться к врачу
Как ухаживать за зубами беременной женщине?
Советы в этом случае носят общий характер, хотя на некоторых пунктах стоматологи делают акцент именно для пациенток, находящихся в положении:
- Чистить зубы желательно после каждого приема пищи, а не только утром и вечером. Использовать абразивные отбеливающие пасты и жесткие щетки запрещено.
- Полоскать рот можно только теми средствами, которые одобрит врач. Лучше купить ирригатор – он поможет избавиться от остатков еды даже в труднодоступных местах.
Ирригатор
- Если супруг страдает от различных заболеваний зубов и полости рта – нужно лечиться вместе. Даже одного поцелуя достаточно, чтобы нарушить здоровую микрофлору, не говоря уже о серьезных воспалениях.
- Делать ультразвуковую чистку необходимо каждый триместр, лучше – в самом начале, пока состояние организма позволяет проводить манипуляции с эмалью.
- Первый триместр лучше пользоваться зубной пастой, обогащенной фтором. Сроки и частоту чистки определит врач – переизбыток тоже не принесет ничего хорошего.
- Посещать стоматолога для планового осмотра желательно раз в две недели, чтобы исключить любые заболевания, которые могут нанести вред малышу.