После переноса эмбрионов: когда он должен прижиться и как ему помочь
Содержание:
- Что происходит в организме после переноса эмбрионов?
- Что делать после ЭКО?
- После переноса
- «Отстреляться» за один раз
- Осложнения при ЭКО
- 2 дпп пятидневок – тест
- Три неделя после ЭКО. Развитие эмбриона
- В каких случаях проводится ЭКО?
- Как делают ЭКО?
- Строение и роль ХГЧ в организме женщины
- Ультразвуковое обследование женщины 3 недель после ЭКО
- Подготовка к процедуре ЭКО
- 2 дпп трехдневок
Что происходит в организме после переноса эмбрионов?
После перемещения плодного яйца в маточную полость его имплантация в эндометрий происходит в течение 2-8 дней. При процедуре ЭКО чаще наблюдается поздняя имплантация, что связано с длительным периодом адаптации бластомеров к новой среде.
В 1 дпп пятидневок плодное яйцо продолжает свое развитие. Из 6- или 8-клеточного эмбриона формируется 16-64-клеточная морула, клетки которой продолжают делиться. И только на вторые сутки после процедуры ЭКО она превращается в бластоцисту, состоящую из сотни клеток.
Уже на 3-4 сутки бластоциста покидает свою оболочку и «находит» подходящее место для имплантации. На 5-й день она проникает в эндометрий и только на 7-й день заканчивает имплантацию, после чего ее клетки подразделяются на два типа: те, из которых будет развиваться зародыш и те, из которых произойдет формирование плаценты.
Что делать после ЭКО?
Перенос эмбрионов в матку при ЭКО завершает эту процедуру, но для будущей матери начинается 9-месячный период вынашивания ребенка. Многие женщины опасаются, что после экстракорпорального оплодотворения необходимо в корне изменить свой образ жизни, отказаться от любой физической активности, обеспечить себе полный покой. Это не так – хотя некоторые аспекты действительно придется скорректировать, но какого-либо кардинального влияния данная процедура на повседневную деятельность не оказывает.
Женщинам, прошедшим процедуру экстракорпорального оплодотворения, нужно соблюдать следующие рекомендации:
Избегать стресса
После ЭКО важно максимально оградить себя от эмоциональных нагрузок. Сильный стресс может повысить тонус матки, из-за чего увеличивается риск отторжения эмбриона
Для устранения нервозности можно принимать успокаивающие препараты (глицин, валериану), также необходимо регулярно посещать гинеколога, чтобы отслеживать состояние беременности. Если профессиональная деятельность связана с высокой стрессовой нагрузкой, стоит скорректировать ее (например, перевестись в другой отдел) или взять декретный отпуск.
Исключить тяжелые физические нагрузки. Заниматься спортом в период лечения ЭКО и после этой процедуры можно, но с ограничениями. Противопоказаны подъем тяжестей, интенсивные тренировки в спортзале, нежелательна езда на велосипеде. Допускается легкий бег, ходьба, плавание. В то же время нужно поддерживать хотя бы минимальную физическую активность, чтобы обеспечить нормальный кровоток в органах малого таза – это повысит шанс на успешную имплантацию и развитие эмбриона.
Исключить перегрев и переохлаждение. Будущей матери противопоказан прием горячих ванн, поход в бани и сауны. Для соблюдения личной гигиены допускается теплый или горячий душ. Также необходимо защитить себя от переохлаждения в холодный сезон, исключить купание в проруби, в прохладных водоемах и бассейнах.
Скорректировать рацион. Важное значение для успешного наступления беременности после ЭКО имеет питание. Рацион необходимо изменить так, чтобы он не провоцировал расстройство пищеварения – в частности, исключить острые, жареные и копченые блюда, ограничить употребление бобовых, мяса и других продуктов, содержащих белки, есть побольше свежих овощей и фруктов с высоким содержанием клетчатки, кисломолочной продукции. При возникновении запоров, боли в животе, метеоризма стоит проконсультироваться с диетологом.
Ограничить сексуальную активность. В течение первого месяца после пересадки эмбрионов будущей матери необходимо полностью отказаться от половой жизни. Это поможет исключить нагрузки на органы репродуктивной системы и позволит зародышу лучше прижиться в матке. Однако, после этого сексуальная активность допускается с теми же ограничениями, что и при обычной беременности.
После прохождения ЭКО женщине необходимо регулярно посещать гинеколога для обследований и проведения поддерживающей гормональной терапии. При появлении таких симптомов, как кровотечение, боли в животе, тошноты, рвоты, нужно срочно обратиться в клинику.
После переноса
Что же происходит после подсадки? Развитие эмбриона по дням после переноса у трехдневных и пятидневных отличается. Так, трехдневному зародышу необходимо время до развития в бластоцисту, это происходит в течение двух дней. Затем с третьего дня для трехдневных эмбрионов и с первого для пятидневных, процесс имплантации практически одинаков.
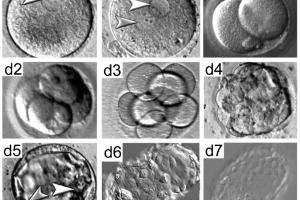
Иногда развитие эмбриона по дням переноса запаздывает на 1—2 дня, что связано с периодом адаптации. Поздняя имплантация – характерная черта для ЭКО переноса. Итак, на третий день после переноса трехдневного зародыша происходит выход бластоцисты из оболочки и трофобласт приближается к эндометрию. На четвертый день он прикрепляется к стенке матки, его ворсинки проникают между клетками эндометрия, на пятый и шестой день наблюдается более глубокое проникновение и начинается формирование хориона. На 7—8 день имплантация завершается, именно в это время в кровь матери начинает поступать хорионический гонадотропин.
Тест на беременность в это время еще не может быть положительным, поскольку он не настолько чувствителен, чтобы отреагировать на эту концентрацию ХГЧ. Требуется еще 3—4 дня, чтобы концентрация ХГЧ повысилась настолько, чтобы диагностировать беременность.
Конечно, иногда развитие плодного яйца не всегда соответствует этой схеме. Некоторым зародышам требуется больше времени после оплодотворения для того, чтобы адаптироваться в полости матки, это зависит от качества и питательной среды, на которой его культивировали. Перенос криоэмбрионов также может иметь свои особенности, поэтому часто возникают споры и дискуссии по поводу того какие зародыши приживаются лучше.
Пятидневные бластоцисты предпочтительнее, так как их имплантация происходит чаще, но трехдневные зародыши легче адаптируются, так как меньше времени провели вне организма матери, где условия для них более благоприятные. Поэтому в каждом случае решение о переносе решается индивидуально.
«Отстреляться» за один раз
Собственно, почему просят перенести два эмбриона? Во-первых, многоплодная беременность, которая для врачей считается осложненной беременностью, для самих будущих мам – бесценное счастье. Представьте, годами ждешь хотя бы одного ребенка, а тут сразу двойной подарок. Опрос «Пробирки» подтвердил, что хоть с двумя детьми приходится непросто, никто из мам не жалеет о рождении сразу парочки малышей.
Во-вторых, считается, что перенос двух эмбрионов увеличивает вероятность наступления беременности. Репродуктологи называют разные цифры – от 5 до 15%. При нормальном состоянии эндометрия вероятность имплантации одного эмбриона хорошего качества на стадии бластоцисты может достигать 70% – более чем достаточно. То есть изначально успех не в количестве эмбрионов – а в их качестве и состоянии эндометрия. Если репродуктолог высоко оценивает шансы на наступление беременности, то желательно переносить один эмбрион, если вы не грезите мечтами о двойне.
Комментарий эксперта:
Ирина Александровна Мастерова, репродуктолог, «Центр ЭКО» Петрозаводск
+7(8142)33-20-24 ivf10.ru
Решение о количестве переносимых эмбрионов принимается индивидуально в зависимости от клинической ситуации. Если мы видим, что при наступлении многоплодной беременности женщина не сможет благополучно выносить ввиду аномалии развития полового аппарата, возраста, тяжелой сопутствующей патологии, то для переноса выбирается один эмбрион.
Сейчас в мире приходят к тому, что следует всем пациенткам проводить селективный перенос одного эмбриона с целью снижения частоты многоплодных беременностей, которые обычно имеют повышенный риск невынашивания, преждевременных родов и осложнений для матери и детей.
Осложнения при ЭКО
Необходимо также учитывать тот факт, что сама процедура ЭКО может нанести вред организму женщины. Как правило, наибольшую опасность представляет воздействие гормональных препаратов, назначаемых для ускорения роста и созревания фолликулов. При их передозировке, на фоне возможных эндокринных нарушений может возникнуть синдром гиперстимуляции яичников (СГЯ), который проявляется следующими симптомами:
- Болезненными ощущениями, тяжестью, вздутием в животе;
- Отеком нижних конечностей, наружных половых органов или всего тела;
- Общим ухудшением самочувствия пациентки (головокружением, слабостью, головной болью);
- Повышением температуры, снижением кровяного давления, нарушением сердечного ритма, одышкой;
- Тошнотой, рвотой, диареей и т. д.
Эти симптомы могут проявляться в различной степени в зависимости от тяжести СГЯ. Например, в легкой форме синдрома наблюдается только отек нижних конечностей, в средней и тяжелой – всего тела. Чтобы исключить любые негативные последствия, врач перед стимуляцией яичника назначает комплекс диагностических процедур, призванный выявить особенности гормонального фона, возможные сопутствующие заболевания (например, эндокринной системы) и т. д. В случае, если синдром гиперстимуляции все же наступил, специалист может скорректировать или полностью отменить курс гормональной терапии, применить дополнительные меры (плазмаферез, пункцию брюшной полости и т. д.).
К другим осложнениям, связанным непосредственно с самой процедурой экстракорпорального оплодотворения, относятся:
- Кровотечения — при выполнении трансвагинальной пункции яичников возможна перфорация органов малого таза и кишечника, повреждение сосудов;
- Инфекции – в некоторых случаях при пункции фолликулов в малом тазе возможно развитие инфекционных процессов, рецидив воспалений, которыми женщина страдала ранее;
- Многоплодная беременность – при ЭКО вероятность развития этого осложнения, связанного с переносом сразу нескольких эмбрионов, выше в сравнении с общепопуляционной статистикой;
- Внематочная беременность – частота этой патологии при ЭКО составляет примерно 5%, что связано с тем, что бесплодные женщины часто имеют аномалии в строении репродуктивных органов.
Любое из этих осложнений, независимо от вызвавшей их причины, является достаточным основанием для прерывания процедуры ЭКО.
Некоторые патологии, возникающие при экстракорпоральном оплодотворении, напрямую не связаны с этой процедурой, но могут развиться на ее фоне. Прием гормональных препаратов способен привести к эндокринным нарушениям, спровоцировать аутоиммунные заболевания, обострить хроническое протекание воспалительных процессов и т. д.
2 дпп пятидневок – тест
Вероятность наступления гестации в случае трансфера бластоцитов-пятидневок увеличивается в 2-3 раза. При этом следует учитывать, что не каждая диплоидная клетка может достичь такой стадии развития вне живого организма. Вероятность их выживания не превышает 40-45%, что связано с длительной культивацией в искусственной среде и генетическими сбоями при слиянии мужских и женских половых клеток.
Спектр ощущений после подсадки эмбрионов-пятидневок вариативен – от отсутствия каких-либо изменений в организме до интоксикации и болезненности молочных желез. Для успешной имплантации бластоцитов продленной культивации рекомендуется стимуляция хетчинга, обеспечивающая выход эмбриона из оболочки и его вживление в эндометрий.
Три неделя после ЭКО. Развитие эмбриона
На третьей неделе беременности после ЭКО у зародыша происходит формирование нервной трубки. Фаза гаструляции завершается, и эмбрион теперь имеет форму нейрулы. На месте будущего позвоночного столба формируется постепенно углубляющийся изгиб. Смыкаясь, края углубления образуют нервную трубку – предшественницу головного и спинного мозга ребенка. Также происходит формирование зачатка сердца.
В этот же период начинается рост плаценты – уникального органа, обеспечивающего защиту и питание плода. Из трофобласта и эктодермы образуются амнион и хорион. Амниотическая полость заполняется околоплодными водами, а хорион начинает активно продуцировать ХГЧ. Размеры эмбриона достигают значения в 4 мм и его уже можно увидеть на УЗИ.
В каких случаях проводится ЭКО?
Экстракорпоральное оплодотворение назначается при диагностировании у одного или обоих родителей бесплодия. Под этим термином подразумевается неспособность семейной пары зачать естественным образом в течении 12 месяцев при ведении активной половой жизни без использования средств контрацепции. Заболевания, провоцирующие бесплодие, можно разделить на несколько категорий:
- Анатомические аномалии — врожденные или приобретенные (вследствие травм, воспалительных заболеваний, хирургического вмешательства) нарушения строения половых органов, такие как непроходимость или отсутствие маточных труб у женщин и семенных канальцев у мужчин, рубцы и спайки в матке;
- Эндокринные (гормональные) патологии — нарушения выработки гормонов, развивающиеся из-за заболеваний яичников у женщин или семенных желез у мужчин, щитовидной железы, надпочечников, а также других органов, не выполняющих секреторную функцию (печени, почек, ЖКТ и т. д.);
- Психические нарушения – сильные эмоциональные переживания, депрессия, шизофрения и другие психопатологии могут вызвать нарушения гормонального фона, провоцировать отторжение эмбрионов;
- Эндометриоз – аномальное разрастание эндометрия (слоя, выстилающего поверхность матки) и связанные с ним спаечные процессы;
- Иммунные аномалии – патологии, вызываемые реакцией женского организма на мужскую сперму, аутоиммунные заболевания мужчины, при котором собственная защитная система стерилизует сперму и т. д.;
- Сексуальные расстройства – патологии, затрудняющие или делающие невозможным естественный половой акт или зачатие, такие как эректильная дисфункция у мужчин, отсутствие или недостаточное качество спермы у мужчин, вагинизм, фригидность у женщин;
- Инфекционные заболевания – вирусы, грибки, бактерии, кишечные паразиты способны нарушить работу половых органов, вызвать общие заболевания (воспалительные, эндокринные и т. д.), затрудняющие зачатие или наступление беременности, спровоцировать слишком резкий иммунный ответ женского организма;
- Генетические нарушения – некоторые хромосомные патологии сопровождаются невозможностью зачать или выносить здорового ребенка, например синдромы Мартина-Белла, Калмана, Нунан, мускрвисцидоз и т. д.;
- Обменные нарушения – такие заболевания, как сахарный диабет, анемия, ожирение и т. д. тесно связаны с гормональными сбоями и потому являются дополнительным фактором, мешающим наступлению беременности.
Помимо этого, в медицинской практике имеются случаи психологического бесплодия. Оно развивается вследствие осознанного или неосознанного нежелания женщины беременеть, вызываемого страхом перед потерей привлекательности, болью, сопровождающей процесс вынашивания и родов и т. д. Психологическая реакция в этом случае способна вызвать физиологические последствия, мешающие зачатию – например, изменение гормонального фона, сбой в обмене веществ и т. д.
На практике бесплодие может быть спровоцировано как одной причиной, так и комплексом указанных факторов. Неспособность к нормальному зачатию выявляется как одного из родителей, так и у обоих сразу. Поэтому для определения точной причины бесплодия каждый из них проходит диагностику.
Еще одной причиной для проведения экстракорпорального оплодотворения, является отсутствие женщины постоянного полового партнера или супруга. Это может обуславливается психологическими, ценностными установки будущей матери, ее социальным положением и другими факторами. При этом физиологически она может быть абсолютно здорова физиологически. Другой, менее распространенной в нашей стране, ситуацией является желание однополой пары завести ребенка. В этом случае генетический материал для получения эмбрионов может быть взят от обоих родителей.
Как делают ЭКО?
Экстракорпоральный способ оплодотворения как репродуктивная технология появилась в 1977 году, когда британскими специалистами впервые успешно удалось применить ее на живом человеке, в результате чего на свет появился здоровый ребенок. Подобные попытки делались и ранее, однако предыдущие тесты на людях по тем или иным причинам были безуспешны. Постепенно из разряда научного эксперимента технология ЭКО по мере своего развития перешла в категорию общепринятых методов лечения бесплодия и сегодня используется во всем мире.
Суть этой технологии хорошо отражена в ее просторечном названии – «зачатие в пробирке». Традиционное ЭКО заключается в следующем:
- у будущих родителей извлекаются половые клетки (яйцеклетки и сперматозоиды), из которых отбираются наиболее жизнеспособные;
- в специальном инкубаторе половые клетки родителей соединяют и получают эмбрион, который развивается в искусственных условиях до определенного этапа;
- затем эмбрион имплантируется в матку будущей матери для его последующего вынашивания и рождения ребенка естественным путем.
Разумеется, данная схема сильно упрощена – на практике это долгий и кропотливый процесс, включающий дополнительные промежуточные этапы, необходимые для повышения вероятности успешного зачатия. ЭКО не следует путать с другой похожей процедурой – искусственным осеменением, которая заключается в принудительном введении спермы в матку. В этом случае само оплодотворение осуществляется естественным путем.
Строение и роль ХГЧ в организме женщины
Хориональный гормон человека (ХГЧ) вырабатывается как у женщин, так и у мужчин. В организме женщины его производит гипофиз. В мужском организме синтез ХГЧ происходит в яичках. Его концентрация незначительная и никогда не бывает выше пяти милимеждународных единиц в одном миллилитре крови.
ХГЧ по своему строению является гликопротеином с довольно большой молекулярной массой. Он состоит из двух неравнозначных по своему значению частиц:α и β. α субъединица имеется не только в ХГЧ, а и в других гонадотропных и тиреоидных гормонах. Той составляющей, которой отличается ХГЧ от других гонадотропов, является его β-субстанция. Благодаря ей проявляются такие свойства хорионического гормона, как иммунная специфичность и биологическая активность.
Биологическая активность ХГЧ аналогична таковой у фолликулостимулирующего и лютеинизирующего гормонов. Он способен связываться с обеими разновидностями рецепторов к гонадотропинам. ХГЧ проявляет более выраженную лютеинизирующую активность, нежели фолликулостимулирующую.
После зачатия ХГЧ начинает вырабатываться не только гипофизом, но и плацентой. Активность плацентарного ХГЧ выражена намного сильнее, чем гипофизарного. Именно он способствует тому, что сохраняется беременность. В норме жёлтое тело, образовавшееся на месте лопнувшего фолликула, рассасывается спустя две недели. Если же происходит оплодотворение яйцеклетки и её имплантация, то с первых дней беременности синцитиотрофобласт начинает вырабатывать ХГЧ, который не даёт рассосаться жёлтому телу.
Оно продолжает функционировать на протяжении двух недель и синтезирует прогестерон и эстроген, поддерживающие беременность. Только после того, как плацента становится сама способной вырабатывать эти гормоны, потребность в жёлтом теле отпадает, и оно само ликвидируется. ХГЧ обладает способностью стимулировать синтез жёлтым телом незначительного количества эстрогенов и слабых андрогенов.
Он также обладает иммуносупрессорным эффектом, что позволяет сохранить беременность. Поскольку ХГЧ вызывает физиологическую гиперплазию коры надпочечников, то во время беременности в крови женщины повышается количество кортикостероидных гормонов. Глюкокортикоиды повышают устойчивость беременной женщины к стрессу, который вызывает сама беременность. К тому же, они являются мощными иммуносупрессорами, что не позволяет плоду отторгнуться.
Уровень ХГЧ повышается по дням. Это способствует хорошему развитию плаценты, улучшению её трофики и поддержанию функциональной активности. Когда повышается концентрация ХГЧ по неделям, то в правильной пропорции увеличивается количество ворсин хориона. Однако встречаются ситуации, когда уровень ХГЧ по дням повышается при отсутствии беременности или же у мужчин. В таком случае необходимо подумать об эктопическом ХГЧ, причиной появления которого могут быть злокачественные новообразования.
Инъекция экзогенного ХГЧ в середине женского цикла приводит к увеличению синтеза яичниками прогестерона и эстрогенов, затем начинается овуляция, а после и лютеинизация лопнувшего фолликула. Это способствует успешному оплодотворению яйцеклетки и прогрессированию беременности. Введение ХГЧ мужчине приводит к усилению сперматогенеза и синтеза тестостерона, что повышает его фертильность. Однако повышение уровня ХГЧ по неделям у мужчины может происходить при наличии у него опухоли семенников.
Ультразвуковое обследование женщины 3 недель после ЭКО
После проведения анализа на содержание в крови хорионического гонадотропина женщина уже может знать, что она носит в себе новую жизнь. Спустя 3 недели беременности, что происходит с плодом – можно разглядеть с помощью ультразвукового исследования.
На этом этапе эмбрион представляет собой крошечный шар с едва различимыми головным и хвостовым концами, окруженный плодным яйцом. УЗИ-диагностика на ранних сроках беременности проводится двумя способами:
Именно УЗИ на третьей неделе после введения эмбрионов является методом, позволяющим достоверно определить наличие беременности, так как ЭКО, к сожалению, не всегда может гарантировать удачный результат.
Первое УЗИ является необычайно важным для исключения серьезных патологий в виде внематочной беременности, остановки развития плода, определения многоплодной беременности и необходимости дальнейшего проведения или коррекции поддерживающей терапии.
Подготовка к процедуре ЭКО
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
2 дпп трехдневок
При переносе в матку трехдневных эмбрионов количество бластомеров увеличивается до 12-16 штук. Благодаря процессу компактизации связи между клетками упрочняются, вследствие чего увеличивается плотность внешнего слоя оболочки эмбриона.
Процессы, происходящие в течение двух дней после ЭКО:
Через 14-15 дней после процедуры женщинам назначается тест, с помощью которого определяется концентрация ХГЧ в крови и успешность процедуры ЭКО. Гибель зародыша чаще всего связана с невозможностью перестройки процессов развития с «материнского запаса» на индивидуальные генетические материалы.