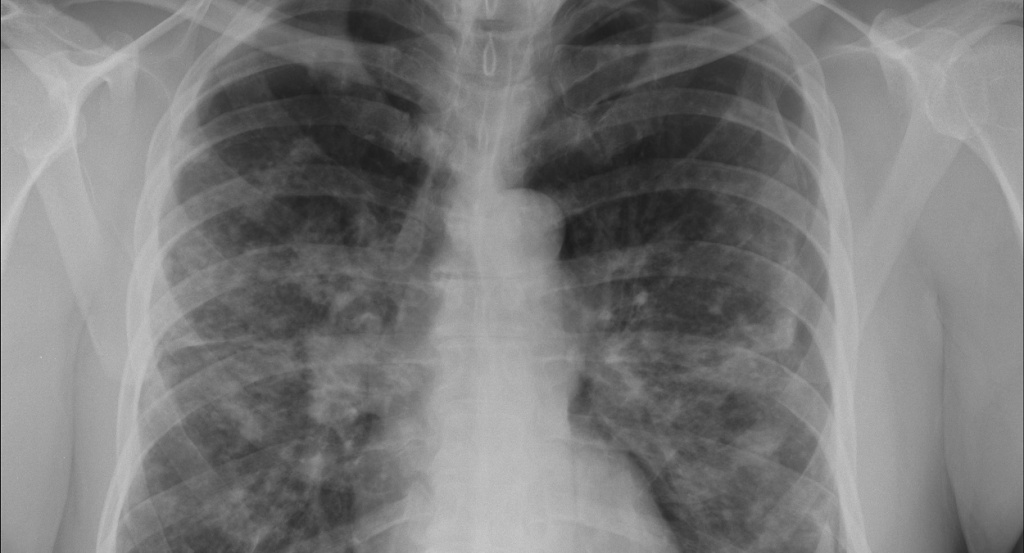
Лёгочный фиброз
Содержание:
Когда необходимо сделать КТ легких при коронавирусе?
Обычно при подозрении на вирусную пневмонию КТ легких назначается лечащим врачом — терапевтом или инфекционистом. Больным пациентам нет необходимости ждать результатов ПЦР до 14 дней — томография покажет даже минимальное поражение легких (до 5%), при этом паттерн пневмонии, вызванной коронавирусом, виден довольно ясно. КТ легких рекомендовано делать на 5-7 день проявления симптомов острого респираторного заболевания.
Ключевое отличие компьютерной томографии от рентгена состоит в том, что КТ показывает первую степень поражения легких (до 25%), а по результатам обследования возможна дифференциальная постановка диагноза, то есть по специфическому клиническому рисунку на КТ можно отличить коронавирусную пневмонию от бактериальной и какой-либо другой без лабораторной диагностики. Однако не у всех пациентов, зараженных коронавирусом, развивается поражение легких с характерной симптоматикой.
КТ легких рекомендуется делать при наличии следующих симптомов:
- Высокая температура (более 37,5°);
- Затрудненное дыхание, одышка;
- Кашель;
- Ощущение сдавливания в грудной клетке;
- Низкий уровень сатурации крови кислородом (менее 95%) по результатам пульсоксиметрии;
- Повышенная утомляемость, слабость.
Пациентам с выраженными симптомами и подозрением на коронавирус нет необходимости ждать результатов ПЦР-диагностики. Компьютерная томография покажет очаги воспаления и инфильтрации легких, фиброз, степень их распространенности. Таким образом пациент сможет не теряя времени приступить к лечению под контролем лечащего врача. Поражение легких более 50% по результатам КТ может быть показанием к госпитализации.
Важно! При наличии вышеуказанных симптомов нет необходимости ждать результатов теста на коронавирус, чтобы проверить легкие на КТ. Преимущество компьютерной томографии легких перед рентгеном и флюорографий заключается в том, что диагностика покажет воспалительные процессы даже когда они только начались (на 5-7 день с момента проявления симптомов ОРЗ)
Плевроцентез или торакоцентез
В ходе этих процедур происходит механическое удаление жидкости. Обезболивание производится местной анестезией.
Обычно врач старается перед центезом стабилизировать состояние сердечно-сосудистой и дыхательной систем с помощью симптоматической терапии.
Пациент находится в положении сидя, слегка наклонившись вперед, руки кладет на специальный стол или заводит за голову.
Жидкость откачивается (аспирация жидкости из плевры), вставляются катетеры, через которые еще некоторое время выделяется экссудат. Откачивание жидкости из легких не занимает много времени – около 15 минут.
После этого катетеры изымаются и место прокола опять обрабатывают спиртом. Накладывается стерильная повязка.
Иногда, при необходимости, катетеры оставляют на некоторое время. Проводят контрольную рентгенографию.
Процедура откачивания жидкости должна выполняться исключительно в стерильных условиях. Поэтому откачивание жидкости из легких на дому не проводят.
В зависимости от цели аспирация может быть терапевтической или диагностической.
Процедуру выполняют опытные высококвалифицированные врачи, которые специализируются на лечении различных заболеваний, в том числе и у онкологических больных. После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Наши врачи имеют большой опыт проведения торакоцентеза.
После проведения процедуры у больных восстанавливается дыхательная функция, повышается качество и продолжительность жизни.
Требуется предварительная запись!
Наши врачи высшей квалификационной категории со стажем работы более 20 лет!
и.о. главного врача
Дипломированный врач, и.о. главного врача, председатель лечебной комиссии, реабилитолог
Мокринский Юрий Александрович
Врач специалист
Дипломированный врач, специалист по лечению заболеваний органов дыхания и сердечно-сосудистой системы.
Валл Татьяна Евгеньевна
Врач специалист
Врач-специалист, реабилитолог, функциональный диагност, терапевт, кардиолог, пульмонолог, член научного совета.
Телефон: 8 (495) 648-62-44
Иммунитет — это не навсегда
Сколько длится иммунитет после того, как человек переболеет? И как узнать, что иммунитет исчерпан?
Леонид Дьяков: Стойкого иммунитета не формируется. Иммунитет понятие специфическое, человек приобретает его, но существуют многие разновидности вирусов, и они изменяются столь стремительно, что пожизненный иммунитет человек так и не приобретает. А узнать, что он исчерпан — просто: человек снова заболевает.
Люди, тяжело переболевшие COVID-19, рассказывают о поражении части легкого, иногда до 40 процентов. Восстанавливаются ли ткани? Или они замещаются соединительными и нефункциональными? Как жить, образно говоря, с половиной легкого? Чего надо остерегаться? Есть какие-то ограничения по профессиональной, спортивной деятельности?
Леонид Дьяков: На самом деле, легочная ткань хорошо компенсируется. Даже альвеолы восстанавливаются.
Ограничения после тяжелого течения болезни могут существовать для работ, связанных с изменением атмосферного давления — на глубине, на высоте. Ограничения могут сказаться и на спортивной карьере.
Нередки случаи, когда заболевали не только люди группы риска, но полные сил здоровые люди, регулярно занимавшиеся спортом. Когда им можно возвращаться к тренировкам?
Леонид Дьяков: В первые дни после выписки должна быть совсем небольшая нагрузка, нужно поберечься. Ходить немного и постоянно следить за своим состоянием.
Сколько может длиться период восстановления?
Леонид Дьяков: Реабилитация займет достаточно длительный период, особенно если пришлось прибегнуть к помощи ИВЛ. Очень хорошая старая советская система восстановления отводила на лечение обычной пневмонии три месяца, и этот период обязательно включал в себя санаторно-курортное лечение.
Это был крайне важный этап. Раньше, еще до революции, больные ездили «на воды» и дышать воздухом. Кое-где еще сохранились курортологические технологии, климатолечение. Целебен сухой морской, хвойный воздух. Это Крым, Геленджик.
Леонид Леонидович, сейчас есть какая-то программа реабилитации для людей, перенесших COVID-19?
Леонид Дьяков: Проблема коронавируса — новая. И программы такие только-только появились. Есть рекомендации различных сообществ реабилитологов. Есть рекомендации для реабилитации после внебольничных пневмоний.
В советские времена за человеком, перенесшим пневмонию, в течение трех месяцев пристально наблюдали, потом еще год контролировали
В этот период важно вовремя распознать начавшиеся осложнения, чтобы человек не стал инвалидом
После пневмонии в легких остается рубец, как после травмы или инфаркта, так называемый фиброз. Его можно минимизировать, чтобы орган максимально эффективно функционировал. Для этого необходима программа реабилитации, причем каждому конкретному больному индивидуальная. Кому-то достаточно дыхательной гимнастики, кому-то показано электролечение, массаж, кинезиотерапия, кинезиотейпирование, бальнеологические процедуры и т. д.
Сейчас в нашей стране сохранилось примерно 1700 санаториев, в некоторых проводят нужные процедуры. Существует ряд технологий, которые можно применять амбулаторно на уровне поликлинической помощи.
Специальность «реабилитолог» появилась совсем недавно. Их пока очень мало. И целая проблема выстроить эту цепочку после госпитальной помощи больным
Но делать это крайне важно и как можно быстрее, чтобы последствия коронавируса не откликнулись всем нам в ближайшем будущем
1.Что такое интерстициальные заболевания легких?
Интерстициальные заболевания легких – это общее название целой группы болезней легких. Объединяет заболевания этой категории то, что все они влияют на интерстиций, часть анатомического строения легких.
Интерстиций, или интерстициальная ткань – это соединительная ткань легких. Интерстиций обеспечивает поддержку альвеолам, микроскопическим воздушным мешочкам легких. Крошечные кровеносные сосуды проходят через интерстиций и выполняют функцию газообмена между кровью и воздухом в легких. Ткань интерстиция настолько тонкая, что она, как правило, не вида на рентгене грудной клетки или при компьютерной томографии, хотя заболевание интерстиция может быть обнаружено при этих исследованиях.
Любые поражения легочной ткани вызывают утолщение интерстиция. Утолщение может возникать в результате воспаления, образования рубцов или скопления дополнительной жидкости (отека). Некоторые формы поражения легочной ткани вскоре проходят, другие же являются хроническими и неизлечимыми.
Примерами интерстициальных заболеваний легких может быть:
- Интерстициальная пневмония, возникающая из-за воздействия бактерий, вирусов или грибка.
- Идиопатический легочный фиброз. Это хроническое заболевание, при котором происходит фиброз (рубцевание) интерстиция. Причины идиопатического легочного фиброза до сих пор точно не известны.
- Неспецифическая интерстициальная пневмония – интерстициальная болезнь легких, которая часто связана с аутоимунными заболеваниями, такими как ревматоидный артрит или склеродермия.
- Аллергическая пневмония – интерстициальное заболевание легких, вызванное вдыханием пыли, плесени или других раздражителей.
- Криптогенная организующаяся пневмония – схожее с пневмонией интерстициальное заболевание легких, но без настоящей инфекции.
- Острая интерстициальная пневмония, тяжелое и внезапное интерстициальное заболевание легких, часто требующее применения аппаратов жизнеобеспечения.
- Десквамативная интерстициальная пневмония – заболевание легких, частично вызываемое курением.
- Саркоидоз – состояние, вызывающее интерстициальную болезнь легких наряду с увеличением лимфатических узлов, а иногда и сопровождающееся поражением сердца, кожных покровов, нервов, органов зрения.
- Асбестоз – заболевание, вызванное воздействием на легкие асбеста.
- Фиброзирующий альвеолит.
- Синдром Хаммана-Рича и другие заболевания.
Формы фиброза легких
Патология подразделяется на несколько видов:
- Разлитой (линейный) или диффузный фиброз легких – это выраженное разрастание соединительной ткани, поражающее основную часть органа. Легкие уплотняются, становятся меньше по размеру. Линейный фиброз легких – это патологический процесс, характеризующийся обширным поражением тканей органа. Заболевание нарушает газообменные функции, происходят структурные изменения;
- Ограниченный или локальный фиброз легких представляет собой четко ограниченную область рубцовой ткани. Пораженный участок утолщается и уменьшается в размерах. Ограниченный фиброз легких – это состояние, при котором не нарушаются функции газообмена и механические способности органов. Клинические проявления долгое время могут быть скрытыми;
- Ацинарный фиброз легких – это разросшаяся фиброзная ткань, поражающая ацинарные единицы органов;
- Очаговый фиброз легких – это патология, характеризующаяся развитием нескольких воспалительных очагов в органах. Пораженные участки могут иметь как четкие границы, так и размытые очертания;
- Базальный фиброз легких – это патологическое разрастание соединительной ткани в нижней части органа;
- Прикорневой фиброз легких – это поражение места анатомического соединения органов дыхания со средостением (аорта, сердце, легочная артерия);
- Фиброз корней легких представляет собой разрастание соединительной ткани, поражающей корень органа. В этом случае большому риску подвергаются сосуды в основании органов дыхания.
- Апикальный фиброз легких – это поражение апикального сегмента органа. Соединительная ткань разрастается в верхушке органа;
- Интерстициальный фиброз – состояние, характеризующееся разрастанием рубцовой ткани между перегородками альвеол, вокруг легочных сосудов;
- Идиопатический фиброз легких – это патосостояние, обозначаемое в медицинской практике как пневмония. Патология проявляется в большинстве случаев у мужчин-курильщиков 50-60 лет. Идиопатический фиброз мягких тканей органа может развиваться до нескольких лет. Первопричины патологии выяснены не до конца. Наиболее вероятными факторами, провоцирующими развитие идиопатического фиброза легких, являются генетический и экологический фактор.
Анализы и диагностика
В диагностике используются:
Флюорография и рентгенография легких. Как скрининговый метод используется флюорография. Фиброз корней легких на флюорограмме наблюдается при бронхитах, бронхите курильщика, профессиональных заболеваниях легких. На флюорограмме это выглядит так:
При пневмокониозах определяется измененный легочный рисунок за счет диффузного фиброза, имеющего сетчатую или ячеистую форму, преимущественно в нижних и средних отделах. Выявляются также линейные затемнения неправильной формы, отражающие фиброз вокруг бронхов и сосудов. При туберкулезе в верхних долях определяется сгущение и деформация легочного рисунка, может быть линейный пневмофиброз, а к корню легкого отходит фиброзная дорожка. При цирротическом туберкулезе фиброзные изменения преобладают над распространенностью инкапсулированных очагов.
Единичный фиброзный тяж в легких, как рентгенологический признак, выявляется после перенесенного воспалительного процесса (пневмония, туберкулез). Единичный фиброзный тяж не опасен и не сказывается на функции дыхания, хотя обратного развития его не бывает. Гораздо опаснее распространённый (диффузный) тяжистый пневмофиброз, который формируется при идиопатическом фиброзирующем альвеолите. Потом появляются диффузные изменения в виде мелкосетчатой деформации легочного рисунка.
Они носят двухсторонний характер и выражены в отделах легких над диафрагмой. Характерно уменьшение объема легких, поэтому отмечается высокое стояние купола диафрагмы. При прогрессировании заболевания прогрессируют фиброзные изменения и дыхательная недостаточность.
- Высокочувствительным методом для выявления пневмофиброза является компьютерная томография с высоким разрешением (ВРКТ). Именно она позволяет определить его выраженность, распространенность, характер и динамику изменений. Использование тонких срезов и пространственная реконструкция при этом методе увеличивает возможности пространственной визуализации. КТ-картина идиопатического легочного фиброза на ранней, экссудативной стадии представлена затемнениями по типу «матового стекла». В последующем формируются двусторонние базальные изменения в виде «сотового легкого» и тракционные бронхоэктазы. Картину «сотового легкого» дают кисты 3-10 мм с толстыми и четкими стенками.
- Трансбронхиальная криобиопсия органа, которая по точности сопоставляется с хирургической биопсией.
- Исследование функции внешнего дыхания. Снижение эластических свойств легких за счет развития крупных фиброзных полей и утолщения межальвеолярных перегородок проявляется рестриктивными нарушениями, снижением форсированного выдоха и жизненной емкости легких.
Диагностика
Фото: medserviceisrael.ru
После беседы с пациентом врач приступает к осмотру, в ходе которого обращается внимание на бледные кожные покровы, наличие цианоза, изменение формы концевых фаланг пальцев кистей по типу барабанных палочек, если таковы имеются. Затем производится аускультация (выслушивание) и перкуссия (простукивание) легких
При незначительном объеме поражения легочной ткани какие-либо специфические изменения во время аускультации и перкуссии отсутствуют.
Следующий этап диагностики заключается в назначении общих лабораторных анализов (общий анализ крови, общий анализ мочи, биохимический анализ крови), которые позволяют оценить общее состояние организма. Для определения жизненной емкости легких пациент отправляется на спирографию. Это своеобразный метод оценки состояния легких путем измерения объема и скорости выдыхаемого воздуха. Данная процедура не сложная в исполнении, не требует от пациента предварительной специальной подготовки, абсолютно безболезненная и занимает несколько минут. Спирография позволяет оценить функциональный резерв легких.
Для визуализации патологического процесса назначается рентгенологическое исследование органов грудной клетки, которое позволяет обнаружить изменения в легких. Обнаруживаются изменения с обеих сторон, преимущественно в нижних отделах легких. Отмечаются усиление и деформация легочного рисунка, постепенно формируется картина так называемого «сотового легкого», которое характеризуется образованием кольцевых теней диаметром 3 – 7 мм со стенками толщиной до 3 мм, что в некоторой мере напоминает пчелиные соты. Более детальную оценку структурного состояния легких дают компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). В тяжелых случаях, когда вышеперечисленные методы исследования не позволяют выставить правильный диагноз, прибегают к помощи биопсии легкого, которая позволяет подтвердить наличие рубцовой ткани на микроскопическом уровне. Материал для исследования, а именно кусочек ткани легкого, извлекается при эндоскопическом исследовании или во время операции. Данная процедура достаточно сложная в исполнении и способна привести к различным осложнениям, поэтому в настоящее время не применяется.
Патогенез
Конечные отделы дыхательного тракта состоят из бронхиол (терминальных и респираторных), ацинусов и долек. Терминальные бронхиолы — воздухопроводящие, а респираторные участвуют в газообмене, поскольку через поры связаны с альвеолами. Ацинус — это структура легкого, где происходит газообмен, включает несколько респираторных бронхиол. Ацинусы (от 3 до 24) объединяются в легочные дольки. Каркас дольки включает междольковые перегородки, периартериальную, перибронхиальную соединительную ткань, соединительную ткань перегородок альвеол и ацинусов.
Соединительная ткань состоит из коллагеновых, ретикулярных и эластиновых волокон. Переплетения волокон коллагена и эластина имеются вокруг бронхов и в альвеолярных стенках, что обуславливает эластические свойства легких. Коллаген обеспечивает жесткость внутрилегочного каркаса.
Клетки соединительной ткани (гладкомышечные и фибробласты) синтезируют эластин и коллаген. Первостепенная роль его — поддержание тонуса терминальных отделов дыхательных путей. Одновременно клетки соединительной ткани синтезируют и ферменты (протеазы), ответственные за разрушение эластина и коллагена. Ферментная и антиферментная система в обычных условиях находятся в равновесии. В условиях инфекционного воспаления они продолжают оказывать эластолитическое (направленное на разрушение) действие за счет высокой продукции эластазы (фермент, разрушающий эластические волокна, эластин, коллаген). Это вызывает разрушение нормального соединительнотканного матрикса, происходит разрушение альвеолярных стенок и формируются общие полости. Избыточная продукция эластазы либо отсутствие ферментов для ее разрушения отмечается при ряде заболеваний легких (ХОБЛ, эмфизема, муковисцидоз).
Параллельно при воспалительных процессах отмечается активация фибробластов, которые продуцируют коллаген. В результате происходит усиленный процесс развития соединительной ткани в паренхиме легких и формирование фиброза. Развитию фиброзных изменений предшествует отек и инфильтрация легочной ткани. При разрушении мембраны альвеол на этом месте развивается внутриальвеолярный фиброз — разрастания соединительной ткани распространяются внутрь альвеол. Потом в патологический процесс вовлекается соединительная ткань вокруг артерий и бронхов.
В настоящее время более приемлемой теорией патогенеза силикоза и прочих пневмокониозов является иммунологическая, которая утверждает, что развитие данных профессиональных заболеваний невозможно без фагоцитоза пылевых частиц альвеолярными макрофагами. Скорость их гибели зависит от фиброгенной агрессивности пыли и пропорциональна ей. Гибель альвеолярных макрофагов — обязательный этап при образовании силикотического узелка. Формирование узелка возможно при условии многократно повторяющегося фагоцитирования пыли. Образующиеся провоспалительные медиаторы (цитокины) провоцируют накопление воспалительных клеток в перегородках альвеол, а кислородные радикалы, повреждая ткани легкого, вызывают гибель макрофагов.
Протеолитические ферменты (металлопротеиназа и эластаза) высвобождаются из разрушенных макрофагов и разрушают ткани легкого. Фаза воспаления сопровождается восстановительными процессами, при которых факторы роста стимулируют образование клеток, эпителия и новых сосудов в поврежденных тканях. Неконтролируемые процессы эпителизации приводят к развитию фиброза. Одно из ключевых значений в фиброгенезе имеют факторы роста. Доказано их стимулирующее действие на разрастание фибробластов и разрушение коллагена и фибронектина (высокомолекулярный белок соединительной ткани). При идиопатическом фиброзе отмечается преобладание фиброза при не выраженных воспалительных изменениях. Основным механизмом прогрессирования пневмофиброза является постоянное повреждение эпителия альвеол с нарушением его регенерации и избыточным отложением соединительной ткани в связи с активацией фибробластов.
Поражение легких при коронавирусе
В 2020 году была разработана эмпирическая шкала визуальной оценки легких, в которой КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 соответствуют стадии заболевания и, соответственно, степени поражения легких.
Врач изучает каждую долю легкого (всего 5) на посрезовых сканах в поперечной и фронтальных плоскостях и оценивает объем поражения каждой по пятибалльной шкале. Если признаки воспаления отсутствуют, рентгенолог присваивает значение 0 и так далее. Если воспалительные очаги и инфильтраты присутствуют в нескольких сегментах, такую пневмонию называют полисегментарной. При коронавирусе пациентам чаще всего диагностируют двустороннюю полисегментарную пневмонию. При своевременном обращении за медицинской помощью распространение инфекции в легких можно остановить.
Степени поражения легких при коронавирусе на КТ
В заключении КТ легких пациенты видят аббревиатуры: КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 Что они обозначают?
- КТ-0 —очаги воспаления и инфильтраты не выявлены, легкие «чистые»;
- КТ-1 —поражение легких до 25%;
- КТ-2 —поражение легких 25-50%;
- КТ-3 —поражение легких 50-75%;
- КТ-4 —поражение легких > 75%.
По данным исследования «Time Course of Lung Changes at Chest CT during Recovery from Coronavirus Disease 2019 (COVID-19)», опубликованного в июле 2020 года в международном журнале Radiology, максимальное поражение легких (пик пневмонии) у большинства пациентов наблюдается на 10 день заболевания. В выборку не вошли пациенты со специфическими осложнениями, такими как ОРДС, кардиогенный отек легкого, тромбоз, тяжелые последствия которых носят непредсказуемый характер.
Прогноз
Прогноз и продолжительность жизни при фиброзе легких зависит от заболевания, на фоне которого он развился, степени прогрессирования самого фиброза, его протяженности и степени вовлечения бронхиального дерева (имеется в виду формирование бронхоэктазов, которые утяжеляют течение заболевания). Среди прогностических критериев главным является тип формирования пневмофиброза.
К благоприятным типам относятся фиброзные изменения в виде тяжей в центральном и периферическом интерстиции легких, а также ателектатический тип фиброза. Последний формируется в местах организовавшейся пневмонии или на месте длительно существовавшего спадения легочной ткани в результате закрытия бронхов. Возникновение этих типов пневмофиброза не влияет на перфузию и диффузию в легких и не приводит к развитию дыхательной недостаточности. К неблагоприятным типам относятся изменения в виде ацинарного фиброза и «сотового легкого», которые всегда приводят к нарушению перфузии и выраженной дыхательной недостаточности. Именно она является фактором, который уменьшает продолжительность жизни больного.
«Сотовое легкое» и значительная его распространенность считаются самым неблагоприятным прогностическим признаком. При этом придается значение и размеру «сот» — более неблагоприятными считаются «соты» большого размера или смешанный тип строения с чередованием мелких и крупных кист. Что касается их локализации, то неблагоприятным считается нижнезональное расположение.
Естественное течение идиопатического фиброза связано с постепенным изменением легочной ткани и прогрессирующим фибротическим повреждением, которое на конечной стадии приобретает вид «сотового легкого». Нарастающий фиброз прогрессивно ухудшает состояние больного и влияет на продолжительность жизни.
Трудно ответить на вопрос, сколько живут при этом заболевании, поскольку это зависит от состояния легочной функции. Сроки могут колебаться от 2 до 6 лет. Так, при остром течении больные живут не более 2 лет, при подостром – от 2 до 4 лет, а при хроническом – от 4 до 6 лет. Усугубляет положение сопутствующие заболевания, возникающие с возрастом. Летальный исход вызывает не только развитие острой дыхательной недостаточности, но и ИБС, тромбоэмболия легочной артерии или рак легкого.
При медленно прогрессирующем силикозе прогноз для жизни положительный, поскольку процесс перехода одной стадии в другую может длиться десятки лет. Бывают случаи, когда прогрессирование фиброза вообще не обнаруживается — в таких случаях прогноз для жизни благоприятен. Тяжелое осложнение силикоза — спонтанный пневмоторакс, но он встречается очень редко при современных формах силикоза. Если на фоне силикотического фиброза развивается туберкулез, то течение болезни неблагоприятное и в целом прогноз зависит от выраженности туберкулеза и силикоза, и формы туберкулеза.
Методы лечения
Дерматофибромы безвредны, и лечение не требуется, если нет тревожных симптомов или косметических проблем. Если пациент желает удалить дерматофиброму, возможно хирургическое лечение – операция
Важно оценить ее последствия: рубцы и изменения тканей, возникающие после хирургического иссечения, могут выглядеть хуже, чем исходная шишка
При подошвенной фиброме нехирургические варианты лечения – предпочтительны, поскольку хирургическая процедура требует длительного периода восстановления и может привести к осложнениям, которые могут быть хуже, чем сама подошвенная фиброма. Неинвазивные методы лечения подошвенной фибромы включают:
- экстремальный холод или криодеструкция для уменьшения фибромы.
- прокладки или стельки для облегчения дискомфорта при ношении обуви.
- растяжку.
Большинство врачей согласны с тем, что для тяжелых случаев подошвенной фибромы разумнее всего прибегать к инвазивным методам лечения и хирургическим вмешательствам. Инвазивные методы лечения подошвенной фибромы включают:
- инъекции кортикостероидов в фиброму.
- хирургическое удаление всей подошвенной фасции (что связано с длительным периодом восстановления и высоким риском развития других проблем со стопой).
- хирургическое удаление фибромы (с высокой частотой рецидивов).
Лечение показано, когда дерматофибромы мешают или постоянно раздражаются. В этих случаях может быть выполнено хирургическое удаление, замораживание жидким азотом.
Лечение миомы матки зависит от размера, симптомов и других факторов. Бессимптомная миома может не требовать лечения. Миомэктомия (хирургическое удаление миомы матки) может выполняться для удаления миомы, которые мешают фертильности у женщин, которые хотят забеременеть. Гистерэктомия (хирургическое удаление матки) также обычно выполняется пациентам с тяжелыми симптомами миомы матки, но это не вариант для женщин, планирующих беременность. Безоперационное лечение миомы матки включает в себя лекарственные препараты, эмболизацию маточной артерии и целенаправленное ультразвуковое лечение.