Генетический анализ при планировании беременности
Содержание:
- Порядок сбора и доставки материала
- Беременность: сводим риски к минимуму
- Кариотипирование абортивного материала при неразвивающейся (замершей) беременности
- Порядок сбора и доставки материала
- Алгоритм предоставления услуги
- Дар от предков
- Беременность после 40
- Когда обращаться к генетику
- Что такое перинатальный скрининг
- Лейденская мутация
- Наши преимущества
- Откуда про эти гены столько мифов
- Инвазивные генетические исследования
- Какова точность теста НИПТ?
- Кариотипирование одного или обоих супругов
- I этап перинатального скрининга (11-13 недель)
- Почему НИПТ считается революционным?
- Молекулярно-генетические методы диагностики
Порядок сбора и доставки материала
Биологическим материалом для исследования является ворсинчатый хорион, полученный оперативным или медикаментозным способом. Материал необходимо поместить в контейнер с физиологическим раствором и доставить в лабораторию (оптимально в течение 1-3 часов, в исключительных случаях допустимо хранение материала в течение 20 часов при температуре не ниже +5°С — условия холодильника). Успешность проведения анализа зависит от времени остановки развития эмбриона, условий хранения и транспортировки материала в лабораторию.
Вы можете доставить материал в лабораторию с 10 до 17 часов по рабочим дням. Доставку материала в другое время необходимо согласовать со специалистами лаборатории по телефонам +7(812)328-98-09, +7(812)328-02-62.
Если материал находится в нашем Институте или Вы передаете материал с курьером, то можно заполнить необходимые документы и оплатить услугуДИСТАНЦИОННО
Беременность: сводим риски к минимуму
Две полоски на тесте показали, что беременность наступила. Не стоит медлить со становлением на учет. Отныне вы отвечаете за маленькое чудо, которое спустя положенный срок появится на свет. Вам предстоит пройти несколько этапов скрининг исследований согласно срокам беременности для выявления или исключения возможного отклонения в развитии малыша.

Фото: https://ru.depositphotos.com
На 11-13 неделе
В крови определяется:
* β-ХГЧ. Несет ответственность за выработку прогестерона — гормона беременности.
* РАРР-А — белок, вырабатывающийся наружным слоем плодного яйца. Его повышение указывает на возможное нарушение в развитии зародыша.
Первое УЗИ
Можно выявить расщелины на лице, не заращение дужек позвонков, частичное или полное отсутствие костей крыши черепа.
На 16-20 неделе
В крови определяется:
* β-ХГЧ.
* Свободный эстриол. Нормальный уровень согласно сроку беременности свидетельствует о хорошем развитии плода.
* АПФ-белок вырабатывается в печени плода, при повышении его уровня вероятно нарушение развития нервной системы у малыша.
Второе УЗИ — 20-21 неделя
Выявляются возможные наследственные заболевания либо признаки, косвенно указывающие на их наличие — маркеры. Измеряется толщина задней поверхности шеи плода, где может скапливаться жидкость при генетических отклонениях.
На 30-34 неделе
Проводится третье УЗИ для определения возможной внутриутробной задержки ребенка либо врожденных пороков развития.
Таков общий краткий объем обследования будущей мамы. Однако индивидуальный план может отличаться: при необходимости проводятся дополнительные исследования и на других сроках. Например, свободный эстриол определяют уже на 12 неделе беременности при длительном бесплодии, сахарном диабете или артериальной гипертензии у будущей мамы.
Кариотипирование абортивного материала при неразвивающейся (замершей) беременности
Одной из наиболее частых причин неразвивающихся (замерших) беременностей и выкидышей на ранних сроках беременности является аномалия кариотипа у плода (изменение количества или структуры хромосом).
Обнаружение хромосомной аномалии в материале позволяет не только определить причину остановки развития беременности, но и спланировать будущую беременность.
Методы выявления хромосомных аномалий:
- стандартное цитогенетическое исследование (кариотипирование) – анализ числа и структуры хромосом на стадии деления клетки;
- флуоресцентная in situ гибридизация (FISH) – анализ числа хромосом в ядре неделящейся клетки.
Анализ хромосомных и геномных мутаций в абортном материале при неразвивающейся беременности (выбор метода кариотипирование или FISH, определяется наличием делящихся клеток в материале) — стоимость 4600 руб. (код услуги 22.008).
Порядок сбора и доставки материала
Биологическим материалом для исследования является ворсинчатый хорион, полученный оперативным или медикаментозным способом. Материал необходимо поместить в контейнер с физиологическим раствором и доставить в лабораторию (оптимально в течение 1-3 часов, в исключительных случаях допустимо хранение материала в течение 20 часов при температуре не ниже +5°С — условия холодильника). Успешность проведения анализа зависит от времени остановки развития эмбриона, условий хранения и транспортировки материала в лабораторию.
Вы можете доставить материал в лабораторию с 10 до 17 часов по рабочим дням. Доставку материала в другое время необходимо согласовать со специалистами лаборатории по телефонам +7(812)328-98-09, +7(812)328-02-62.
Если материал находится в нашем Институте или Вы передаете материал с курьером, то можно заполнить необходимые документы и оплатить услугуДИСТАНЦИОННО
Алгоритм предоставления услуги
Скачайте и заполните (в электронном виде или от руки) ЗАЯВЛЕНИЕ (или в форматах DOC, RTF, ODT)
В этом документе в таблице выберите услугу, поставив любую отметку (галочку или крестик) в последнем столбике.Если Вы затрудняетесь с выбором услуги – позвоните нам по телефону +7(812)328-9809, +7(921)335-2960, наш специалист ответит на все вопросы.
Скачайте и заполните (в электронном виде или от руки) СОГЛАСИЕ на обработку персональных данных (или в форматах DOC, RTF, ODT).
Для оплаты услуг воспользуйтесь БАНКОВСКИМИ РЕКВИЗИТАМИ.
Обратите внимание! В назначении платежа необходимо указать: Оплата за мед. услуги, затем Код услуги (код Вы можете посмотреть в заявлении, в третьем столбце), затем ФИО (пациента).
Копии ЗАЯВЛЕНИЯ, СОГЛАСИЯ на обработку персональных данных и ДОКУМЕНТА ОБ ОПЛАТЕ отправьте на электронный адрес distant@ott.ru (по вопросам отправки и получения документов Вы можете обратиться по телефону +7(812)328-98-48, Дейкун Татьяна Богдановна).
Дар от предков
Каждый из нас замечает, что, к примеру, от папы ему достался цвет волос, а от мамы — форма губ. Однако вместе с фамильными чертами от своих предков мы можем получить в «подарок» заболевание, информация о котором содержится в наследственном аппарате — генах или хромосомах. Наука, которая занимается этими непростыми закономерностями, называется генетикой.
Нелегко удержать в «узде» гены и хромосомы. Однако благодаря современным достижениям медиков-генетиков с высокой точностью выявляется большинство наследственных заболеваний. О методиках диагностики мы и поговорим, но прежде разберемся в некоторой медицинской терминологии.
Фото: https://ru.depositphotos.com
Беременность после 40
Возможности современной медицины позволяют добиться успешного течения беременности у женщины после 40 лет, если она уделит максимум внимания ее планированию.
- В этом возрасте возрастает угроза развития у ребенка таких отклонений, как синдром Дауна, поэтому генетические скрининги выходят на первое место.
- Обязательно нужно пройти комплексное медицинское обследование, сдать при планировании беременности все необходимые анализы, которые позволят определить скрытые проблемы со здоровьем и предпринять шаги по их устранению.
- Рекомендуется сбросить лишний вес (если он есть), уделить максимум внимания составлению правильного рациона питания. Приветствуются спортивные занятия (умеренной интенсивности), частые прогулки на воздухе, 8-часовой сон.
Успешно забеременеть и стать матерью здорового малыша в наши дни женщина может и при сахарном диабете, и после 40 лет и в других сложных случаях. Главное вовремя позаботиться о здоровье малыша, не допустив у него генетических заболеваний. Обследоваться, сдав генетические скрининги при планировании беременности и во время беременности, и пройти экспертное УЗИ, показывающее почти все генетические проблемы у плода можно в клинике Диана в Санкт-Петербурге.
Когда обращаться к генетику
Генетический тест Атлас включает бесплатную консультацию генетика, который помогает разобраться в результатах теста. Наши генетики специализируются на выявлении рисков наследственных моногенных и многофакторных заболеваний, и при необходимости посоветуют пройти дополнительную диагностику.
Дисклеймер: Генетический тест Атлас создан в информационных и образовательных целях. Только специальные диагностические тесты, назначенные врачом, могут подтвердить генетические риски.
Статус носителя не повод для беспокойства. Для большинства людей это не несет никакой угрозы и не значит, что заболевание обязательно проявит себя
Если результаты теста показывают носительство, на это стоит обратить внимание при планировании семьи
Что такое перинатальный скрининг
Перинатальный скрининг — это комплекс диагностических мер, позволяющих произвести дородовое исследование плода и выявить будущих мам с повышенным риском врожденных патологий и нарушений развития ребенка. Этот скрининг во многих странах признан базовым тестом, дающим наиболее полную информацию специалисту, ведущему беременность, и будущим родителям, относительно здоровья малыша.
Многие женщины, говоря об этом обследовании, часто путают два понятия — пренатальный и перинатальный. Так вот, пренатальная диагностика проводится до зачатия, т.е. в данном случае обследуется будущая мама. Врачи разными методами устанавливают риски рождения больного ребенка. Перинатальный скрининг — это обследование при беременности и объектом изучения в этом случае служит плод
Важность такого исследования, особенно на ранних этапах, неоспорима: у пациентки, если скрининг показал неутешительные результаты, всегда есть выбор — продолжить беременности или прервать
Лейденская мутация
Лейденская мутация – это генетический дефект, который превращает аминокислоту аргинин в положении 506 пептидной цепи в глутамин. Эту аномалию можно обнаружить благодаря лабораторным тестам на тромбоз. Традиционное название Лейден происходит от названия города в Нидерландах и было дано первооткрывателем мутации – проф. Рожье Бертеном в 1994 году.
Мутация Лейдена
Фактор V Leiden присутствует примерно у 5% жителей европеоидной расы и связан с 3-7-кратным повышением риска венозного тромбоза (таблица 3). Белок V с лейденской мутацией нечувствителен к протеолитической активности протеина C, что нарушает гемостаз и увеличивает риск тромбоэмболических изменений в организме (рис. 1).
Предрасположенность к тромбофилии, связанная с лейденской мутацией, преимущественно передается по наследству. Это означает, что человек, у которого есть мутация в одной копии гена (так называемая гетерозигота), имеет повышенный риск тромбофилии, риск еще выше у людей, которые гомозиготны, то есть имеют мутацию в обеих копиях гена F5.
Гетерозиготы по лейденской мутации имеют в 2-3 раза более высокий риск потери беременности и возникновения других осложнений во время беременности (например, эклампсии, гипотрофии плода, преждевременной отслойки плаценты), поэтому диагностика тромбоза у женщин, которые планируют родить ребенка, так важна.
Клиническое проявление тромбофилии, связанной с Лейденом, зависит от многих факторов:
- Наличия мутации в одной или обеих копиях гена F5 (гетерозиготы имеют несколько повышенный риск венозного тромбоза по сравнению с общей популяцией; гомозиготы имеют гораздо более высокий риск тромбоза);
- Сосуществование других генетических вариантов, связанных с тромбофилией, которые оказывают дополнительное влияние на общий тромботический риск;
- Приобретенные тромботические нарушения: антифосфолипидные антитела, гипергомоцистеинемия, высокий уровень фактора VIII, рак.
| Пациент | Риск венозного тромбоза |
| Средний европеец | 1 |
| Человек, использующий гормональную контрацепцию | 4 |
| Гетерозиготный по лейденской мутации | 5–7 |
| Гетерозиготный по лейденской мутации с использованием гормональной контрацепции | 30–35 |
| Гомозиготный по лейденской мутации | 80 |
| Гомозиготный по лейденской мутации при использовании гормональной контрацепции | > 100 |
| Гетерозиготный по варианту протромбина | 3 |
| Гомозиготный по варианту протромбина | риск развития артериального тромбоза |
| Гетерозиготность по варианту протромбина при использовании гормональной контрацепции | 16 |
| Гетерозиготный по дефициту протеина С | 7 |
| Гомозиготный по дефициту протеина С | тяжелый тромбоз от рождения |
| Гетерозиготный по дефициту протеина S | 6 |
| Гомозиготный по дефициту белка S | тяжелый тромбоз от рождения |
| Гетерозиготный по дефициту антитромбина | 5 |
| Гомозиготный по дефициту антитромбина | смертельная фигура |
| Гипергомоцистеинемия | 2–4 |
| Гипергомоцистеинемия + гетерозигота по лейденской мутации | 20 |
*Гетерозиготный – человек с мутацией в одной копии гена, гомозиготный – человек с мутацией в обеих копиях гена. У каждого человека есть две копии генов на аутосомных хромосомах: одна унаследована от матери, а другая – от отца.
Наши преимущества
- Специалисты. Опытные специалисты высокой квалификации, с учёными степенями помогают докторам решать сложнейшие репродуктивные проблемы пациентов.
- Индивидуальный подход, комплексные решения. Индивидуальные эффективные комплексные программы для решения проблем деторождения семейной пары с использованием всех ресурсов нашего ЦМРТ и многопрофильного госпиталя.
- Генетическая лаборатория. Современная лаборатория молекулярной генетики создана по лучшим мировым стандартам качества — от специального покрытия стен и 5-уровневой системы вентиляции, предупреждающей контаминацию (смешение биопрепаратов на молекулярном уровне), до новейшего оборудования и технологий инновационных генетических исследований.
- Международные связи. Генетическая лаборатория нашего госпиталя активно сотрудничает с лабораторией Лондонского университета, генетическими лабораториями BGI Europe и Ingenomix (Испания), международной сетью клиник IVIIVF.
Откуда про эти гены столько мифов
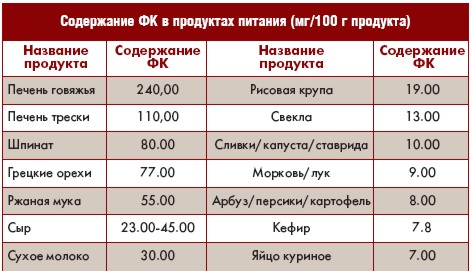
Из-за нарушений в работе фолатного цикла в организме может накапливаться гомоцистеин — производное метионина. В концентрации сильно выше лабораторных норм гомоцистеин повреждает сосуды и нейроны. Его высокое содержание в крови связывают со многими патологиями: ишемической болезнью сердца, инфарктом, атеросклерозом, болезнью Альцгеймера, анемией, тромбозом.
Кроме того, высокий уровень гомоцистеина — фактор риска при планировании и ведении беременности. Высокий гомоцистеин во время беременности может вызвать преждевременные роды и увеличивает риск отслойки плаценты или развития сахарного диабета (значительно повышенный, а не на верхних границах нормы).
Первые данные о влиянии гомоцистеина на здоровье появились в 1962 году, когда было описано редкое наследственное заболевание гомоцистинурия. Для этого состояния характерен высокий уровень гомоцистеина, который вызывает серьезную задержку в психическом развитии из-за неправильной работы гена СВS. Впервые повышение уровня гомоцистеина и развитие тромбоза в детстве было связано со сбоями в работе фермента MTHFR в 1991 году. А в 1995 были обнаружены варианты в гене MTHFR, которые влияют на активность фермента.
В итоге родилась теория о том, что варианты генов фолатного цикла могут приводить к высокому уровню гомоцистеина из-за нарушений в работе ферментов. Следовательно, наличие таких вариантов могло оказаться ценным маркером для диагностики и предотвращения различных заболеваний: от бесплодия до рака.
Сотни ученых искали взаимосвязь между патологиями и разными вариантами генов, и такая корреляция была найдена. Без достаточных доказательств клинического значения, на основании этой взаимосвязи анализ генов фолатного цикла стали предлагать пациентам.
Инвазивные генетические исследования

В зависимости от срока беременности доктор может порекомендовать провести инвазивное исследование, для осуществления которого используют околоплодные воды, ворсины хориона или пуповинную кровь.
Неинвазивные тесты обычно назначают всем беременным женщинам, чтобы убедиться в отсутствии нарушений. Для проведения инвазивных тестов существуют серьезные основания, позволяющие предполагать, что ребенок имеет хромосомные отклонения.
Многие женщины не соглашаются на инвазивные тесты, переживая насчет возможности выкидыша. Согласно статистическим данным, после тестирования выкидыш может произойти только в 0,3% случаев. При этом вероятность самопроизвольного выкидыша без причины составляет 1%.
Инвазивные тесты обязательно проводят в том случае, если на этапе неинвазивного исследования были обнаружены аномалии. Исследование позволяет точно определить кариотип эмбриона, исключив такие серьезные наследственные патологии, как синдром Дауна, Эдварда.
В список инвазивных входят следующие тесты:
- Биопсия хориона, во время которой осуществляется забор клеток формирующейся плаценты через прокол в полости передней брюшной стенки.
- Для проведения амниоцентеза используют амниотическую жидкость, определяя ее цвет, оценивая прозрачность, клеточный и биохимический состав, гормональный фон. Процедура считается самой безопасной по сравнению с другими инвазивными исследованиями, но для получения результата требуется много времени в силу трудоемкости метода.
- Кордоцентез – тест, для проведения которого берут пункцию пуповины, осуществляя забор крови плода. Метод считается одним из самых точных, а результат можно получить уже через несколько дней.
- Плацентоцентез – для выявления хромосомных отклонений используют клетки плаценты.
На основании проведенных генетических тестов удается с высокой вероятностью определить риск рождения ребенка с отклонениями, что позволяет доктору разработать соответствующие рекомендации для родителей. Если женщина уже пребывает в состоянии беременности, доктор порекомендует, стоит ли ее сохранять.
Каждая женщина вправе решать, сделать генетический тест или отказаться. Анализы имеют достаточно высокую цену, поэтому некоторые родители не имеют возможности оплачивать дорогие тесты. Другие просто не желают знать о возможных проблемах с долгожданным будущим ребенком, чтобы избежать принятия сложных решений.
Независимо от отношения к исследованиям, их польза очевидна. Рекомендации доктора позволят избежать невынашивания плода. Если же после проведения тестов будет получен положительный результат о наличии хромосомных отклонений у ребенка, родители смогут принять взвешенное решение о рождении малыша с патологиями или о прерывании беременности.
Какова точность теста НИПТ?
НИПТ является высокоточным методом. Его точность по результатам многочисленных исследований составляет до 99,9%. При этом отмечен низкий процент необходимости перезабора крови в связи с недостатком плодовой ДНК в образце (менее 3% случаев), низкий процент ложно положительных результатов (то есть тех случаев, когда при положительном результате теста ребенок оказывается здоров — не более 0,72% или 1 случая на 140). Это означает, что лишь в 1 случае из 140 положительных результатов теста патология плода не будет подтверждена, а в 139 случаях — тест позволит ее выявить.
Частота ложноотрицательных результатов (то есть случаев, когда тест будет отрицательным при имеющейся патологии плода) составляет не более 1 случая на 10 000 тестов.
Тем не менее, принимая решение о проведении теста, нужно полностью отдавать себе отчет в том, что данный тест не является диагнозом, а лишь с очень высокой вероятностью позволяет заподозрить хромосомную патологию плода. В случае если будет заподозрена серьезная патология плода и будет обсуждаться вопрос о возможности/ невозможности сохранения беременности — потребуется подтверждение с помощью дополнительных тестов — биопсии ворсин хориона, амниоцентеза и пр., т.е. инвазивной диагностики. Однако, в связи с крайне низким процентом ложноположительных результатов такие исследования потребуются на порядок реже, чем при проведении стандартного скрининга.
Кариотипирование одного или обоих супругов
Кариотипирование — это исследование количественного набора хромосом, а также их структурных перестроек (хромосомных аберраций). Перестройки могут быть внутри- и межхромосомными, могут сопровождаться нарушением порядка фрагментов хромосом (делеции, дупликации, инверсии, транслокации). Хромосомные перестройки подразделяют на:
- Сбалансированные. Иинверсии, реципрокные транслокации не приводят к потере или добавлению генетического материала, поэтому их носители, как правило, фенотипически нормальны.
- Несбалансированные. Делеции и дупликации меняют дозовое соотношение генов, и, как правило, их носительство сопряжено с существенными отклонениями от нормы.
У здорового человека должно быть 22 пары аутосом и 1 пара половых хромосом (ХХ или ХУ). Для пар, страдающих от бесплодия, кариотипирование назначается скорее из-за перестраховки, его назначение более оправдано при привычном невынашивании, особенно если оно было связано с доказанной анеуплоидией эмбриона/ов.
У пациентов с бесплодием хромосомные перестройки встречаются редко. С привычным невынашиванием сбалансированные перестройки встречаются чаще, но занимают всего лишь 4–5% в структуре причин привычного невынашивания. При этом у таких пациентов всегда есть шанс на рождение здорового ребенка без проведения дорогостоящего обследования и лечения. Без соответствующих исследований и лечения риски повторного невынашивания и рождения ребенка с тяжелыми проявлениями несбалансированной транслокации существуют, но они достаточно низкие.
Так как анализ проводится на коммерческой основе, пара должна понимать, что выявление нарушений кариотипа повлечет за собой рекомендацию делать предимплантационную генетическую диагностику эмбрионов (ПГД) на конкретную хромосомную поломку, а также ПГТ-А для исключения численных хромосомных нарушений у эмбрионов.
I этап перинатального скрининга (11-13 недель)
Обследование будущей мамы в этот период позволяет получить огромный объем информации относительно состояния малыша и общего течения беременности. Ультразвуковое исследование на сроке 11-13 недель беременности в современных клиниках проводят методом трехмерной эхографии — УЗИ 3Д (3D), получая тем самым следующие данные относительно беременности:
- Количество жизнеспособных эмбрионов, имплантированных в матке.
- Определение точного срока беременности.
- Наличие или отсутствие грубых пороков развития.
- Толщина воротникового пространства ТВП (используется в качестве индикатора некоторых хромосомных синдромов).
- Визуализация носовой кости – важна для исключения вероятности синдрома Дауна.
После прохождения классического УЗИ, беременная женщина сдает биохимический анализ крови, который на данном этапе носит название «двойной тест», в связи с тем, что измеряются количественные уровни двух белковых компонентов: РАРРА и ХГЧ (свободная β субъединица).
ХГЧ (хорионический гонадотропин человека) — один из главных гормонов беременности, содержащийся в сыворотке крови матери. Его пониженный уровень указывает на плацентарные патологии, а повышенное содержание может говорить об имеющихся у плода хромосомных отклонениях.
РАРР-А – называют еще белком А. Его концентрация в материнской крови, может указывать на наличие таких хромосомных заболеваний как синдромы Дауна и Эдвардса.
Почему НИПТ считается революционным?
До того как в арсенале акушеров-гинекологов появился неинвазивный пренатальный тест (НИПТ), хромосомные нарушения у плода выявляли только инвазивными методами. Кровь или ткани ребенка получали для исследования методом биопсии из пуповины или околоплодных вод.
Такая процедура доставляет будущей мамы немало неприятных минут. И её опасения за благополучие малыша обоснованы: инвазивный скрининг повышает риск выкидышей, внутриутробных инфекций и других осложнений беременности. Неудивительно, что появление неинвазивного скрининга специалисты сравнили с революцией.
Проведение НИПТ исключает инвазивные вмешательства. У пациентки берут кровь из вены. В лаборатории из биоматериала выделяют ДНК малыша (она поступает в материнскую кровь через плаценту) и исследуют. Тестирование не связано с рисками для плода или здоровья будущей матери.
Что выявляет?
У теста очень широкие диагностические возможности. Его проведение позволяет выявить все часто встречающиеся хромосомные аномалии и получить достоверные данные о генетическом здоровье ребёнка.
- Синдром Дауна: разная по степени тяжести умственная отсталость, врожденные пороки развития.
- Увеличение числа Х хромосом у девочек и Y хромосом у мальчиков: лёгкие поведенческие и физические отклонения.
- Синдром Клайнфельтера: встречается у мальчиков. Лишние X хромосомы (как минимум одна). Нарушенное половое созревание.
- Синдром Шерешевского-Тернера: встречается у девочек. Физические аномалии, низкорослость, нарушенное половое созревание.
- Синдром Патау: тяжелые врожденные пороки сердца, другие патологии. Продолжительность жизни редко больше 1 года.
- Синдром Эдвардса: многочисленные пороки внутриутробного развития, недоразвитость систем и органов. Продолжительность жизни редко больше 1 года.
Тест проводится ещё и для определения пола малыша – это важно при вероятности передачи заболевания только по женской или только по мужской линии. По диагностической точности у НИПТ нет достойных аналогов
Молекулярно-генетические методы диагностики
В рамках проведения генетической диагностики плода используются следующие методы исследований:
- FISH (флуоресцентная гибридизация). Стандартный и сравнительно недорогой метод генетической диагностики, отличающийся малым сроком проведения (несколько часов). Широко применяется в клиниках репруктологии России и стран постсоветского пространства. В медицинской практике развитых стран сейчас используется редко из-за относительно невысокой точности исследования из-за того, что анализу подвергаются не все хромосомы.
- CGH (сравнительная геномная гибридизация). Этот метод отличается большой стоимостью и продолжительностью исследования. Среди преимуществ – широкий перечень выявляемых аномалий и высокая точность результатов. Также с помощью этой технологии врач может определить шанс успешной имплантации конкретного эмбриона.
- ПЦР (полимеразно-цепная реакция). С его помощью определяют резус-фактор и группу крови эмбриона, а также некоторые генетические аномалии. Особенность данной технологии в том, что она требует предварительного обследования обоих биологических родителей на хромосомные нарушения. Из-за этого он не применим в том случае, если ЭКО проводится с использованием донорских ооцитов или эмбрионов.
- NGS (секвенирование нового поколения). Собирательное название нескольких методик определения нуклеотидной последовательности ДНК эмбриональных клеток, позволяющих составить ее полное формальное описание. Достаточно дорогая технология, которая, тем не менее, сегодня считается одной из наиболее эффективных, поэтому широко используется в диагностической практике.
Выбор конкретной методики предимплантационной генетической диагностики эмбрионов осуществляется врачом на основании других обследований родителей, индивидуальных показателей их организма.