Ретенционные кисты
Содержание:
- Лечение
- Чем опасна арахноидальная киста?
- Симптомы кисты яичника
- Прогноз
- Киста слюнной железы у ребенка
- Симптомы кисты зуба
- Симптомы пустого турецкого седла
- Симптомы и признаки
- Гидронефроз: симптомы
- Киста, которая мешала учиться
- С какими заболеваниями может быть связано
- Диагностические мероприятия
- Дополнительно
- Виды кист
- Сложные кисты
- Что такое киста зуба?
- Парапельвикальная киста
- Болит голова — виновата киста
Лечение
Тактику терапии составляет детский невролог – после выявления у ребенка признаков кистозных образований в головном мозге. Обычно малыши наблюдаются у таких докторов в течение всей последующей жизни. Регулярное проведение обследования позволяет контролировать рост и развитие кисты.
Лечить кистозные образования в головном мозге можно консервативно и с помощью хирургических операций. Выбор терапии остается за лечащим врачом. Грудничка оперировать сразу никто не будет. Сначала применяется выжидательная тактика. Доктор оценивает самочувствие ребенка с помощью специальных диагностических методов. Если нарушений в поведении ребенка не отмечается, то необходимости в выполнении операции нет. Обычно консервативная терапия сводится к назначению препаратов, оказывающих симптоматическое действие.
Если киста возникла после бактериального менингита, то тогда требуется назначение антибактериальных препаратов. В некоторых случаях их назначают в виде уколов или капельниц. Лечение таких форм заболеваний обычно проводится в условиях стационара. После выздоровления от инфекции, как правило, существенно изменяется в размерах и образовавшаяся киста. Через некоторое время она может полностью рассасываться и исчезать.
При наличии у ребенка иммунодефицитного состояния применяются иммуностимулирующие лекарственные средства. Они назначаются курсом, чаще как внутримышечные инъекции. Обычно такое лечение сочетается с назначением поливитаминных комплексов. Комплексная терапия позволяет улучшить работу иммунной системы и приводит к выздоровлению.
При травматических повреждениях мозговых оболочек или после некоторых родовых травм врачи вынуждены прибегнуть к назначению хирургического лечения. Обычно операции проводятся в более старшем возрасте. Новорожденных и грудных малышей только наблюдают. Если течение заболевания стремительное, а неблагоприятные симптомы существенно нарушают самочувствие ребенка, то решение о необходимости проведения хирургического лечения может быть принято раньше.
О том, что такое киста головного мозга, вы узнаете в следующем видео.
Чем опасна арахноидальная киста?
При образовании арахноидальной кисты больному следует находиться под наблюдением врача и контролировать ход развития заболевания. Несомненно, у пациентов с таким диагнозом возникает вопрос: «Чем опасна киста арахноидальная?».
В первую очередь, следует отметить, что при отсутствии своевременного лечения и стремительном прогрессировании образования внутри опухоли может продолжать накапливаться жидкость, оказывающая давление на участки мозга. Как результат, усиливаются симптомы заболевания, развиваются различные нарушения зрительных, слуховых органов, а также функций памяти и речи.
В случае разрыва арахноидальной кисты, а также при тяжёлых формах заболевания, отсутствии надлежащего лечения последствия могут привести к смерти больного.
Симптомы кисты яичника
Первыми симптомами, указывающими на наличие кисты в яичнике является тупая боль внизу живота, а также давление изнутри, ощущение полноты. Нерегулярные болезненные месячные, наступающие позже обычного срока являются самыми распространенными симптомами кисты яичника. Также на наличие кисты в яичниках может указывать увеличение размера или вздутие живота.
Также возможны следующие клинические проявления кисты яичника:
- интенсивная, внезапная боль внизу живота при половом акте или в следствии физического напряжения
- частое мочеиспускание
- в некоторых случаях — набор веса
- тошнота, рвота
- повышение температуры тела до 38-39С
- напряжение передней брюшной стенки
- учащенное сердцебиение (тахикардия)
Как показывает статистика, киста яичника, диагностируется у 30% женщин с регулярным и у 50% с нерегулярным менструальным циклом. Как правило, частота возникновения кист яичника после наступления менопаузы снижается до 6%.
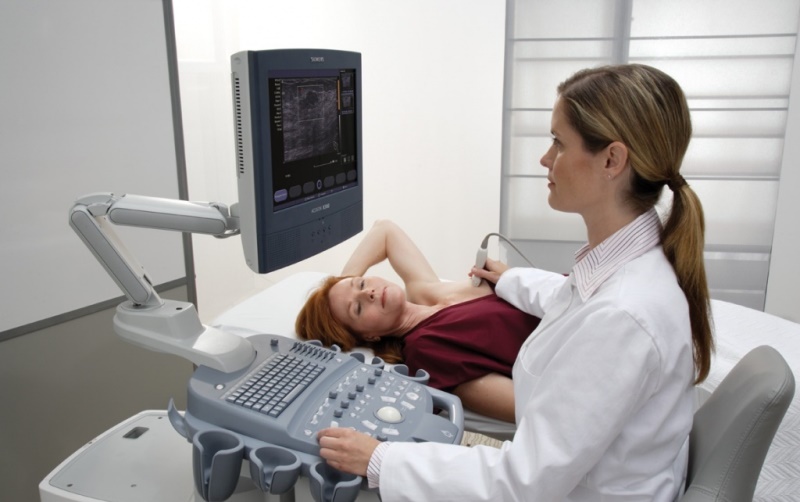
Однако киста яичника может развиваться и бессимптомно. В связи с чем, выявить ее самостоятельно невозможно, поэтому чаще всего, кисты обнаруживаются случайно во время УЗИ диагностики
В связи с чем, крайне важно регулярно посещать гинеколога и делать УЗИ малого таза
Прогноз
В большинстве случаев образование в паху — это киста, грыжа или увеличенный лимфатический узел.
Кисты часто рассасываются самостоятельно и редко приводят к осложнениям. Увеличенные лимфатические узлы обычно указывают на инфекцию и уменьшаются в размерах, как только инфекция проходит.
Образование в паху, которое появляется в результате расширения кровеносного сосуда, может не требовать медицинского вмешательства. В зависимости от тяжести симптомов, врач может порекомендовать некоторые изменения в диете и образе жизни, продолжая контролировать шишку.
Точно так же грыжи не всегда требуют медицинского лечения. В некоторых случаях врач может поставить грыжу на место.
Иногда образование в паху может указывать на рак.
Врачи будут внимательно следить за всеми причинами образования в паховой области, поскольку эти состояния могут вызвать серьезные и даже опасные для жизни осложнения.
Киста слюнной железы у ребенка
Патологические образования затрагивают в основном малые слюнные железы детей, но могут появляться в области таких слюнных желез, как подъязычная, поднижнечелюстная и и околоушная.
Как показывает клиническая практика, киста слюнной железы у ребенка (в частности малых слюнных желез) образуется на слизистой губ и щек — у границы твердого и мягкого нёба. Такая киста наполнена сгущенной слюной, имеет тонкую оболочку, которую легко прокусить при жевании. Однако это не означает избавления от проблемы, поскольку киста имеет тенденцию к рецидивам.
Киста слюнной железы у ребенка не причиняет ему боли, не мешает процессу слюноотделения. Ее лечение проводится путем иссечения — вместе с частью слизистой оболочки.
Кисты поднижнечелюстной и околоушной слюнных желез в детском возрасте диагностируются в редких случаях и только при значительных размерах, которые способствуют деформации мягких тканей. Обращение к врачу и обследование УЗИ необходимо для дифференциации кисты слюнной железы с новообразованиями слюнных желез другой этиологии, в первую очередь онкологической.
Очень часто у ребенка киста во рту возникает в подъязычных слюнных железах. Киста под языком у ребенка (ранула) – результат ее травмирования в процессе принятия пищи. При данной патологии часты жалобы ребенка на дискомфорт при еде.
[], [], [], [], [], [], [], [], [], [], [], [], [], [], [], []
Симптомы кисты зуба
На сегодняшний день выделяется несколько патогенных симптомов:
- При откусывании появляется неприятное ощущение тяжести в резцах, оно может проходить очень быстро, а может принимать длительный «ноющий» характер.
- Начинаются острые периодические боли, они никак не зависят от приема пищи или питья, часто беспокоят перед сном или в расслабленном состоянии.
- Повышается чувствительность зуба от любого раздражителя – в основном реакции начинаются с перепадом температур у продуктов или во время чистки.
- Эмаль меняет цвет – это может быть нездоровое потемнение, или же большое количество желтого налета в районе шейки.
- Десна вокруг пораженного зуба краснеет, становится видна капиллярная сетка.
- Боль становится постоянной, либо проявляется резкими кластерными приступами.
К косвенным симптомам относят:
- Выпадение пломбы без признаков вторичного кариеса.
- Повышение температуры тела.
- Отек щеки.
- Увеличение подчелюстных лимфатических узлов.
- Зуб начал расшатываться, или сменилось его положение в ряду.
- Неприятный гнилостный запах изо рта, даже если соблюдается ежедневная гигиена.
Нужно внимательно подходить к , потому что от квалификации врача зависит точная постановка диагноза. Хорошо, если стоматолог начинает осмотр со сбора анамнеза и списка лекарств, которые пациент принимал последние полгода, они могли спровоцировать разрастание кисты.
Симптомы пустого турецкого седла
Синдром пустого турецкого седла проявляется сбоями в эндокринной и нервной системе, нарушениями в функционировании органов зрения.
Во время стрессовых ситуаций повсеместно проявляются неврологические симптомы:
- нарастающая головная боль – наиболее частый симптом синдрома. Боль не имеет конкретной локализации, не зависит от положения тела, возникает в разное время суток;
- скачок артериального давления вместе с отдышкой и ознобом. Может сопровождаться болями в области сердца, диареей, обмороками;
- панический страх, острая нехватка воздуха, эмоциональная угнетенность или наоборот озлобленность на всех окружающих;
- могут возникнуть боли в животе и судороги в ногах;
- иногда повышение температуры до субфебрильных показателей.
Пустое турецкое седло головного мозга способно проявлять себя нарушениями в эндокринной системе, а именно:
- ослабление половой функции, увеличение молочных желез у мужчин;
- лишний вес – более 70% с синдромом страдают от ожирения;
- появление несахарного диабета;
- уменьшение щитовидной железы: отечность лица, сонливость, запоры, вялость, отеки конечностей, сухость кожи;
- увеличение щитовидной железы: потливость, учащенное сердцебиением, дрожание рук и век, эмоциональной возбудимостью;
- сбои в менструальном цикле или даже бесплодие у представительниц слабого пола;
- синдром Иценко-Кушинга – ухудшение функции надпочечников. Сопровождается пигментацией кожи, психическим расстройствами, избыточным ростом на теле волос.

Турецкое седло находится вблизи зрительных нервов. При наличии синдрома они сдавливаются, тем самым нарушается их кровообращение. Поэтому зрительные симптомы встречаются почти абсолютно во всех случаях заболевания. Симптомы в этой ситуации:
- ухудшение остроты зрения;
- сильная слезоточивость;
- раздвоение предметов;
- появление черных точек;
- потемнение в глазах.
В большинстве случаев вышеперечисленные симптомы имеют много других заболеваний. Выявить турецкое седло в головном мозге можно только после консультации со специалистом и после обследования.
Получить бесплатную консультациюКонсультация по услуге ни к чему Вас не обязывает
Симптомы и признаки
Изначальным симптомом гигромы является появление в области суставов или сухожилий небольшой опухоли, которая четко видна под кожей. В большинстве случаев патология является одиночной, но иногда случается появление сразу нескольких новообразований. Какой бы ни была опухоль, она всегда имеет четкие границы. Основная часть ее плотно привязана к подлежащим тканям, тогда как прочие поверхности сохраняют подвижность и не связаны с кожей или подкожными тканями, поэтому кожа может свободно перемещаться.
При нажатии на место гигромы взрослый испытывает острый приступ боли. В спокойном состоянии симптомы зависят от локализации и размера образования, это могут быть:
- тупая боль на постоянной основе;
- боль под большой нагрузкой;
- иррадиирующая боль.
Около трети случаев патологии вообще не имеют симптомов. Если дефект локализуется под связками, то внешне он будет долго незаметен. В этом случае симптомом является неприятные болевые ощущения в момент сгибания кисти или обхвата предметов руками.
Кожные покровы могут становиться грубыми, шелушиться и краснеть или оставаться в неизменном виде. В момент активного движения опухоль обычно растет, а в состоянии покоя возвращается к своим размерам. Образование со временем увеличивается в размере иногда скоротечно. Обычно максимальный размер достигает диаметра 3 см, но бывали случаи и по 6 см.
У вас появились симптомы гигромы?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Гидронефроз: симптомы
Для гидронефроза может быть характерно незаметное его течение. Заболевание не обладает какими-либо особыми симптомами. Симптомы, проявляющиеся на ранней стадии патологии, обуславливаются причинами, которые и вызывают развитие болезни. Из стабильных симптомов при данном заболевании можно отметить ноющую боль, которая локализуется в поясничной области. Причем она может возникать абсолютно в любое время. Если у больного гидронефроз левой почки, то боль локализуется с левой стороны, а если гидронефроз правой почки, то боль, соответственно — с правой стороны. Болевые приступы очень часто сопровождаются тошнотой, рвотой, повышением артериального давления, вздутием живота. Некоторые случаи отмечаются повышением температуры. Если таковая имеется, то это говорит о проникновении инфекции. В качестве обособленного симптома можно отметить наличие крови в моче. У порядка 20% пациентов отмечается макрогематурия либо микрогематурия. Данные симптомы могут быть проявлены тогда, когда гидронефроз обусловлен наличием мочекаменной болезни.Конечная стадия гидронефроза может отмечаться сопутствующей почечной недостаточностью. Характерны такие симптомы, как появление отеков, уменьшение количества мочи, появление анемии и артериальной гипертензии.При проявлении первых симптомов гидронефроза очень важным является немедленное обращение к специалисту для прохождения обследования.
Гидронефроз почки у новорожденного: диагностика
Детский гидронефроз, как правило, диагностируется еще на момент нахождения в утробе матери. Обнаружить данную патологию можно уже на 20 неделе беременности. Как показывает статистика, врожденный гидронефроз отмечается у 1% новорожденных. Если у плода обнаружены незначительные отклонения, то в процессе формирования показано динамическое за ним наблюдение. Если же патология является ярко выраженной, то встает вопрос о прерывании беременности либо о применении определенного лечения. Диагноз гидронефроз почки у плода ставится на основании проведенных анализов, в ходе которых обнаруживается факт увеличения почечных лоханок в диаметре. Каковы причины возникновения данной патологии? Это могут быть:
Очень часто данное заболевание у новорожденных можно диагностировать только по одному признаку — кровь в моче. В таком случае у больных деток надувается животик. Они постоянно капризничают и чувствуют беспокойство. Однако окончательный диагноз ставится только после проведения комплексного обследования.
Гидронефроз: лечение
Диагноз гидронефроз — это далеко не приговор. Следует учитывать, что проведение правильного лечения способствует восстановлению работы почек и компенсированию их состояния. Однако каждый случай сугубо индивидуален: характер лечения болезни зависит от предпосылок ее появления, степени проявления и темпов, при которых она развивается. Лечение назначает только врач — о лечении в домашних условиях не может быть и речи. Больному может быть назначено консервативное либо хирургическое лечение. Консервативное чаще всего назначается, когда болезнь развивается на ранних стадиях. При данном виде лечения применяются:
Если в процессе развития гидронефроза появляется инфекция, то специалисты назначают прием антибактериальных препаратов. Как правило, консервативное лечение является предшественником хирургического лечения. Хирургическое лечение предполагает проведение органосохраняющей операции. Проводится она для того, чтобы восстановить нормальную работу почек. В ходе проведения операции происходит восстановление проходимости мочевых путей, а если стадия заболевания последняя, то происходит пластика лоханки, а также восстановления ее нормальных размеров.Проведение операции при диагнозе гидронефроз правой почки обладает риском повреждения поджелудочной железы.Удаление почки может быть назначено только в очень запущенных случаях, когда ее функции уже не подлежат восстановлению.
Профилактика гидронефроза
Профилактика гидронефроза предполагает осуществление следующих действий:
Выполнение вышеуказанных профилактических действий позволит избежать появление гидронефроза, а также ускорить выздоровление.
Запись на прием Стоимость услуг
Киста, которая мешала учиться
У Анастасии Клыковой из Ленинградской области трое детей. Когда родному Настиному сыну Федору было шесть лет, в их семье с разницей в полгода появилось двое приемных детей. Так вышло. Сначала Настя вовлеклась в переписку по поводу одного отказного мальчика с таким же врожденным заболеванием, как у ее Федора (порок развития кишечника). И… не смогла не забрать его домой.
«Подумаешь», — подумала Настя. «Шесть лет живем с одним таким мальчиком, проживем и с двумя». А через полгода дома появилась еще и девочка Вика, удивительно похожая на саму Настю.
А потом Федор пошел в школу, и стало происходить что-то странное. Было видно, что учиться ему тяжело. Он отсиживался под партой или рисовал, сидя на подоконнике, а вот писать и читать у него не получалось.
После очередного родительского собрания Настя подумала: «Мẏка для всех» и забрала Федора из школы. Решила его обследовать, чтобы понять, в нем самом ли дело. Да и грамотный психиатр посоветовала: исключите сначала органические причины.
Органические причины нашлись: МРТ подтвердила кисту в головном мозге. Сама по себе киста может не причинять беспокойств. А может – причинять. Может быть причиной школьных трудностей Федора, а может и не быть. На Настю лег сложнейший выбор: делать операцию или не делать.
Переписка, консультации… Врачи высказывали диаметрально противоположные мнения.
«Поэтому я ходила к нескольким, чтобы понять, где наш врач, довериться ему и перестать дергаться». Настя согласилась на операцию в НИИ им. А.Л.Поленова в Санкт-Петербурге.
Во время операции в кисте нашли доброкачественную опухоль, которую было не видно на снимке. Спустя время многие врачи говорили, что ждать было нельзя: опухоль – это прямое показание к операции.
В тот год, после операции, Федор увлекся римскими цифрами. И вместо обычного для второклассника сложения-вычитания арабских цифр, проделывал то же самое с римскими. «Просто ему нравилось видеть растерянное мамино лицо, которая не могла его проверить», — смеется Настя.
Мальчик и сейчас живет полноценной жизнью, разводит муравьев и головастиков. Гостит летом у бабушки. Что делает? Читает «Гарри Поттера» в неправильном переводе и ищет ошибки. А Настя признается, что в тот момент ей сильно помогли именно ее приемные дети.
«Мысль была четкая: не было бы младших, я бы сошла с ума
А так мое внимание рассредоточивалось: садик, утренник, гольфы, платья, банты. Это помогало не зацикливаться»
Если вам нужна медицинская помощь или консультация, заявку на дистанционную консультацию и госпитализацию в профильные больницы можно подать здесь
Скачайте памятку, в ней много полезной информации: контактов врачей, информации по лечению, уходу и реабилитации.
Иллюстрации Оксаны Романовой
С какими заболеваниями может быть связано
Гидронефроз происходит от заболеваний, нарушающих функцию мочеточника и мочевого пузыря, что возможно следующим образом:
- доброкачественная гиперплазия предстательной железы, стриктура, опухоль, клапан или дивертикул, фимоз — вызывают инфравезикальную обструкцию мочевого пузыря;
- атония мочевого пузыря, детрузорно-сфинктерная диссинергия провоцируют уретерогидронефроз, а в запущенных состояниях — почечную недостаточность;
- дивертикулы мочевого пузыря;
- дивертикулы, опухоли, клапаны, камни, стриктуры мочеточника различной природы — врожденные, травматические, воспалительные;
- сдавливающие извне мочевой пузырь пороки почечных артерий, кисты почек, опухоли в области малого таза, брюшной полости и забрюшины, фиброз, разрастание забрюшинных лимфатических узлов;
- нарушение проходимости мочеточника как следствие оперативных вмешательств и лучевой терапии;
- аномалии развития стенки мочеточника и лоханки — мышечные, фиброзные, тотальные и смешанные дисплазии;
- аномалии интрамурального отдела мочеточника — врожденный пузырно-мочеточниковый рефлюкс, уретероцеле.
На фоне гидронефроза стремительно развиваются:
- пиелонефрит — неспецифическое воспаление, чаще всего бактериального генеза преимущественно поражающее клубочки системы почки, почечную лоханку, чашки или паренхиму;
- мочекаменная болезнь — заболевание, характеризующееся формированием в органах мочевыделительной системы конкрементов, которыми называют камни и плотные образования;
- нефрогенная гипертензия — повышение артериального давления, развивающееся на фоне заболеваний почек и почечных сосудов;
- почечная недостаточность — синдром нарушения всех функций почек, что приводит к серьезным нарушениям метаболизма — водного, электролитного, азотистого.
Диагностические мероприятия
Наличие интракраниального образования значительных размеров невролог может заподозрить на основании данных неврологического статуса пациента и клинической симптоматике. В этом случае больной направляется на обследование к офтальмологу и отоларингологу для проверки зрения и слуха. Специалисты проводят офтальмоскопию, аудиометрию, периметрию и визометрию. При выраженной гидроцефалии на офтальмоскопии отмечаются застойные диски зрительных нервов.
Посредством направления пациента на эхо-энцефалографию можно диагностировать у него повышенное внутричерепное давление. Если у больного отмечаются эпилептические пароксизмы, его дополнительно отправляют на электроэнцефалографию.
Крайне важно дифференцировать полость с жидкостью от опухоли, абсцесса и гематомы. Сделать это только на основе собранных клинических данных не представляется возможным
А потому, для четкой постановки диагноза неврологи применяют нейровизуализирующие методы диагностики.
Посредством проведения ультразвукового исследования можно диагностировать отдельные виды врожденных кист еще на этапе внутриутробного развития плода. После рождения до закрытия большого родничка младенца проводится нейросонография, позволяющая поставить правильный диагноз. Во взрослом периоде для визуализации кисты головного мозга больной направляется на магнитно-резонансную или компьютерную томографию головы.
МРТ и КТ проводится с контрастом для того, чтобы дифференцировать кисту от опухоли. Полость с жидкостью не способна накапливать в себе контрастное вещество в отличие от опухоли.
После постановки диагноза важно постоянное наблюдение пациента с кистозным образованием. На регулярных обследованиях врач отслеживает объемы кисты в динамике
Если киста является следствием перенесенного инсульта, дополнительно проводятся обследования сосудов: УЗДГ, МРТ и КТ сосудов, дуплексное сканирование.
Дополнительно
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
- Любую резаную, колотую рану надо показать доктору. Не стоит заливать рану зеленкой или йодом! Так вы добавите к порезу еще и химический ожог. Не надо прикладывать к открытой ране вату – ее волокна потом крайне сложно удалить из раны. Если место травмы сильно загрязнено – промойте чистой водой. Потом закройте рану чистой тканью (стерильным бинтом, носовым платком и пр.), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
- Если на месте травмы появился заметный отек. Это может говорить о том, что это не просто ушиб, но и перелом, вывих или разрыв связок.
- Если ребенок потерял сознание, даже кратковременно. Это может говорить о черепно-мозговой травме, которая может иметь серьезные последствия.
- Если у ребенка после травмы была рвота. Рвота, тошнота, бледность также указывают на возможность черепно-мозговой травмы.
- Если ребенок ударился головой. Последствия удара головой могут быть не заметны сразу, и при этом иметь очень серьезные последствия.
- Если ребенок ударился животом. При ударе животом возможно повреждение внутренних органов и внутреннее кровотечение.
- Если ребенок упал с высоты (со стула, стола и пр.), упал с велосипеда и т.п. Бывает, что внешне никак не проявляется, а повреждены внутренние органы.
- Если ребенок беспокоится, ведет себя необычно.
Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам
Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет. Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
Виды кист
Специалисты классифицируют кисты, исходя из их строения и причины появления. Различают функциональные кисты, органические, параовариальные, эндометриоидные.
Функциональные кисты
Функциональная киста похожа на пузырь с жидким водянистым или серозным содержимым. Развивается из-за неправильной работы яичника и нарушения менструального цикла. Особенность функциональной кисты в том, что она существует достаточно короткое время (до 3-х месяцев), не опасна для здоровья и в большинстве случаях рассасывается сама по себе.
Самые распространенные виды функциональных кист: лютеиновая и фолликулярная.
Лютеиновая киста появляется после овуляции в результате застаивания большого количества жидкости в желтом теле.
Фолликулярная киста возникает, если фолликул не прошел физиологические преобразования, т.е. по каким-то причинам не смог разорваться. Фолликул остается, продолжает расти и превращается в кисту с жидким содержимым. Обычно до больших размеров не вырастает и рассасывается самостоятельно, но в редких случаях может достигать 10 сантиметров и больше.
1
Диагностика кисты яичника
2
УЗИ малого таза

3
Общий анализ крови
Органические кисты яичника
Органическая киста яичника (эндометриоидная, муцинозная, дермоидная) — разновидность кисты, однако на самом деле это опухолевидное образование с потенциальной возможностью малигнизации. Является показанием для хирургического лечения.
Эндометриоидная киста возникает в результате эндометриоза яичника. Как и эндометриоз в целом, это непонятное загадочное заболевание. Предположительно, клетки эндометрия, отторгающиеся во время менструации, прикрепляются к яичнику и начинают расти, образовывая включения в виде кист различных размеров. Эндометриоидная киста яичника является показанием для оперативного лечения, за исключением рецидивирующих вариантов при размере менее 3 см.
Муцинозная киста внутри заполнена муцином — слизеподобной жидкостью. Часто достигает больших размеров (несколько десятков сантиметров) и имеет несколько камер.
Дермоидная киста яичника считается врожденным образованием (нарушается процесс закладки органов и тканей еще в утробе матери). Содержимое такого виды кисты самое разнообразное — так называемые зачатки эктодермы (жир, волосы, кожа, кости, зубы и т.д.). При достижении больших размеров может проявлять себя болями в животе и пояснице, нарушениями мочеиспускания и дефекации. Дермоидные кисты яичника склонны к воспалению, не исключен перекрут ножки кисты. Нередко такие кисты являются показанием для срочной операции.
Параовариальная киста появляется из придатка яичника, встречаются кисты разных размеров. Основный признак такой кисты — прозрачные и тонкие стенки, оплетенные кровеносными сосудами. Образуется в возрасте 20 — 40 лет.
Сложные кисты
Сложные кисты — доброкачественные кистовидные образования, минимально осложненные кисты, но вызывающие некоторые сомнения по результатам лучевой диагностики. Чаще всего это кисты после кровоизлияний или воспалений, имеющие более сложную структуру, чем простые кисты. Характеризуются наличием тонких, гладких внутренних перегородок, внутренними эхосигналами от кровоизлияний, инфекций или содержащих белок структур, кальцификации стенок или перегородок.
Динамическое наблюдение: КТ с контрастированием. По результатам этого исследования в подавляющем большинстве случаев появится возможность принять решение о проведении дальнейших диагностических или лечебных мероприятий.
Киста верхнего полюса почки является сложной, так как имеет тонкую перегородку с низкими эхосигналами в передней части. Это требует дальнейшей оценки в режиме цветовой допплерографии и проведения КТ, МРТ или УЗИ с контрастированием.
УЗИ, продольное сканирование правой почки: киста с осевшим обызвествленным осадком. Осадок перемещается при перемене положения тела пациента.
Что такое киста зуба?
Согласно официальной терминологии, киста зуба – это выделившееся образование (в виде вздутия или опухоли) в области периодонта (соединительной ткани между цементом корня зуба и альвеолой).
По структуре киста представляет собой многослойный слизистый эпителий и кистозную жидкость. Как только «мешочек» появляется, он начинает постепенно расти, увеличиваясь в размерах, и приводит к сильному отеку окружающих мягких тканей десны.
Как и в случае с гнойным очагом, кисты появляются из-за длительного воспаления, которое никак не лечилось. Это естественный процесс защиты организма – отмершие из-за инфекции клетки пытаются заполнить образовавшуюся пустоту, но, если очаг не устранить, он начинает распространяться на здоровые ткани, из-за чего образуется капсула с жидкостью.
Чаще всего встречаются три типа новообразования:
- На передних зубах – в районе альвеол, иногда под капюшоном верхней губы, что существенно усложняет диагностику даже современным оборудованием.
- На зубах мудрости – не до конца прорезавшаяся «восьмерка» регулярно страдает от нехватки ежедневной гигиены, из-за чего начинаются проблемы.
- В гайморовых пазухах – как осложнение ОРЗ и ОРВИ.
Интересный факт
всегда отличает кисту на ранней стадии от. Во втором случае новообразование крайне редко превышает 5 мм в диаметре и не имеет капсульной структуры.
Парапельвикальная киста
Парапельвикальная киста — это множественное кистозное образование, от нескольких миллиметров до 5–6 см, находящееся в синусе почки в тесном соприкосновении с сосудистой ножкой и лоханкой. Парапельвикальные кисты представляют собой резко расширенные лимфатические сосуды. При высоком внутрикистозном давлении киста может сдавливать сосуды и мочеточник, при низком — повторяет форму чашечно-лоханочной системы почки и мочеточника. При вскрытии всех парапельвикальных кист рецидивов не встречается. В противном случае оставшиеся кисты быстро растут и занимают место иссеченных.
Лоханочная и чашечковая кисты являются отшнурованной частью полостной системы почки, выстланы уротелием, ее стенкой является атрофированная почечная паренхима.
Динамическое наблюдение: В отсутствие клинических проявлений лечение парапельвикальных кист не проводится, рекомендуется динамическое наблюдение (контроль уровня АД, ультразвуковое исследование почек 1 раз в год). При появлении клинической симптоматики, обусловленной крупными кистами почки, вызывающими нарушение уро- и/или гемодинамики почки, показано оперативное лечение. В настоящее время золотым стандартом хирургического лечения парапельвикальных кист почек является иссечение их стенок лапароскопическим доступом. Чрескожная пункция и склерозирование парапельвикальных кист почек в настоящее время практически не применяется в виду низкой эффективности и высокой вероятности развития осложнений.
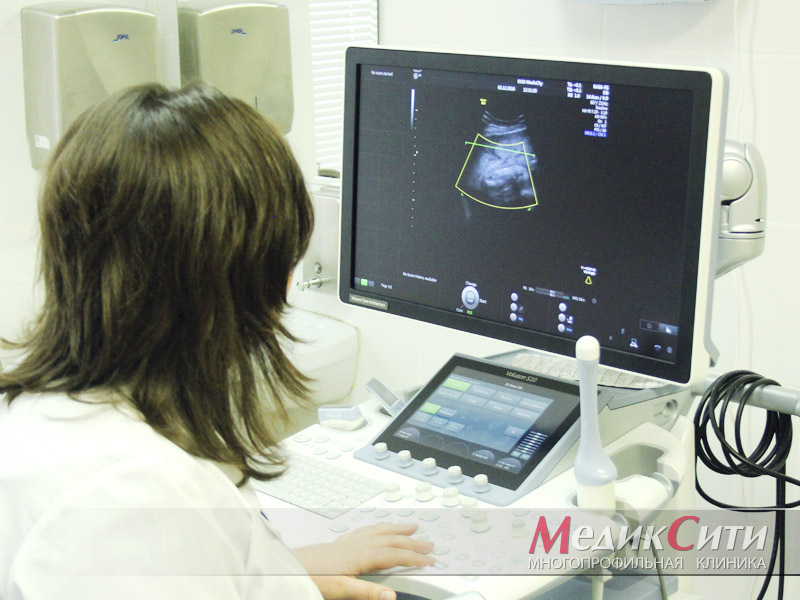
На УЗИ в месте синуса почки определяются анэхогенные неправильно овоидные образования, которые не сообщаются между собой. Заключение: Множественные парапельвикальные кисты синуса.
Таким образом, благодаря высокой информативности ультрасонография стала одним из ведущих методов выявления кист почек. УЗИ позволяет выявить кистозный характер объемного образования, оценить четкость контуров, определить размеры и локализацию, уточнить взаимоотношения с прилегающими органами. В 90% наблюдений этот метод дает возможность определения дальнейшей тактики в отношении больного. Кроме того, УЗИ является одним из надежных методов контроля за безопасностью выполнения диагностических и лечебных пункций кист почек. Данный метод неинвазивен, экономически выгоден, не причиняет неудобств больному, легко выполним, обычно не требует подготовки больного, не зависит от функционального состояния почек, не подвергает риску облучения, позволяет проводить динамическое наблюдение и скрининг.
Болит голова — виновата киста
Маленькие кисты в верхнечелюстных пазухах никак себя не проявляют. Узнать о них пациент может только случайно, например, в ходе обследования по поводу гайморита.
Другое дело — подросшие образования. Достигая размеров носовой пазухи, киста упирается в ее стенки и сдавливает нервные окончания. Пациент начинает жаловаться на лицевые боли, отдающие в виски, глаза и зубы. Нередко, не понимая в чем дело, человек сначала обращается к стоматологу или офтальмологу.
Дальше — больше. Выходя за пределы гайморовой пазухи, киста пережимает тройничный нерв, что вызывает сильные головные боли. На лице появляется припухлость. Из-за смещения стенки носа затрудняется дыхание на пораженной стороне. В худшем случае дело может закончиться отитом, бронхитом и менингитом.