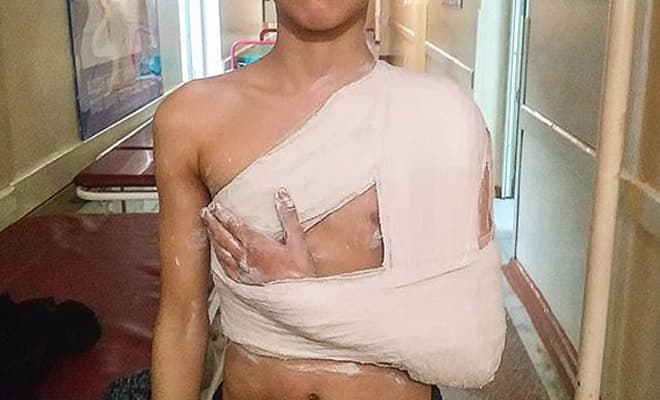
Компрессионный перелом позвоночника поясничного отдела: лечение
Содержание:
- ЛФК в третьем периоде (с 30 по 45-60 день)
- Наши медицинские центры
- Диагностика компрессионного перелома позвоночника
- Симптоматика
- Компрессионный перелом у детей
- Дополнительно
- Виды переломов позвоночника
- Компрессионный перелом позвоночника: причины, механизм развития, основные симптомы и признаки
- Терапевтические мероприятия
- Лечение
- Что такое перелом позвоночника?
- Что можно и нужно делать при остеохондрозе, чтобы повысить качество жизни и успешно бороться с данной патологией?
- Профилактика
ЛФК в третьем периоде (с 30 по 45-60 день)
Особенности периода
В третьем периоде реабилитации занятия становятся активнее, их нагрузка и продолжительность растут. В комплекс добавляются новые упражнения для перехода к осевой нагрузке на позвоночник. Больному во время занятий разрешается вставать на четвереньки и на колени – эти позы разгружают позвоночник и готовят к возвращению в вертикальное положение.
При выполнении упражнений в положении «лёжа на спине» подъём кровати убирают, при повороте на живот все ещё необходим поддерживающий валик для сохранения гиперэкстензионной позы.
Задачи ЛФК на этом этапе
В третьем периоде реабилитации лечебная физкультура помогает:
- укрепить крупные мышцы туловища, таза, конечностей;
- улучшить координацию и мобильность позвоночника;
- подготовить позвоночник к осевой нагрузке.
Комплекс упражнений
Исходное положение – на спине, руки лежат вдоль тела.
- На вдохе развести руки в стороны на уровне плеч, на выдохе – поднять вверх и опустить в исходное положение.
- Согнуть руки в локтях медленно и с напряжением, прижать кисти к плечам (через несколько дней добавить отягощение 2-4 кг).
- Согнуть ногу в колене, вытянуть вверх и опустить (через несколько дней добавить сопротивление – эластичную ленту).
- Согнуть ногу в коленном суставе, вытянуть её вверх и опустить. Повторить с другой ногой (через несколько дней добавить сопротивление – эластичную ленту).
- Отвести одну ногу в сторону, не отрывая от постели. Вернуть обратно. Повторить с другой ногой (через несколько дней добавить сопротивление – эластичную ленту).
- Согнуть руки в локтях и опереться локтями на постель. Прогнуться в грудном отделе, опираясь на локти и плечи (инструктор создёет противодействие движениям больного).
- Поднять прямые ноги под углом 45° к постели, зафиксировать движение в верхней точке. Вернуться в исходное положение.
- Диафрагмальное дыхание.
- Статическое напряжение мышц бедра, голени, спины.
Исходное положение – на животе с валиком под грудью, руки согнуты в локтях, предплечья прижаты к постели.
- Поднять голову и плечи (инструктор создает противодействие движениям больного). Вернуться в исходное положение.
- Отвести назад прямую ногу (инструктор создаёт противодействие движениям больного). Вернуться в исходное положение и повторить с другой ногой.
- Выпрямленные руки отвести назад, одновременно поднять плечи, голову и ноги. Удерживать сколько возможно (к концу периода необходимо держаться в таком положении до 2-3 минут). Вернуться в исходное положение.
Для выполнения следующих упражнений пациент встает на четвереньки. Инструктор должен поддерживать пациента в области груди и живота.
Исходное положение – на четвереньках.
- Ходить на четвереньках во всех направлениях (шаг вперёд, шаг назад, шаг вправо, шаг влево).
- Прямую ногу отвести назад с одновременным поворотом головы в противоположную сторону. Вернуться в исходное положение и повторить с другой ногой.
Исходное положение – на коленях. Необходима дополнительная опора на спинку кровати.
- Запрокинуть голову и наклонить туловище назад.
- Наклонить туловище вправо, выпрямиться, затем – влево, выпрямиться.
- На вдохе согнутую в колене ногу отвести в сторону с одновременным поворотом головы в противоположную сторону. На выдохе вернуться в исходное положение. Повторить с другой ногой.
Рекомендации к выполнению
Каждое движение повторять 6-8 раз.
Во время статических упражнений напряжение удерживается 5-20 секунд.
Продолжительность комплекса – 30-35 минут.
Частота занятий – ежедневно, 1-2 раза в день.
Упражнения с отрывом ног от плоскости можно выполнять как попеременно, так и одновременно.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: выходной
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.00
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
Кабинет МРТ: с 8.00 до 22.00 ежедневно; вт, пт: с 8:00 до 6:00Кабинет КТ: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Диагностика компрессионного перелома позвоночника
Анамнез предполагает уточнение обстоятельств, механизма и время получения травмы. Всё это позволяет прицельно искать тот или иной вид повреждения .
Осмотр и пальпация необходимы для определения уровня и объёма дальнейшего обследования
Во время осмотра больного доктор обращает внимание на наличие травмы, видимых деформаций и локализацию следов повреждения. При обнаружении кровоподтёков и деформации в области грудной клетки необходимо исключить перелом рёбер
Искривление позвоночника в нижнем грудном отделе может свидетельствовать не только о костной травме, но и о повреждении внутренних органов.
Пальпация (ощупывание) позвоночника проводится крайне осторожно, чтобы не нанести дополнительную травму и не сместить отломки. Во время обследования врач обнаруживает болезненные места, хруст костных отломков и локальную припухлость
Определять характер патологической подвижности позвоночника нельзя, т. к. это неизбежно приведёт к более тяжёлым повреждениям.
Неврологическое обследование заключается в определении силы мышц, тактильной и болевой чувствительности. Оно позволяет объективно оценить состояние спинного мозга . Для начала необходимо определить чувствительность и двигательные способности частей тела слева и справа, затем оценивается неврологический уровень и полнота повреждения (полное или неполное). В клинической практике для фиксации результатов такого обследования чаще всего используется шкала ASIA , представленная ниже.
К инструментальным методам диагностики относятся:
- спондилография;
- миелография;
- компьютерная томография;
- магнитно-резонансная томография.
Спондилография — это стандартное рентгенологическое исследование грудного и пояснично-крестцового отделов позвоночника. Является наиболее доступным методом инструментальной диагностики. Выполняется в прямой и боковой проекциях. Позволяет обнаружить повреждение позвонков и искривление позвоночной оси.
Миелография является вспомогательным методом исследования. Она способна выявить нарушение тока спинномозговой жидкости (ликвора) и уровень блока субарахноидального пространства, визуализировать повреждение твёрдой мозговой оболочки, а также косвенные признаки сдавления спинного мозга и его корешков.
Компьютерная томография (КТ) является оптимальным методом диагностики костной травмы. Она позволяет обнаружить до 25 % повреждений костных структур, которые не были выявлены во время спондилографии. Благодаря КТ можно с высокой точностью диагностировать переломы позвонков любой сложности, даже небольшие переломы дужек и суставных отростков, которые часто упускают при рентгенографии.
Достоверными признаками травм позвонка на снимках КТ считают:
- уменьшение высоты позвонка с нарушением однородности его кортикального (каркасного) слоя;
- двойной контур кортикального слоя, одна из границ которого прерывиста;
- уплотнение губчатого вещества, острые грыжи Шморля — выбухание межпозвонкового диска в тело позвонка;
- отдельные костные фрагменты в области перелома и их выбухание в позвоночный канал;
- смещение позвонка (в том числе и горизонтальное) более чем на 2 мм в грудном отделе и более чем на 3 мм в поясничном отделе;
- скопление свободной крови — признак повреждения сосуда, расположенного вблизи позвоночного столба .
Магнитно-резонансная томография(МРТ) — высокочувствительныйметод исследования травмы позвоночника. Она позволяет визуализировать самые ранние и незначительные изменения в просвете позвоночного канала, спинном мозге и окружающих структурах. Например, с помощью МРТ можно выявитьотёк спинного мозга, диапедезные кровоизлияния (без повреждения сосудов), последствия разрыва и растяжения связочно-мышечного аппарата. Однако у МРТ есть ряд недостатков:
- наличие абсолютных противопоказаний к исследованию: кардиостимулятор и металлические импланты в организме исследуемого, нарушения сердечного ритма по типу мерцательной аритмии, первая половина беременности;
- наличие артефактов (помех) даже от немагнитных металлов;
- продолжительность исследования более 15-20 минут;
- необходимость немагнитного аппарата искусственной вентиляции лёгких для пациентов в тяжёлом состоянии .
Симптоматика
У ребёнка, в сравнении с взрослым, формирование позвоночного столба не окончено, поэтому ткани и элементы в нем эластичнее. Как следствие, любой симптом патологии бывает слабо выраженным, из-за чего иногда сложно поставить диагноз.
После травмирования ребёнка следует непременно проконсультироваться с доктором при наличии любого из нижеперечисленных признаков:
- Болевого синдрома в районе повреждения. Как правило, сильные болезненные ощущения появляются в течение первых минут после травмирования, потом отмечается постепенное снижение болей, которые могут нарастать в процессе движения.
- Гематом либо синяков (главный признак повреждения позвоночника).
- Ограниченности в движениях, которая возникает, если повреждены поперечные отростки в позвонках. Кроме того, возможно появление болей с иррадиацией в нижние конечности при передвижении.
- Общего недомогания в виде головокружений, тошноты и вялости. Данные признаки являются свидетельством серьёзного перелома, в который вовлечены нервные ткани.
- Болевого синдрома в области живота. Такая симптоматика появляется при локализации пораженного позвонка в поясничной области позвоночного столба.
- Ограниченности при движении головой. Таким симптомом характеризуется травма позвоночника области шеи и грудного отдела.
- Чувства сдавливания в области спины. Данный признак свидетельствует о поражении спинномозговой ткани и нервных рецепторов.
Компрессионный перелом у детей
Согласно статистике, дети получают такого рода переломы реже, нежели взрослые (примерно в 2% случаях от общего числа травмирования). К сожалению, вовсе исключить риск травмирования позвонка невозможно, и все по причине анатомического строения. Как правило, стать заложником неприятной ситуации ребенок может в случае неудачного падения на спину, в случае чего локализация перелома приходится на грудной отдел.
Очень важно своевременно выявить у ребенка такую травму. Промедление, либо же неверно разработанное лечение позволяют говорить о развитии страшных последствий, в числе которых кифосколиоз позвоночника
Если ребенок получил травму на детской площадке (упал с качели или горки), был неосторожен при лазании по деревьям или упал при прогулке по крыше ближайшего гаража, родителям непременно стоит проконсультироваться у специалиста. Помните, что диагностировать у ребенка такую травму непросто!
Дополнительно
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
- Любую резаную, колотую рану надо показать доктору. Не стоит заливать рану зеленкой или йодом! Так вы добавите к порезу еще и химический ожог. Не надо прикладывать к открытой ране вату – ее волокна потом крайне сложно удалить из раны. Если место травмы сильно загрязнено – промойте чистой водой. Потом закройте рану чистой тканью (стерильным бинтом, носовым платком и пр.), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
- Если на месте травмы появился заметный отек. Это может говорить о том, что это не просто ушиб, но и перелом, вывих или разрыв связок.
- Если ребенок потерял сознание, даже кратковременно. Это может говорить о черепно-мозговой травме, которая может иметь серьезные последствия.
- Если у ребенка после травмы была рвота. Рвота, тошнота, бледность также указывают на возможность черепно-мозговой травмы.
- Если ребенок ударился головой. Последствия удара головой могут быть не заметны сразу, и при этом иметь очень серьезные последствия.
- Если ребенок ударился животом. При ударе животом возможно повреждение внутренних органов и внутреннее кровотечение.
- Если ребенок упал с высоты (со стула, стола и пр.), упал с велосипеда и т.п. Бывает, что внешне никак не проявляется, а повреждены внутренние органы.
- Если ребенок беспокоится, ведет себя необычно.
Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам
Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет. Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
Виды переломов позвоночника
Вид перелома зависит от того, какой отдел позвоночника пострадал и насколько сильно, сколько позвонков деформировано, затронут ли спинной мозг, а также какие последствия влечет за собой травма.
Перелом шейного отдела
При ударе в шею, неудачном нырянии, аварии или падении на голову может произойти перелом шейного отдела позвоночника. В таком случае человек ощущает сильную боль, отдающую в голову и шею, руки, головокружение, тошноту. Его рвет, дышать тяжело. Может наблюдаться недержание мочи. Попытка встать успехом не отличается — он теряет равновесие и даже сознание. Взять что-то в руки сложно, поскольку утрачивается чувствительность.
Переломы в данной области крайне опасны. Сильные повреждения второго шейного позвонка затрагивают спинной мозг и, как правило, несовместимы с жизнью.
Перелом грудного отдела
Менее явная симптоматика у перелома грудного отдела, являющегося следствием падения даже с небольшой высоты. Многие переносят его «на ногах», что чревато. Распознать проблему можно по иррадиирущим болям в область сердца, между лопатками, а также по онемению рук и удушью.
Перелом поясничного отдела
При переломе поясничного отдела могут отказать ноги, болеть поясница и отдавать в живот. В крайних случаях у человека затруднена дефекация и мочеиспускание.
Перелом крестцового отдела
О переломе крестца свидетельствует боль при ходьбе, отдающая в пах, отечность, припухлость и локальные кровоизлияния. Трамвае осложняется повреждениями прямой кишки и параличом.
Перелом копчикового отдела
Аналогичные симптомы свидетельствуют о травме копчика. К ним добавляется невозможность сидеть, опорожняться и стоять устойчиво. Перенесшие его женщины часто рожают детей посредством кесарева сечения.
- В зависимости от того, повреждены отделы только спереди, только сзади, или одновременно, переломы бывают стабильные (только одна сторона) и нестабильные (сзади и спереди). Второй тип грозит смещением позвоночника.
- Если деформирован один позвонок, говорят об изолированном переломе, а если несколько в одном отделе или по одному в разных — о множественном.
- Неосложненной считается травма, не задевшая спинной мозг. Двигательная активность тела сохраняется, боль выражена неярко. Риск развития осложнений невелик, но только в случае своевременной госпитализации. Если же спинной мозг задет, восстановление займет больше времени, а человек будет ограничен в своих движениях.
В зависимости от характера травмы, перелом может быть компрессионным, оскольчатым и смешанным.
Компрессионный перелом
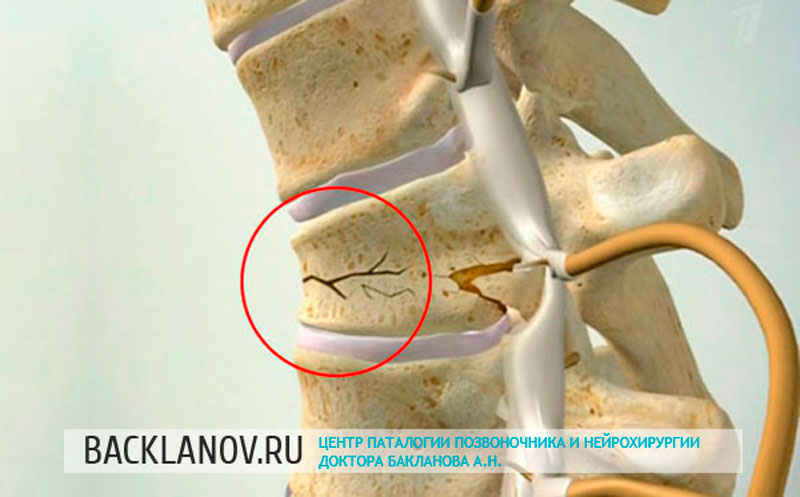
Компрессия — это давление. Компрессионный перелом возникает вследствие избыточного вертикального давления на тело позвонков и находящиеся между ними диски. Это приводит к их сплющиванию. Часто страдает спинной мозг. Усугубляет ситуацию проникающий характер травмы, то есть когда тело позвонков смещено, имеет место клиновидная деформация и кифоз. В большинстве случаев, при качественной реабилитации прогноз благоприятный.
Оскольчатый перелом
Оскольчатый перелом куда коварнее. Он сопровождается сколами кости и их смещениями, деформацией мягких тканей, повреждением нервных окончаний. Осколки нужно извлечь, иначе человек может перестать ходить.
Компрессионно-оскольчатый перелом
При смешанном типе наблюдается все вышеперечисленное сразу. Им обычно заканчивается неудачное вертикальное воздействие (приземление на нижние конечности или ягодицы с высоты) или падение тяжести на согнутого человека. Ситуация достаточно тяжелая. Пациент испытывает боль, не может двигаться.
Компрессионный перелом позвоночника: причины, механизм развития, основные симптомы и признаки
Причины компрессионных переломов позвоночника
Компрессионный перелом позвоночника представляет собой повреждение тел одного или нескольких позвонков вследствие сильной компрессии (вертикального сдавления).
Причиной компрессионного перелома позвоночника у молодых людей чаще всего становятся сильные механические воздействия (дорожно-транспортная катастрофа, падение со значительной высоты и т.п.).
В зрелом и пожилом возрасте компрессионные переломы позвоночника нередко возникают даже при незначительной нагрузке, такой, к примеру, как падение с высоты собственного роста или резкий наклон.
В таких случаях причиной характерного повреждения, по сути, являются патологические состояния костной ткани позвоночного столба, обусловливающие его повышенную хрупкость, такие как:
·возрастной (климактерический или старческий) остеопороз;
·врожденные нарушения строения позвоночника;
·онкологические заболевания.
Факторы, повышающие риск развития компрессионного перелома позвоночника
Основным фактором, повышающим риск компрессионного перелома позвоночника, является возраст старше 50 лет и женский пол. Статистически установлено, что каждая третья женщина в возрасте старше 77 лет переносит компрессионный перелом позвоночника.
Кроме того, к факторам, ослабляющим костную основу позвонков, следует отнести:
·гормональные нарушения (патологический климакс, повышенная функция щитовидной железы);
·генетическую предрасположенность к остеопорозу (компрессионные переломы позвоночника или шейки бедра в пожилом возрасте у ближайших родственников);
·длительный прием некоторых лекарственных средств (транквилизаторы, антидеперессанты, противосудорожные и антипсихотические препараты);
·перенесенные серьезные травмы позвоночника;
·слабость мышц спины;
·курение (ускоряет развитие возрастного остеопороза);
·патология позвоночного столба (сколиоз, кифоз, остеохондроз, артриты мелких суставов позвонков и др.).
Любую патологию легче предотвратить, чем лечить. Если у вас имеется один или более предрасполагающих факторов, повышающих риск возникновения компрессионного перелома позвоночника, обращайтесь к нам на бесплатную консультацию.
Для того чтобы записаться на первичную консультацию специалиста бесплатно, звоните по телефону:
495 565-35-71,
или воспользуйтесь формой:
Call
Send SMS
Call from mobile
Add to Skype
You’ll need Skype CreditFree via Skype
Симптомы компрессионного перелома позвоночника
При компрессионном переломе расположенное внутри позвонка губчатое вещество разрушается и тело позвонка принимает характерную клиновидную форму, поэтому такие повреждения называют еще клиновидной деформацией.
Опасность компрессионного перелома позвоночника, прежде всего, состоит в том, что при значительной деформации верхний здоровый позвонок соскальзывает с поврежденного, создавая реальную угрозу повреждения спинного мозга.
Иногда компрессионные переломы позвоночника возникают в бытовых ситуациях (падение со стула), поэтому следует немедленно обратиться за медицинской помощью, в тех случаях, когда имеются следующие симптомы:
·острая боль в спине, возникшая сразу же после травмы;
·усиление боли при надавливании на макушку головы, а также при кашле, чихании, натуживании, смехе, движениях позвоночника.
В тех случаях, когда ущемляются корешки спинномозговых нервов, появляются симптомы радикулита (при поражении поясничных позвонков боль иррадиирует вдоль нижней конечности, а при повреждении грудного отдела позвоночника принимает опоясывающий характер).
Такие признаки как похолодание и ослабление конечностей свидетельствуют о поражении спинного мозга (сотрясение, ушиб, ущемление, разрыв), при этом степень выраженности симптомов соответствует значительности повреждения (от незначительной слабости при сотрясении до полного паралича при разрыве спинного мозга).
Без должного лечения даже относительно легкие случаи компрессионных переломов позвонков приводят к посттравматическому искривлению позвоночного столба с образованием горба, хроническому болевому синдрому и постепенной утрате способности передвигаться самостоятельно.
Для того чтобы записаться на первичную консультацию специалиста звоните по телефону:
495 565-35-71,
или воспользуйтесь формой:
Call
Send SMS
Call from mobile
Add to Skype
You’ll need Skype CreditFree via Skype
Терапевтические мероприятия
Консервативная терапия подразумевает лечение компрессионного перелома позвоночника у детей антибиотиками, временное фиксирование позвоночного столба посредством специального корсета, выполнение сложно гимнастики, физиотерапевтических процедур и специфического массажа. Грамотное лечение с соблюдением советов относительно двигательной активности обычно способствует полному восстановлению структуры костей.
Восстановление при компрессионном переломе у ребёнка заключается в принятии всех требуемых мер по формированию сильных мышц, возобновлению сил и циркуляции крови в позвонках.
Терапия легкой стадии проходит в несколько этапов:
- Лечение компрессионного перелома позвоночника у детей в условиях стационара на протяжении месяца, с укладкой на щит. Подразумевает опущение ноги и функциональную тягу.
- Амбулаторная терапия на протяжении следующего месяца, которая в свой черед делится на некоторые периоды, что обусловлено толерантностью к физическому напряжению и объемом дозированного занятия лечебной физкультурой.
- Реабилитация, продолжающаяся с окончания 2-месячной терапии на протяжении 10 месяцев. В этот период следует во время сна пользоваться жёсткой поверхностью, каждый день заниматься гимнастическими упражнениями, проходить курс массажей, индуктотермию, магнитотерапию. Ребёнок находится под наблюдением ортопеда на протяжении 2 лет после повреждения.
Основной целью первого этапа терапии является устранение болей, неподвижность и снятие нагрузки с позвоночного столба. Это достигается растяжением позвоночника.
В этот период ребёнок располагается на твёрдой поверхности с головой, поднятой на 30 см, потом проводится закрепление груза с помощью тканевых ремней и фиксация подмышек.
Помощь медикаментозной терапии заключается в снятии болей и устранении негативного эмоционального фона. Кроме того, лекарства помогают восстановить кровообращение в пораженном участке. Спать пациенту нужно на жёсткой кровати, а физическую активность исключить.
Продолжается первый этап терапии при компрессионном переломе у ребёнка приблизительно 30 дней, хотя иногда он длится и дольше. В течение этого времени требуется строгое соблюдение постельного режима, а решение о возможности сесть или постоять может принять лишь доктор.
На втором периоде терапевтические действия обусловлены тяжестью перелома. Если диагностировано сложное повреждение поясничного либо грудного отдела, при котором отмечается деформация трех и более позвонков, требуется ношение специального корсета. При более серьёзной ситуации может быть назначена операция.
Для полного возобновления функций позвоночника требуется продолжительное восстановление, в том числе проведение физиотерапии, массажа и лечебной гимнастики.
Гимнастика поможет в укреплении позвонков. В соответствии с состоянием пациента назначаются физиотерапевтические процедуры либо массаж для возобновления циркуляции крови и тонуса в мышцах. Реабилитация может длиться больше 2 месяцев, затем ребёнка неоднократно осматривает травматолог на протяжении 2 лет после полученного перелома.
В случае необходимости проведения операции прибегают к использованию кифопластики и вертебропластики. Благодаря данным методикам фиксируются позвонки при сложной травме. Открытое хирургическое вмешательство применяют лишь при тяжелом переломе позвонка.
Лечение
При переломе позвоночника I-й степени врач назначает больному ношение специального корсета в течение 3-4-х месяцев.
Операцию нейрохирург назначает при следующих показаниях:
- нестабильных переломах;
- оскольчатых переломах;
- если пациента надо быстрее вернуть в строй и исключить вариант его пребывания без движения в течение 3-4-х месяцев.
Суть операции заключается в стабилизации грудных и поясничных позвонков.
Альтернативой хирургического лечения позвоночника является строгий постельный режим на протяжение 4-х месяцев с повторным обследованием. Недостаток строгого постельного режима — отсутствие гарантии правильного сращения перелома.
Вопрос-ответ:
Выписка из стационара происходит уже на 3-5-й день, а время полного восстановления зависит от степени тяжести перелома.
Да, если не соблюдается постельный режим, может произойти рассасывание тела позвонка при вертикальных нагрузках, а затем — деформация спинномозгового канала и как следствие — проявление невротических расстройств. Эти проявления получили название — болезнь Кюммеля.
Медицинский дом Odrex располагает подходящей базой-инструментарием, все импланты вводятся в позвоночник под контролем современного рентген-аппарата и, безусловно, немаловажно, что сам процесс оперативного вмешательства проходит под внимательным руководством профессионального опытного нейрохирурга высшей категории.
Что такое перелом позвоночника?
Позвоночник состоит из собственно позвонков, соединяющихся суставами, а также из межпозвонковых дисков и связок. Позвонки — это остов позвоночника, межпозвонковые диски выполняют амортизационную функцию. Связки и межпозвонковые суставы скрепляют все составляющие в единое целое. В позвоночнике находится позвоночный канал, который образован дугами позвонков. В канале проходит спинной мозг. От спинного мозга отходят спинномозговые нервы.
Позвоночник — это ось всего тела, он выполняет ряд очень важных функций — таких, как:
- опорная функция (без позвоночника человек бы не смог стоять или даже сидеть);
- позвоночник защищает спинной мозг от повреждений;
- амортизация при ходьбе;
- двигательная функция (повороты и наклоны туловища, шеи и головы).
Под переломом позвоночника понимают перелом собственно тел позвонков или их отростков, при этом он может сопровождаться еще и повреждением связок или мышц.
Перелом позвоночника рассматривают как очень тяжелое состояние, которое приводит к обездвиживанию на время реабилитационного периода, а иногда даже к стойкой инвалидности или летальному исходу. Восстановление после такой травмы сложное и длительное.
Что можно и нужно делать при остеохондрозе, чтобы повысить качество жизни и успешно бороться с данной патологией?
Людям, страдающим этим заболеванием, весьма полезны и рекомендуются специалистами такие процедуры и занятия:
Посещение бани (сауны). Минимизация проявлений остеохондроза происходит благодаря глубокому прогреванию мышц и суставов и внешнему воздействию на них, запуску в организме позитивных физиологических процессов. Это приводит к уменьшению напряженности, отечности и болей в области позвоночника. Непрерывно пребывать в парилке можно до десяти минут, промежутки между сеансами должны длиться по 10-20 мин. Банный веник следует задействовать после того, как тело хорошо разогреется. Помните, что любые алкогольные напитки в бане чрезвычайно опасны. Лучше пить зеленый или травяной чай. В дни обострения остеохондроза посещение сауны или бани не рекомендуется. Лечебный массаж. Его следует производить после купирования болевого синдрома, когда манипуляции, прикосновения и движения не вызывают неприятных ощущений. Либо терапевтический массаж производится при усугублении проявлений остеохондроза, но тогда воздействие направляется не на патологическую зону, а на расположенную рядом здоровую, что уменьшает болевые ощущения
Первые сеансы лечебного массажа в период обострения заболевания проводят очень осторожно, не вызывая напряжения мышц пациента. Плавание, активные (но не силовые) игры, спортивная ходьба, бег (но не спуск) на лыжах
Эти занятия развивают равномерно и без перенапряжения практически все группы мускулов и улучшают состояние суставов и позвоночника. Однако практиковать их нужно, не допуская переохлаждения и при отсутствии сильных болей. Хатха-йога. Некоторые ее асаны направлены на укрепление мышц спины, снижение напряжения между позвонками, стимулирование кровоснабжения, повышение эластичности и подвижности связок и сухожилий. Такие положения тела могут блокировать развитие остеохондроза или его возврат, а также способны отчасти исправить осанку. Специальные упражнения, производимые по передовым методикам, направленные на развитие опорно-двигательного аппарата, профилактику или преодоление его патологий.
Такие упражнения ликвидируют или уменьшают последствия остеохондроза, сколиоза, гоноартрита, коксартроза, ишиаса, кифоза, эпиконделита. Также специальный комплекс упражнений позволяет произвести успешное лечение межпозвоночной грыжи без проведения операции. Вышеперечисленные процедуры и занятия можно практиковать только по назначению вашего лечащего врача после постановки точного диагноза.
Страдающим остеохондрозом необходимо правильно и полноценно питаться
Крайне важно получать необходимое количество протеина, для чего следует употреблять яйца, нежирное мясо птицы, телятину, ягнятину, рыбу, сыр и творог. Также нужно получать полноценные белки растительного происхождения, которых много в грибах, бобовых (особенно в сое), орехах, семенах, крупах, баклажанах
Необходимо достаточное поступление в организм таких витаминов и элементов: А, С, D и группы В, кальция, магния, фосфора, марганца. Стоит минимизировать употребление сладостей, солений, маринадов, копченостей, полуфабрикатов и выпечки. При остеохондрозе непременно следует каждый день употреблять не подвергнутые термической обработке овощи и фрукты, регулярно пить свежеприготовленные соки. Нужно часто есть салаты из капусты, моркови, свеклы, зелени и листовых овощей, заправленные высококачественным подсолнечным или оливковым маслом. Принимать пищу лучше четыре-пять раз в день небольшими порциями, не переедая. Следует выпивать не менее двух литров воды в сутки.
Профилактика
Лучшей профилактикой перелома позвоночника станет внимательное к себе отношение. Человек должен избегать травм спины, ударов по ней, опасных прыжков и аварий.
Занятие спортом и поддержание иммунитета позволят укрепить мышечный корсет, поддержать целостность костей и позвонков.
Кроме того, нужно проходить ежегодные осмотры. Это поможет своевременно выявить заболевания, влияющие на скелет. К таким относится остеопороз. Это заболевание, провоцирующее уменьшение массы костей, их хрупкость. Оно опасно отсутствием ярких симптомов (лишь иногда появляется боль в груди и пояснице), а диагностируется, когда уже сломана лучевая кость, шейка бедра или тела позвонков.
Чаще других остеопорозу подвержены:
- возрастные пациенты,;
- люди, страдающие от проблем с ЖКТ и эндокринной системой,
- люди, страдающие от остеомиелита (воспаления костного мозга),
- часто рожавшие и кормившие грудью женщины,;
- женщины, у которых менопауза началась рано (до 50 лет),;
- женщины, у которых поздно началась менструация.
Последние два пункта наука объясняет взаимосвязью состояния костной ткани и продукции эстрогенов.
Врач диагностирует остеопороз, основываясь на результатах:;
- Лабораторных исследований уровня фосфора, кальция, витамина Д и паратиреоидного гормона в крови, суточной потери фосфора и кальция с мочой, количества гормонов щитовидной железы, тестостерона, печеночных маркеров.
- Денситометрии. Это измерение минеральной плотности кости (МПК). Может быть однофотонным (не всегда информативно) и двухфотонным, а также ультразвуковым. Также врач может назначить КТ-денситометрию позвоночника.
- Рентгенологических исследований. Они результативны только при значительной потере массы костных тканей (более 30%). Да и функциональность их ограничена: такие исследования назначаются для выявления свежих переломов, костных мозолей и посттравматических деформаций, свидетельствующих о нарушении целостности костей.
Лечение остеопороза может быть медикаментозным или оперативным. Независимо от вида, его цель заключается в устранении причины (если это — заболевание) и предотвращении последствий.