Когда путают мальчик или девочка по узи. как просматривается мальчик. узи по определению пола
Содержание:
- Когда появляется желтое тело?
- Зачем изучают сердцебиение будущего ребенка?
- Диагностика предлежания плаценты
- Варианты развития мочеполовой системы у мальчиков
- Беременность мальчиком и девочкой отличия по УЗИ
- ЧСС плода по неделям
- Первый скрининг
- Ультразвуковое исследование на 31-32 неделе
- Диагностика гинекомастии
- ЦЕНЫ НА УСЛУГИ
- Как проходят роды
- Процедура УЗИ
- Профилактические мероприятия и прогнозы
- Как проходит процедура
- На каком УЗИ определяют пол ребенка?
- Когда лучше идти на УЗИ, чтобы увидеть пол ребенка?
Когда появляется желтое тело?
Образуется желтое тело после выхода яйцеклетки из доминантного фолликула сразу после овуляции. Специалисты условно делят процесс созревания железы на четыре отдельных этапа, отличающихся прежде всего структурой и размерами:
- Первый этап получил название «пролиферация». Наступает сразу после разрыва стенок фолликула и выхода яйцеклетки. Характеризуется активным делением клеток, образованием лютеина, характерным пожелтением и приобретением конкретных форм и границ.
- Второй этап или «васкуляризация», характеризуется увеличением размера желтого тела, появлением кровеносной сетки. Приходится васкуляризация на 14-18 день цикла.
- Третий этап называется «расцвет». Желтое тело увеличивается до максимальных размеров, очертания становятся более заметными. Размер составляет 26-27 мм.
- Четвертая стадия или «регресс» возникает только при отсутствии беременности. Желтое тело атрофируется и исчезает до следующего цикла.
Функции желтого тела:
- подготовка эндометрия к имплантации (прикреплению) эмбриона;
- увеличение толщины эндометрия.
Желтое тело развивается у женщин репродуктивного возраста. Появление и развитие железы напрямую связано с беременностью:
Если зачатие произошло и эмбрион прикрепился к стенке матки, желтое тело синтезирует прогестерон, постепенно увеличивая его количество, чем обеспечивает все условия для развития будущего ребенка. Желтое тело функционирует до момента полного созревания плаценты, когда последняя может производить эстроген и прогестерон самостоятельно, примерно на 16 неделе беременности (4 месяц).
Если зачатия не было, желтое тело уменьшается, атрофируется и замещается рубцовой тканью. Количество синтезированного гормона снижается, наступает закономерная менструация.
Размеры желтого тела
Типовые размеры желтого тела сразу после овуляции базируются в диапазоне от 12 до 20 мм. В период формирования лютеинового тела размер постепенно увеличивается и к 19-30 дням менструального цикла становится максимально большим — 23-29 мм.
Желтое тело на УЗИ
Желтое тело можно обнаружить во время диагностической процедуры, если УЗИ пришлось на период сразу после овуляции. Это подтверждает, что цикл овуляторный и сама овуляция прошла нормально.
Желтое тело можно увидеть на трансабдоминальном и трансвагинальном УЗИ органов малого таза. Для женщин, живущих половой жизнью, более точным вариантом будет трансвагинальное исследование.
На экране аппарата врач УЗИ увидит неоднородное округлое образование. Появляется желтое тело в правом или левом яичнике в зависимости от локализации созревания доминантного фолликула и овуляторной яйцеклетки. Сторона созревания не имеет принципиального значения для будущей беременности и здоровья женщины.
Иногда опытный узист видит желтое тело в яичнике в другие периоды менструального цикла, например, во время задержки, когда предполагаемые менархе не начались в привычный срок. Это может свидетельствовать как о беременности, так и о гормональном сбое. Наличие желтого тела во время менструации не является 100% подтверждением того, что женщина вынашивает ребенка. Для подтверждения или опровержения необходимо сдать анализ на определение уровня ХГЧ в крови.
Кроме того, из желтого тела иногда развивается киста — полостное образование с жидкостью внутри. Патология характеризуется частыми сбоями в ежемесячном цикле, тянущими болями внизу живота. Более подробно в ситуации должен разбираться опытный гинеколог.
Может ли желтое тело не появиться в конкретном менструального цикла? Да, может. Иногда овуляция не наступает, такие циклы называют ановуляторными. Не созревает доминантный фолликул, яйцеклетка не выходит в матку и овуляция не происходит. Соответственно не возникает и желтое тело.
Ановуляторные циклы в норме характерны для:
- девочек-подростков, у которых цикл только переживает моменты становления;
- сразу после родов;
- если женщина кормит грудью;
- во время менопаузы.
В других случаях регулярные ановуляторные циклы свидетельствуют о нарушениях в организме.
Выводы
Желтое тело — это железа, что образуется в яичниках после завершение овуляции. Желтое тело выполняет ряд важных функций, связанных с подготовкой полости матки к будущей беременности. Если зачатие не наступило, железа атрофируется и рубцуется. Формируется желтое тело ежемесячно.
Желтое тело, выявленное на УЗИ во время задержки, не может быть 100% подтверждением беременности и может свидетельствовать о различных гормональных проблемах.
Зачем изучают сердцебиение будущего ребенка?
Частота сердечных сокращений – основной показатель того, насколько будущий ребенок жизнеспособен.
Диагностика направлена на решение трех вопросов:
- Подтверждается факт развития беременности. Задержка менструации и положительный результат теста – первые признаки беременности. Но они не дают информации о состоянии эмбриона. Современная медицинская аппаратура позволяет определить сердцебиение к концу первого месяца беременности. На первом УЗИ данные удается получить не всегда, но это не означает, что есть проблемы. Уже через пару недель повторная диагностика выявляет стук сердца. Если же его нет, то выдвигается предположение о замирании беременности.
- Оценивается состояние будущего ребенка. Также, как и у всех людей, ЧЧС у плода изменяется при воздействиях из окружающего мира. Поэтому в период стресса, болезни или физической нагрузки женщины, в состоянии сна либо бодрствования будущего малыша этот показатель будет различным. Колебания такого рода временны и восстанавливаются самостоятельно. Но иногда учащение или замедление сердцебиения наблюдаются длительное время и свидетельствуют о различных патологиях, таких как нарушение кровоснабжения, фетоплацентарная недостаточность, маловодие, многоводие и некоторых других. В зависимости от срока беременности врач подбирает лечение, в особо тяжелых случаях и на последних неделях вынашивания может быть принято решение об экстренном родоразрешении.
- Отслеживается состояние ребенка при родах. Во время появления на свет малыш испытывает чрезмерную нагрузку, сопровождающуюся дефицитом кислорода. Как правило, его сердце и сосуды в состоянии справиться с этими факторами, но если произошло передавливание пуповины, отслоение плаценты либо другие осложнения, частоту сердцебиения начинают отслеживать между схватками. Это помогает проконтролировать состояние ребенка, вовремя отреагировать на острую нехватку кислорода.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза
Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно .
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» .
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре .
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным (через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель . Более достоверные результаты дает трансвагинальное УЗИ .
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Варианты развития мочеполовой системы у мальчиков
Яички у новорождённого ребёнка должны быть такие: длина 15 мм и ширина 10 мм. Контур органа зависит от среза. На УЗИ можно различить ровные и гладкие очертания яичка, его придаток имеет вид треугольника. На поперечном срезе можно рассмотреть незначительное выбухание, которое соответствует средостению органа. Форма на продольном будет овальная, а на поперечном – близкая к округлой. Яички у детей младшего возраста на эхограммах однородные, ниже средней эхогенности. На некоторых продольных срезах в центре визуализируется тонкий гиперэхогенный тяж треугольной формы, у внешнего края органа – средостения яичка.
Головка придатка расположена в области верхнего полюса и имеет вид треугольника. Структура органа гомогенная, похожа на паренхиму самого яичка или немножко превышает её. Тело придатка чаще не визуализируется или гипоэхогенное и расположено по заднелатеральной поверхности яичка. Между слоями влагалищной оболочки расположенный тонкий анэхогенный ряд.
В возрасте до 5 лет верхне-нижний размер предстательной железы опережает переднезадний с ровным контуром. На поперечном срезе форма её округлая, а на сагиттальном напоминает пирамиду. У детей до 15 лет эхоструктура предстательной железы однородная и средней эхогенности.
На картинке УЗИ снимок плода мальчика
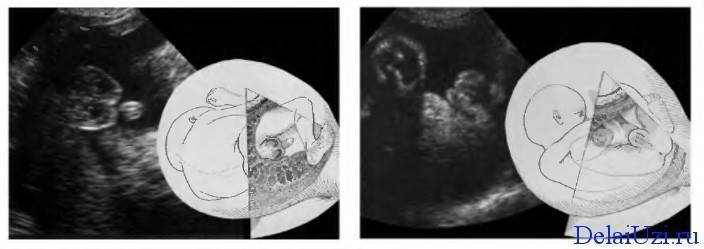
развитие половых органов по мужскому (1) и женскому (2) типу
Беременность мальчиком и девочкой отличия по УЗИ
Фото УЗИ — вид сбоку.
Фото УЗИ — вид снизу.
Видео: Взгляд на беременность изнутри. Мальчик или девочка.
9 недель после оплодотворения, 11 акушерских недель (после первого дня последних месячных)
девочка
1. Анус 2. Губно-мошоночные бугорки 3. Ноги 4. Половой бугорок 7. Углубление уретры 8. Половые складочки
На 12 неделе заметных различий между половыми органами мальчика и девочки нет. Половой бугорок и половые складки окружены снаружи губно-мошоночными бугорками. Мальчик слева и девочка справа. Согласитесь, картинки не сильно отличаются?
Мальчик — 13 акушерских недель
Развитие мужских внешних гениталий зависит от дигидротестерона, который вырабатывается яичками. Поскольку половой бугорок удлиняется и растет, формируясь в пенис, мочеполовые складочки, которые находятся с обеих сторон мочеполовой мембраны, начинают срастаться, формируя мочеиспускательный канал. Губно-мошоночные бугорки усиленно растут и превращаются в мошонку, срастаясь по средней линии.
У мальчиков половой бугорок формирует пенис (4). Тело пениса формируется из половых складочек, на данном этапе развития формирование пениса еще не закончено (7). Мошонка (6) формируется из губно-мошоночных бугорков (2). Линия сращения мошонки (5) формируется за счет соединения губно-мошоночных бугорков. На этой стадии развития яички расположены в животе. Они не опускаются в мошонку (6) до седьмого-восьмого месяца беременности. Итак, райняя плоть сформирована на двенадцатой неделе развития эмбриона.
Изменения в развитии половых органов девочек
13-недельный эмбрион17-недельный эмбрион20-недельный эмбрион 1. Анус 2. Ягодицы 3. Клитор 4. Большие половые губы 7. Малые половые губы 6. Ноги
Половые органы девочек формируются из тех же складочек и бугорков, что и половые органы мальчиков. Губно-мошоночными бугорки и половые складочки не срастаются и образуют малые (7) и большие (4) половые губы. Из полового бугорка формируется клитор (3). Половой клубень сформирует клитор (3). Яичники не идентифицируются до 10 недели.
Горячие вопросы
Могут ли определить пол ребенка на первом скрининговом УЗИ в 12 недель На сроке 12 недель врач УЗИ может сделать предположение относительно пола, порой оно чуть более точное чем 50/50
Правильная визуализация любой части плода зависит от многих факторов, таких как положение плода, количество амниотической жидкости и толщина брюшной стены. Такие удачные картинки как на фото слева получаются крайне редко. У кого больше?
На УЗИ, если ребенок хорошо повернулся, пол может быть определен на сроке 12 недель после зачатия (14 акушерских).
Определение происходит за счет анализа угла между половым бугорком и спинкой малыша.
12-недельный эмбрион – (размер эмбриона 75 мм) – 14 акушерских недель беременности
Ожидание рождения ребенка — это один из самых волнительных этапов в жизни любого родителя. И зачастую, будущим маме и папе не терпится узнать о том, кто же у них будет — мальчик или девочка. Однако, для врачей это далеко не главный показатель, для них самое главное — здоров ли ребенок, а некоторые патологии тесно связаны с полом ребенка.
Для определения пола и здоровья ребенка еще до его рождения, применяют такой метод, как ультразвуковое исследование (УЗИ). Он обладает рядом преимуществ, благодаря которым уже долгое время применяется для обследования беременных.
ЧСС плода по неделям
Зарождение новой жизни – великое таинство. Сегодня в распоряжении медиков есть аппараты, позволяющие «заглянуть» во внутриутробный мир, и все же мы пока не знаем всех тонкостей развития будущего человека, а о состоянии малыша можем судить, в основном, только по частоте сердечных сокращений (ЧСС). Будущие мамы с тревогой и трепетом прислушиваются к себе, с замиранием сердца ожидают результатов УЗИ или КТГ – все ли хорошо с крохой? Протоколы исследований, как правило, содержат разные значения: сердце ребенка постоянно развивается, поэтому нормы ЧСС плода по неделям могут существенно различаться.
ЧСС плода в первом триместре
Сердце эмбриона формируется на 4-5 неделе беременности. А уже на 6 неделе сердцебиение плода можно «услышать» с помощью трансвагинального датчика УЗИ. В этот период само сердце и нервная система малыша еще незрелы, поэтому в первом триместре существуют нормы сердцебиения плода по неделям. позволяющие врачу отслеживать развитие и состояние ребенка. Значения ЧСС плода по неделям приведены в следующей таблице:
Срок беременности, нед.
Частота сердечных сокращений, уд./мин.
5 (начало сердечной деятельности)
Обратите внимание, что с 5 по 8 неделю включительно приведены нормы ЧСС у детей в начале и в конце недели (нарастание сердечного ритма), а с 9 недели беременности – средние показатели ЧСС и их допустимые отклонения. Например, сердцебиение плода в 7 недель составит 126 ударов в минуту в начале недели и 149 ударов в минуту – в конце
А в 13 недель сердцебиение плода, в среднем, должно составлять 159 ударов в минуту, нормальными будут считаться показатели от 147 до 171 удара в минуту.
ЧСС плода во втором и третьем триместре
Считается, что с 12-14 недели беременности и до родов сердце ребенка в норме должно совершать 140-160 ударов в минуту. Это значит, что сердцебиение плода в 17 недель, в 22 недели, на 30 и даже на 40 неделе должно оставаться примерно одинаковым. Отклонения в ту или иную сторону свидетельствуют о неблагополучии малыша. При учащенном (тахикардия) или уреженном (брадикардия) сердцебиении врач, в первую очередь, заподозрит внутриутробную гипоксию плода. Тахикардия свидетельствует о легком кислородном голодании малыша, которое появляется в результате долгого пребывания мамы в душной комнате или без движения. Брадикардия говорит о тяжелой гипоксии, наступившей в результате фетоплацентарной недостаточности. В этом случае необходимо серьезное лечение, а иногда и экстренное родоразрешение с помощью кесарева сечения (если длительная терапия не дает результата и состояние плода стабильно ухудшается).
В 32 недели беременности и позже ЧСС плода можно определить с помощью кардиотокографии (КТГ). Наряду с сердечной деятельностью ребенка КТГ регистрирует сокращения матки и двигательную активность малыша
На поздних сроках беременности этот метод исследования позволяет следить за состоянием ребенка, что особенно важно для беременных, страдающих фетоплацентарной недостаточностью
Существуют и другие причины нарушения сердечного ритма плода: заболевания беременной, ее эмоциональное или нервное перевозбуждение, физическая активность (например, гимнастика или ходьба). Кроме того, ЧСС ребенка зависит от его двигательной активности: в периоды бодрствования и шевелений сердцебиение учащается, а во время сна маленькое сердечко бьется реже. Эти факторы должны учитываться при исследовании сердечной деятельности плода.
КТР плода – копчико-теменной размер ребеночка в утробе. Когда положено измерять этот показатель для его большей информативности? О чем говорят результаты этого измерения? Можно ли с помощью КТР определить полный рост малыша? – Читайте ответы в нашей статье.
Двенадцать недель беременности – надеемся, что вы приняли решение сохранить ребеночка, и значит, вам будет интересно узнать о том, как стучит его сердечко, как выглядят его будущие ручки и ножки, каковы его размеры. Все это можно увидеть на УЗИ, а прочитать об этом можно здесь.
Метод кардиотокографии (КТГ) позволяет получить достоверную и объемную информацию о работе сердца плода в материнской утробе. Но мамочка хочет также знать – не вредно ли для ребенка прохождение этого исследования, о чем говорят его данные и как расшифровываются результаты.
БПР плода – еще один важный показатель, рассказывающий о размере малыша в утробе. Чем важен этот показатель, что он расскажет акушеру-гинекологу о ребеночке, как измеряют бипариетальный размер и каковы его нормы на разных сроках беременности расскажет наша статья.
Первый скрининг
Первое скрининговое обследование при беременности включает комплекс лабораторных и ультразвуковых исследований. Их задача заключается в выявлении патологий плода и детского места. И именно двенадцатая неделя в этом плане может быть очень информативной. Комплексное обследование не является обязательным, но рекомендуется для проведения всем.
У беременной могут быть особые показания для прохождения скринингового исследования:
- возраст женщины после 35 лет, особенно если беременность первая;
- в анамнезе зафиксированы случаи выкидышей и замирания беременности;
- работа на вредном производстве;
- пребывание в регионе с высоким уровнем радиации;
- перенесенные инфекционные заболевания в Ⅰ триместре;
- плохая наследственность по линии отца или матери;
- будущие родители являются близкими кровными родственниками;
- в семье уже есть дети с врожденными патологиями;
- в Ⅰ триместре беременности женщина принимала препараты, которые обладают эмбриотоксическим действием;
- беременная имеет алкогольную, никотиновую или наркотическую зависимость;
- серьезная угроза самопроизвольного прерывания беременности.
Скрининговое обследование может выполняться без серьезных показаний, просто по желанию будущих родителей, которые сильно обеспокоены тем, все ли в порядке с их малышом.
Таблица размеров плода по неделям
Анализ крови
Биохимический анализ крови для первого скрининга — это двойной тест, поскольку он позволяет определить 2 ключевых параметра:
- РАРР-А — это плазменный белок, который вырабатывается наружным слоем эмбриона с момента внедрения его в стенки матки. Если РАРР количественно отклоняется от нормы, то это может быть признаком синдрома Дауна, замершей беременности или угрозы самопроизвольного прерывания беременности.
- Свободный β-ХГЧ — это второй важный параметр, который используется в ранней диагностике врожденных патологий плода. Если ХГЧ перестал расти, то чаще всего виной тому становится замершая или развивающаяся за пределами матки беременность. Когда гормон снижен более чем на 50% от нормы, то имеется серьезная угроза выкидыша.
Первый скрининг объединяет УЗИ и биохимию крови. Такое обследование может позволить себе любая беременная и при этом получить достоверную информацию о внутриутробном развитии малыша в кратчайшие сроки.
УЗИ
По результатам УЗИ на 12 неделе беременности определяют:
- копчико-теменной размер (длина малыша от головки до копчика);
- толщина воротникового пространства;
- бипариетальный размер головки;
- окружность живота и головки;
- структуру головного мозга и его симметричность;
- размеры костных структур;
- скорость тока крови;
- размеры сердца и его функциональность;
- частоту сердечных сокращений;
- объём и однородность амниотической жидкости;
- структуру, расположение, размеры детского места;
- количество сосудов в пуповине;
- состояние шейки матки и наличие маточного тонуса.
Каждый из показателей сравнивается с нормой для данного срока беременности, который прописан в специальной таблице. Отсутствие носовой кости или ее недоразвитость в 12 недель может указывать на синдром Дауна и другие пороки развития. Но уменьшение этой кости не является абсолютным приговором во всех случаях. Довольно часто это просто говорит о том, что ребенок будет обладателем маленького носика.
Ультразвуковое исследование на 31-32 неделе
Это время проведения третьего скрининга беременных. Ребенку становится еще теснее в животе матери, в связи с чем на экране УЗИ врач может видеть только часть его тела. В это время малыш должен перевернуться головкой вниз и занять положение, удобное для предстоящих родов. Это происходит за счет относительно большого размера головы малыша в сравнении с остальным телом.
Скрининг проводится для оценки течения беременности и выбора тактики ведения родов. Гинеколог может порекомендовать кесарево сечение, если во время скрининга выявлены такие состояния:
- неправильное положение ребенка;
- преждевременное старение плаценты;
- нарушение плацентарного кровотока;
- многоводие или маловодие;
- обвитие пуповиной;
- слишком большой вес малыша.
При возникновении любых подозрений, пациентку направляют на прохождение генетического анализа.
В последние 8 недель беременности УЗИ назначают только для определения положения ребенка, его готовности к родам и оценки веса. От этого зависит тактика ведения родов.
Проведение ультразвуковой диагностики и расшифровку результатов следует доверять только опытным квалифицированным врачам. Именно такие специалисты ведут прием в клинике «Диана».
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Диагностика гинекомастии
Как правило, постановка диагноза при этом заболевании не вызывает затруднений. Для выявления формы болезни пациенту назначается УЗИ молочных желез. Во время него можно выяснить тип мастопатии, а также отделить истинные формы заболевания от ложных, вызванных отложением жира в груди.
Проводится УЗИ надпочечников, щитовидной железы, органов мошонки для выявления опухолей и других заболеваний, которые могли вызвать гормональный дисбаланс.
Пациенту назначаются анализы на гормоны – половые и вырабатываемые другими органами – надпочечниками, щитовидкой, гипофизом.
Показаны общий анализ мочи и исследования крови – общий и биохимический. Такая диагностика определяет основные показатели работы печени, почек и других внутренних органов.
При подозрении на раковые опухоли назначается анализ на онкомаркеры. Такие лабораторные исследования диагностируют злокачественные новообразования в груди и других органах.
ЦЕНЫ НА УСЛУГИ
| Ультразвуковое исследование | Цена, руб. |
|---|---|
| УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) | 1 200 |
| УЗИ почек (включая забрюшинное пространство и надпочечники) | 600 |
| УЗИ надпочечников | 450 |
| УЗИ желудка | 900 |
| УЗИ сердца | 1 600 |
| УЗИ органов малого таза гинекологическое (абдоминальным и влагалищным датчиком) | 1 350 |
| Фолликулометрия | 600 |
| УЗИ урологическое (почки, мочевой пузырь) | 900 |
| Исследование функции желчного пузыря (УЗИ органов брюшной полости + 3 исследования желчного пузыря) | 1 700 |
| УЗИ предстательной железы (трансректально) | 1 300 |
| УЗИ щитовидной железы | 900 |
| УЗИ молочной железы | 900 |
| УЗДГ непарных ветвей аорты (чревного ствола, ВБА, аорты) | 1 700 |
| УЗДГ почечных артерий | 1 400 |
| УЗДС (сканирование) брюшной аорты и подвздошных артерий | 1 100 |
| УЗДГ артерий нижних конечностей | 1 500 |
| УЗДГ глубокие и поверхностные вены нижних конечностей | 1 600 |
| УЗДГ артерий верхних конечностей | 1 500 |
| УЗДГ вен верхних конечностей | 1 600 |
| УЗДС (сканирование) нижней полой вены | 950 |
| Предоперационная разметка вен (УЗ-топография) | 500 |
| УЗДГ сосудов шеи (брахеоцефальная зона) | 1 400 |
| УЗДГ артерий головы (транскраниально) | 1 400 |
| УЗИ сустава (1 сустав) | 800 |
| УЗИ парных суставов одной локализации | 1 450 |
| УЗИ кисти (одна конечность) | 1 150 |
| УЗИ стопы (одна конечность) | 1 150 |
| УЗИ тазобедренных суставов (дети) | 900 |
| УЗИ мягких тканей (одна область) | 600 |
| УЗИ головного мозга (нейросонография) | 900 |
| УЗИ вилочковой железы | 550 |
| УЗИ мошонки | 800 |
| УЗДГ сосудов шеи (брахеоцефальная зона) и артерий головы (транскраниально) у детей (до 14 лет) | 1 600 |
| УЗИ лимфатических узлов (одна анатомическая область) | 500 |
| УЗИ слюнных желез | 500 |
| УЗИ гинекологическое (для девочек до 12 лет) | 600 |
| УЗИ мошонки (мальчики до 12 лет) | 500 |
| Комплексы УЗИ: | |
| ЧЕК — АП УЗИ ДЛЯ ДЕТЕЙ 1-го ГОДА ЖИЗНИ (скидка на комплекс 15%) | 4 420 |
| ЧЕК — АП УЗИ БАЗОВЫЙ ДЛЯ ДЕТЕЙ ОТ ГОДА И СТАРШЕ (скидка на комплекс 15%) | 2 900 |
| ЧЕК — АП УЗИ РАСШИРЕННЫЙ ДЛЯ МАЛЬЧИКОВ ОТ ГОДА И СТАРШЕ (скидка на комплекс 15%) | 4 100 |
| ЧЕК — АП УЗИ РАСШИРЕННЫЙ ДЛЯ ДЕВОЧЕК ОТ ГОДА И СТАРШЕ (скидка на комплекс 15%) | 4 165 |
Как проходят роды
Роды, как и беременность двойней, проходят тяжелее, чем у остальных, и на это есть целый ряд причин.
- Во-первых, положение двух или более плодов часто непредсказуемо, поэтому естественные роды удаются не всегда, хотя такие случаи встречаются. Но даже при видимом отсутствии тревожных фактов при беременности, в конечном итоге все же приходится делать кесарево сечение. Однако сегодня это не так страшно, и бояться этого не стоит.
- К возможным осложнения при родах также относят спутывание пуповин, что нередко доставляет врачам дополнительные хлопоты. Все это служит причиной к госпитализации мам, вынашивающих двойню, заранее, чаще всего, за 3-4 недели для родов, чтобы тщательно изучить организм матери, и приготовиться ко всем возможным развитиям ситуации.
Однако общего положительного впечатления от родов двойни не способно затмить ни одна из проблем, через которые приходится проходить молодым мамам. Это мы еще не рассматривали подробно общий дискомфорт, утомляемость и прочее от вынашивания сразу нескольких малышей. Но отзывы о беременности двойней исключительно положительные.
Процедура УЗИ
При трансвагинальом и абдоминальном методах процедура ультразвукового обследования проводится различными способами.
Трансвагинальный осмотр УЗИ проходит следующим образом:
- Женщина должна обнажить нижнюю часть тела для удобства введения датчика.
- На трансвагинальный датчик надевают презерватив и смазывают его гелем.
- Проводят УЗ-датчиком по репродуктивному органу женщины.
- Датчик с помощью ультразвуковой волны передает данные на монитор.
- Полученная информация анализируются врачом.
Такой способ позволяет вплотную приблизиться к младенцу и профессионально определить параметры и особенности плода. При этом возможность верно установить пол ребенка повышается.
Абдоминальный способ предполагает следующие этапы проведения:
- Женщина обнажает животно-поясной отдел.
- Датчик обрабатывают гелем и водят им по животу беременной.
- На мониторе отображается картинка исследования, где можно увидеть очертания будущего ребенка.
- Специалист снимает показатели состояния плода и вносит их в протокол УЗИ.
- Результат проверяет врач-диагност и сообщает будущим родителям. Также врач выдает им снимки малыша.
Профилактические мероприятия и прогнозы
При диагностировании фертильного типа инфантильности матки возможность зачатия исключается. В таком случае наступление беременности возможно только при применении вспомогательных репродуктивных технологий (ВРТ). В случае сохранности генеративной функции половых желез прибегают к экстракорпоральному оплодотворению (ЭКО) с использованием готовых к осеменению ооцитов.
Течение беременности у пациенток с выраженной гипоплазией эндометрия сопряжено с высокой вероятностью самопроизвольного аборта и осложненного родоразрешения.
У женщин с синдромом невынашивания беременности интрацитоплазматическая инъекция сперматозоида (ИКСИ) осуществляется в рамках суррогатного материнства. При незначительных изменениях в структуре детородного органа и нормальной секреции стероидных гормонов яичниками шансы на зачатие и успешное вынашивание плода увеличиваются на 45-50%.
Как проходит процедура
Это абсолютно безопасная манипуляция, которой не нужно бояться. При первом УЗИ обследование будет производиться трансвагинально (наиболее информативный способ, позволяющий отличить патологии). Доктор попросит снять нижнее белье и лечь на специальную кушетку, раздвинув колени. На небольшой датчик диаметром около 2 сантиметров наденут одноразовый презерватив (возможно, потребуется принести его самой) и введут во влагалище. Никаких неприятных ощущений при этом не возникает. Пол малыша еще нельзя будет узнать, зато доктор сможет оценить его жизнеспособность и состояние органов женщины. После самого первого обследования будущей маме дадут официальный документ, в котором будут отражены результаты ультразвукового обследования.
Второе и третье УЗИ при беременности чаще всего делают через стенку живота, используя абдоминальный датчик. Им водят по животу, предварительно смазанному специальным безопасным средством и изучают проецируемое на экран изображение. При проведении двух последних плановых обследований иногда можно обнаружить какие-то патологии, как у мамы, так и малыша, которые следует корректировать и начинать лечение как можно раньше.
Во время второго УЗИ также с помощью аппарата проводится доплерографическое исследование плода, которая позволяет оценить состояние сосудов матки будущей матери, сосуды в плаценте и пуповине. Обычно именно во время 2 исследования сообщается пол крохи – мальчик или девочка.
На каком УЗИ определяют пол ребенка?
В течение 9 месяцев будущим мамам проводят УЗИ 3 раза. Если есть веские показания, гинеколог направит на дополнительное обследование. Исследование проводится для оценки состояния ребенка, а также для выявления возможных патологий развития. При помощи этого метода можно узнать кто появится: мальчик или девочка.
Первая процедура проводится на сроке 12 недель. Она позволяет определить пороки развития. Узнать пол плода на этом сроке еще невозможно. Развитие малыша в этот период уже практически завершилось и половые органы уже можно рассмотреть. Однако не каждый аппарат предоставит возможность врачу определить пол.
Второе УЗИ проводят на 20-22 неделе. Половые органы сформированы, увидеть их уже будет просто. Во время 2 скрининга будут определены размеры плода, частоту сердцебиения, исключают патологии. Ультразвуковая диагностика определит, каким образом расположен плод в матке. Если он отвернут от наружной стенки, определить пол будет сложно.
Узнать пол ребенка на УЗИ можно узнать на сроке с 32 до 36 недели. Во время последнего скрининга исключаются патологии плода, также специалист определяет пол малыша, если сделать это раньше не получилось. На последнем УЗИ специалист получает важные данные перед родами: вес, рост, положение ребенка.
Когда лучше идти на УЗИ, чтобы увидеть пол ребенка?
Во время постановки на учет у врача в женской консультации беременную даму направляют на первое УЗИ, обычно оно проводится в 12 недель. Этот срок важен по той причине, что именно в этот период уже можно выявить у плода наличие различных патологий. Заодно можно попробовать и определить пол малыша, если он не отвернется или не закроется ручками и ножками.
Но нужно учитывать, что процент погрешностей очень высок, поэтому пол ребенка в результате можно отличаться от предсказанного. Чтобы точно поставить пол мальчику или девочке УЗИ стоит проводить на четырнадцатой неделе беременности. В этот период погрешности становятся минимальными, так как рассматриваются не только внешние половые органы, но измеряется угол между спинкой малыша и его половым бугорком.
В зависимости от этого показателя специалист назовет пол будущего ребенка. Если же женщина все равно сомневается в показаниях приборов и хочет проверить еще раз, можно вновь посмотреть, как выглядит малыш на восемнадцатой неделе беременности. На этом сроке половые органы развиты уже до такой степени, что погрешности в определении быть уже не может.