Uziprosto.ru
Содержание:
- Нужно ли показывать ребенка с гипоспадией урологу в подростковом возрасте?
- Причины липомы
- О щели между полушариями
- Лечение дисциркуляторной энцефалопатии причины, клинические признаки, лечение
- Межполушарная щель: что это такое?
- Нейросонография — это что?
- Признаки диастаза мышц живота
- Подготовка и способ проведения нейросонографии
- Что такое субарахноидальное пространство
- Что же необходимо предпринять в данной ситуации и каково будет лечение?
- Что можно ожидать
- Аномалии развития плода: классификация
- Причины возможных патологий
- Факторы риска агенезии мозолистого тела
- Как поставить правильный диагноз при гипоспадии?
- Заключение
Нужно ли показывать ребенка с гипоспадией урологу в подростковом возрасте?
При росте полового члена в подростковом возрасте и появлении вторичных половых признаков нередко возникает вторая волна проблем связанных с перенесенными ранее операциями. Нередко усиливается деформация полового члена из-за ограничения роста созданной части уретры или сохранившихся эмбриональных рубцов на кавернозных телах. В уретре могут расти волосы, если сделана она была, хотя бы частично, из кожи мошонки, имеющей в своем составе волосяные фолликулы. На волосах происходит оседание нерастворимых мочевых солей и формирование камней, которые могут служить препятствием при мочеиспускании. Резкое расширение созданной уретры – дивертикул накапливает мочу и проявляется подтеканием мочи после мочеиспускания. Дивертикулы иногда сочетаются с сужениями созданной уретры.
Осмотры лучше проводить в возрасте 13-14 лет. Если с момента операции ко времени осмотра прошло более 10 лет, вполне вероятно, что специалист гипоспадиолог, располагая современными средствами и методами коррекции, найдет возможность решить проблемы пациента. Часто это можно сделать неоперативными методами или просто советом.
Гормональные исследования и анализ спермограммы в возрасте 16-17 лет помогут правильно оценить особенности половой системы у мальчика и его способность к оплодотворению.
Причины липомы
Общая схема появления жировиков – скопление жировых клеток вследствие нарушения жирового обмена в организме. Если меры по лечению проблемы не будут приняты своевременно, образование быстро разрастается, пережимая находящиеся рядом мышцы и кровеносные сосуды. В числе причин липомы, влияющих на неблагоприятное течение патологии, стоит отметить:
- Гормональные нарушения, период гормональных изменений в организме.
- Сбои обмена веществ.
- Нарушения в рационе с преобладанием пищи животного происхождения.
- Заболевания почек и печени, поджелудочной и щитовидной железы.
- Вредные привычки.
- Сахарный диабет.
- Генетическая предрасположенность.
Также на образование избытков жировой ткани влияют гиподинамия, сидячий образ жизни и отказ от полноценных физических нагрузок.
О щели между полушариями
Щель между полушариями должна присутствовать, но ее размеры не могут превышать 3 мм. Если она немного увеличена, то можно говорить об анатомических особенностях развития ребенка.
На заболевание указывает состояние, когда межполушарная щель расширена и заполнена жидкостью. Нередко при этом у младенца диагностируют такие заболевания, как рахит, гидроцефалия или внутричерепное давление. Но на основе нейросонографии диагноз врачи не ставят, важна и клиническая картина. Данное состояние еще называют дилатацией. Иногда аномалия выявляется сразу в роддоме, случается и так, что родители обнаруживают подозрительные симптомы уже к 5-6 месяцу жизни ребенка.
На осмотре новорожденного доктор задаст родителям вопросы такого плана:
- Каков сон малыша, сколько часов в день, какие интервалы бодрствования и т. д.
- Частота срыгивания.
- Спокоен ли ребенок, не наблюдается ли у него истерик, которые продолжаются более 5 минут.
- Вопросы относительно рефлексов малыша, как он реагирует на изменение температуры, на световые вспышки, громкие звуки.
- Осмотр врачом ребенка на присутствие рахита, на болезнь могут указывать увеличенный родничок, широкий лоб и гладкий затылок со стертыми волосиками.
Нейросонография позволяет выявить нарушения в работе мозга, но результаты этого исследования необходимо правильно расшифровать.
Врач также измеряет окружность головы, что дает возможность заподозрить гидроцефалию, окрас кожного покрова, наличие мраморного рисунка, проверяет родничок, глазки на отсутствие косоглазия или синдрома Грефе (при нем у ребенка так закатываются глаза, что виден белок).
Лечение дисциркуляторной энцефалопатии причины, клинические признаки, лечение
На первой стадии болезни неврологический дефицит затрагивает только отдельные стороны психической деятельности. Это выражается в появлении расстройств памяти или поведения. В дальнейшем, снижение памяти постепенно нарастает, снижается интеллект. Помимо того, нарастает также снижение аффективной сферы, характерное для хронической фазы психоорганического процесса и почти не отличимое от сосудистой деменции.
Особенно при данном заболевании страдают сложные психические процессы, которые связанны с переработкой информации. У больных с диагнозом дисциркуляторная энцефалопатия смешанного генеза отмечается расстройство программы действий, походки, ориентации во времени, месте и даже собственной личности. Могут возникать пароксизмальные расстройства сознания, счета, письма, обобщенного мышления.
Помимо медленно прогрессирующего течения дисциркуляторной энцефалопатии встречается также «галопирующее», и ремитирующее с наличием периодических срывов и компенсаций. Обычно, стрессовые ситуации, инфекции, травмы, интоксикации вызывают рецидив данного заболевания.
Клинические признаки
Как правило, функциональные нейродинамические симптомы проявляются на первых стадиях болезни. В дальнейшем отмечается прогрессирование органического нервно-психического дефекта с расстройством памяти, мотиваций, влечений, эмоций.
Жалобы больного включают в себя быструю утомляемость, раздражительность, рассеянность внимания, снижение памяти, появление головных болей при умственном или физическом напряжении. Симптомы болезни нарастают во второй половине дня, после бессонной ночи и др. Стоит отметить, что оценка самим пациентом снижения своей работоспособности не совпадает с положительной характеристикой окружающих. Астенический синдром может поддаваться регрессу при длительном отдыхе, лечении, изменениях обстановки дома или на работе, причем регресс может длиться сравнительно долго.
На второй стадии болезни углубляется нервно-психический дефект. Больной недостаточно критически относится к своему состоянию, переоценивает свои возможности и работоспособность. Характерен также переход от неуверенности в себе к попыткам находить в своих неудачах «объективные причины». Кроме того, у таких больных отмечается сужение объема восприятия, быстрая истощаемость, отказы от выполнения заданий и замена их более легкими примитивными формами.
Лечение дисциркуляторной энцефалопатии
Среди основных направлений медикаментозной терапии медленно прогрессирующего типа недостаточности мозгового кровообращения выделяется несколько отдельных этапов. Лечебные мероприятия направлены на усиление мозгового кровотока и метаболизма мозговых тканей, купирование неврастенических симптомов, нормализацию сна, ограничение объемов умственной и физической нагрузки, исключение стрессовых ситуаций, нормализации условий отдыха и работы.
Что касается медикаментозных средств, то широкое распространение в лечении дисциркуляторной энцефалопатии получили препараты никотиновой кислоты, ноотропные препараты, блокаторы кальциевых каналов.
Кроме того, больному необходимы психотерапевтические беседы, аутогенные тренировки, подбор рационального режима питания, умеренная физическая активность, прогулки на свежем воздухе, физический труд. При нарастании симптомов, необходима консультация психоневролога.
Межполушарная щель: что это такое?
Прежде чем углубляться в познания о таком явлении, необходимо сразу же выделить, что расширение межполушарной щели в пределах нормы не является какой-либо патологией, а считается лишь некоторой анатомической особенностью ребенка.
Итак, что же такое расширение межполушарной щели? Это состояние, при котором происходит увеличение, располагающееся между двух полушарий головного мозга ребенка, по-другому это еще называется дилатация. Такое явление можно встретить, как в роддоме, так и на 5 или 6 месяцев рождения.
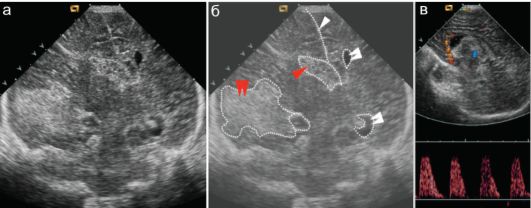
Незначительная дилатация фрагментов левого бокового желудочка (двойные белые стрелки)
В медицинской практике дилатация может быть физиологичной и не требовать повышенного внимания, а также с отклонениями от нормальных показателей, т. е. свидетельствовать о скоплении жидкости между полушариями головного мозга.
Для того чтобы понять, что же такое норма, а где отклонение, существует специальные показатели, на которые опираются врачи при наблюдении ребенка. Но при этом всегда нужно помнить о том, что ситуации бывают разные, смотреть нужно всегда лишь на патологические клинические проявления, которые могут угрожать здоровью малыша, а также на результаты данных проведенной дополнительной диагностики.
Нейросонография — это что?
Самым лучшим методом диагностики расширения межполушарных костей является нейросонография. Этот процесс представляет то же самое ультразвуковое исследование (УЗИ), но только точечное и больше направленное на исследование структур головного мозга и всего, что с ним связано. Оно предоставляет уникальную возможность заняться исследованием внутреннего пространства черепной коробки младенца, установив степень расхождения его костей головы.
Суть в том, что ультразвук позволяет сделать выводы касательно наличия в черепе малыша тех или иных патологий, связанных с расхождением костей на темечке. К нарушениям, выявляемым с помощью УЗИ, относят даже те, что были получены в самом начале жизни ребенка, еще в утробе матери.
Признаки диастаза мышц живота
Длительное время патология имеет бессимптомное течение. Проявления нарастают по мере развития расхождения и появления осложнений. И если у женщин признаки диастаза прямых мышц живота максимально проявляются после беременности и родов, то у мужчин — только тогда, когда патология уже находится в запущенном состоянии.
Главным и самым заметным проявлением патологии является округлое выпячивание по вертикали живота. Если намеренно напрячь мышцы пресса, становится виден желобок между правой и левой половинами корпуса. При этом у мужчин даже при интенсивных силовых тренировках пресс не прорабатывается в достаточной мере и не приобретает желаемый рельеф.
Если болезнь прогрессирует, патологическое строение мышечной ткани и нарушения в работе мышц становятся причиной и других, более опасных характерных проявлений. Возникают:
- болевые ощущения в позвоночнике, пояснице;
- нарушения осанки;
- повышенная утомляемость;
- дисфункция желудочно-кишечного тракта, которая сопровождается изжогой, отрыжкой, болями, запорами, метеоризмом.
На третьей стадии патологии возможны опасные осложнения, которые проявляются в виде:
- птоза, опущения внутренних органов;
- кишечной непроходимости;
- недержания мочи;
- почечных колик;
- чувства тяжести в ногах во время ходьбы;
- атрофии мускулатуры в области живота.
Подготовка и способ проведения нейросонографии

Особой подготовки этот метод не требует. Во время проведения процедуры младенец должен быть сытым и не испытывать жажды. Если ребенок в это время уснул, то это даже приветствуется, так как необходимо, чтобы голова была неподвижна.
После того, как УЗИ головы младенца будет проведено, результат будет готов уже через 2 минуты.
Отправляясь на нейросонографию, не забудьте прихватить пеленку, чтобы подстелить ее под ребенка, а также бутылочку на случай затянувшейся процедуры. Перед походом на НСГ не смазывайте место родничка никакими кремами или мазями, даже если на это имеются показания. В противном случае датчик будет плохо контактировать с кожей, и ухудшится визуализация внутреннего изображения мозга.
Сама процедура в целом напоминает обычное УЗИ. Сначала малыша нужно уложить на кушетку, после этого датчик смазать гелем и начать сеанс нейросонографии.
Что такое субарахноидальное пространство
Субарахноидальное пространство – это полостное образование между оболочками головного и спинного мозга. Оно содержит два вида жидкости – ликвор и спинномозговую жидкость. Если говорить про ликвор, то в норме его содержится до 140 мл. Он истекает от четвертого желудочка головного мозга через специальные отверстия.
Расширение субарахноидальной области происходит одновременно с ростом головы. В некоторых случаях происходит выпячивание родничков, а срок их затягивания задерживается. При локальном расширении межполушарной щели у ребенка можно говорить о нарушении циркуляции ликвора. Но не стоит сильно переживать.
Бывает так, что ребенка увеличенное субарахноидальное пространство наряду с расширенной межполушарной щелью. Порой такие отклонения не могут свидетельствовать о серьезном заболевании, просто мозг новорожденного активно развивается. При сомнениях относительно поставленного диагноза нужно обратиться в другую клинику и провести повторное УЗИ, которое опровергнет или подтвердит наличие патологий.
Если даже диагноз расширенной межполушарной щели подтвердился, то чаще всего за ребенком показано наблюдение и регулярное обследование головного мозга.
Что же необходимо предпринять в данной ситуации и каково будет лечение?
Доктор Комаровский о расширение межполушарной щели у грудничка говорит следующее: если размер расширения незначителен, то лечение в данном случае не обязательно, так как велика вероятность, что оно самостоятельно исчезнет с возрастом. Также терапия не требуется, если расширение межполушарной щели представляет собой единственный фактор для беспокойства. Тем не менее, время от времени будет необходимо проводить осмотр у врача.
Лекарственные средства назначают при появлении дополнительных симптомов, которые характерны для того или иного заболевания. Так, если ребенок проживает в суровых климатических условиях с недостатком солнечного света климате, или у него присутствуют признаки рахита, назначают прием витамина D. Если симптомы свидетельствуют о развитии у ребенка внутричерепного давления, врач прописывает мочегонные средства, вызывающие отток лишней жидкости из мозга. Вместе с этим назначают прием препаратов, содержащих калий и магний.
Что можно ожидать
По статистике, у 80% новорожденных встречаются неврологические расстройства, которые особой угрозы для здоровья не представляют и со временем исчезают без последствий. Но есть некомпетентные врачи, которые, не разобравшись в ситуации, спешат поставить страшный диагноз.
Так, например, при расширении межполушарной щели некоторые врачи уверяют родителей ребенка, что у него имеется повышенное внутричерепное давление. Но не всегда два этих диагноза присутствуют одновременно. Стоит понимать, что внутричерепная гипертензия — это серьезное заболевание, требующее особого лечения. Поэтому невозможно на основании выявления расширения полушарий мозга поставить такой серьезный диагноз, как ВЧД.
Нейросонография способна дать ответ на многие вопросы, но не на все, и поэтому, если врач ставит серьезный диагноз на основе этого исследования, родители должны требовать дополнительного обследования малыша.
Аномалии развития плода: классификация
К данной категории принадлежат следующие заболевания:
Аномалии развития нервной трубки. Самой распространенной патологией ЦНС плода является анэнцефалия – врожденное отсутствие свода черепа и больших полушарий головного мозга. На УЗИ диагностируется на сроке 11-12 недель. Гидроцефалия обнаруживается на 18-й неделе беременности – по расширению передних и задних рогов боковых желудочков. Патологическое уменьшение головки плода (микроцефалия) возникает, как правило, на фоне других смежных заболеваний, и очень редко – в чистом виде. В таких случаях врач проводит УЗИ с разницей в несколько недель (для получения максимально достоверной картины). Округлое выпячивание в области костей свода черепа (энцефаломенингоцеле) диагностируют чаще всего на затылке, и подобная патология также требует повторного УЗИ.
Отклонения в развитии позвоночника наблюдаются в основном в поясничном и шейном отделе. Увидеть позвоночник на УЗИ можно с 15-й недели беременности, примерно с 18-й недели диагностируются (при наличии) пороки его строения. Самым страшным является кистозная гигрома, поражающая лимфатическую систему. На УЗИ при таком диагнозе видно кисту в шейном отделе позвоночника. Если данное заболевание сопряжено с другими патологиями лимфатической системы, плод гибнет. Сложно выявить миеломенингоцеле (образование состоит из жидкости и элементов спинного мозга) и расщепление позвоночника – эти патологии требуют применения аппаратуры экспертного класса.
Среди патологий развития органов ЖКТ чаще всего выявляют атрезию двенадцатиперстной кишки. Нередко данному заболеванию сопутствуют многоводие, поражение почек, сердца, нервной системы. Выявить атрезию тонкой кишки с помощью УЗИ очень сложно, чаще всего она обнаруживается в середине беременности или на поздних сроках. Атрезия толстой кишки УЗ-диагностике не поддается. Из нарушений строения передней брюшной стенки в большинстве случаев выявляют омфалоцеле.
Некоторые из аномалий мочевыделительной системы приводят к очень страшным последствиям, поэтому если патология выявлена на ранних сроках, врач может посоветовать прерывание беременности. Если заболевание обнаружено поздно, меняют тактику ведения беременности. С помощью УЗИ можно обнаружить патологическую двустороннюю обструкцию, мультикистозную почку; диагностирование агенезии (отсутствия) органа бывает затруднено. Определение гидронефроза потребует повторного проведения УЗИ.
Асцит – свободная жидкость – на УЗИ видится как анэхогенная зона, которая окружает органы плода. Только после тщательного изучения результатов обследования ставится окончательный диагноз. На водянку указывают утолщение кожи либо наличие жидкости минимум в двух естественных полостях. К этому заболеванию приводят:
- врожденные сердечные пороки;
- резус-конфликт;
- обструкции лимфатических и кровеносных сосудов;
- аритмии.
Для точного диагностирования водянки пациентке назначают дополнительное экспертное УЗИ.
Многоводие также можно обнаружить с помощью УЗИ. Развитию данной аномалии способствуют:
- водянка плода;
- сахарный диабет (у матери);
- нарушения в формировании органов ЖКТ;
- патологии нервной трубки;
- многоплодная беременность;
- скелетные дисплазии грудной клетки;
- пороки строения передней стенки живота.
Маловодие провоцируют:
- двусторонняя аномалия почек;
- задержка внутриутробного развития;
- перенашивание беременности;
- повреждение амниотических оболочек;
- внутриутробная гибель плода.
Процедура УЗИ абсолютно безопасна для жизни и здоровья матери и ребенка, не имеет ограничений по количеству сеансов, поэтому не пренебрегайте рекомендациями доктора и своевременно проходите назначенное обследование.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Причины возможных патологий
Умеренное расширение зоны субарахноидального пространства – это такое нарушение, которое часто указывает на перинатальную патологию, что нередко ассоциируется с гипоксией, родовыми травмами, использованием вспомогательных средств, инструментов (родовые щипцы, выполнение кесарева сечения) для родоразрешения.
Причины врожденных аномалий формирования мозга, приводящие к дилатации (расширению) ликворных путей у грудничка, нередко связаны с интоксикациями, вирусными и бактериальными инфекциями, перенесенными матерью в период гестации. Причина расширенной межполушарной щели нередко кроется в нарушении ликвородинамики, что приводит к скоплению цереброспинальной жидкости в этой области.
Повреждение мозга на ранних этапах онтогенеза является основной причиной смертности в перинатальный период, приводит к возникновению неврологических патологий в детском возрасте в 70% случаев. Увеличение объема оболочечного пространства развивается вследствие формирования кисты, опухоли, очага кровоизлияния или воспалительного процесса с локализацией в тканях мозга. Некоторые инфекционные болезни ЦНС, в том числе менингит, провоцируют усиление выработки ликвора.
Кисты и опухоли препятствуют нормальному току цереброспинальной жидкости, что приводит к ее накоплению в субарахноидальном пространстве и дилатации ликворосодержащей полости. Кратковременное усиление продукции ликвора ассоциируется с высокими физическими нагрузками, стрессами, психическим переутомлением. Нарушение продукции и ликвородинамики нередко связано с травами в зоне головы.
Корковая дисплазия
Кортикальная фокальная (очаговая) дисплазия – причина развития эпилептических приступов, часто резистентных к медикаментозной терапии. Расширение субарахноидального пространства лобных и теменных долей нередко является маркером кортикальной дисплазии.
В ходе инструментального исследования конвекситальной поверхности мозга выявляются очаги повреждения нервной ткани, обусловленные компрессией со стороны расширенных ликворосодержащих полостей. МР картина умеренного расширения субарахноидального конвекситального пространства сочетается с типичными для кортикальной дисплазии признаками:
- Утолщение коркового слоя.
- Размытые границы, разделяющие структуры мозгового вещества – белого и серого.
- Патологические изменения в венозных синусах.
- Макрогирия (аномально широкие извилины).
Увеличение объема ликворосодержащих пространств на фоне повторных судорожных приступов – повод для тщательного диагностического обследования с целью выявления аномалий формирования мозга (сосудистые мальформации, глиозные изменения, опухоли, кисты).
Церебральная атрофия
Если конвекситальные борозды расширены – это может указывать на атрофию мозгового вещества, что чревато развитием нейродегенеративных заболеваний, в том числе болезни Альцгеймера. При церебральной атрофии уменьшается плотность мозговой ткани, сокращается объем вещества мозга.
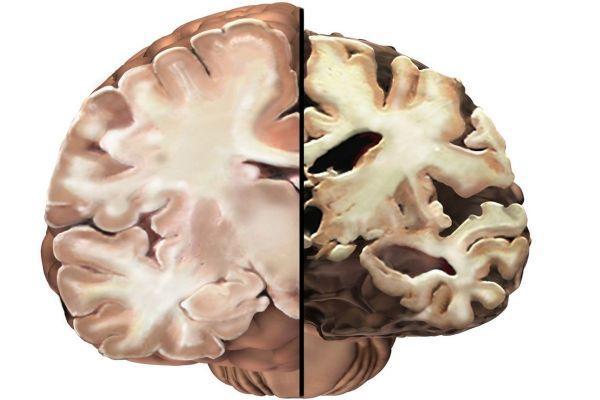
Тенденция к развитию состояния, когда субарахноидальные конвекситальные пространства и борозды неравномерно расширены, является естественным процессом старения организма. С возрастом подобные изменения наблюдаются у большинства людей. По данным исследований, после достижения 40-летнего возраста объем цереброспинальной жидкости увеличивается в среднем на 1 мл ежегодно.
В возрастном периоде 40-90 лет объем ликвора увеличивается на 3-10%, в результате чего расширяются ликворосодержащие пространства. Клинически церебральная атрофия проявляется нарушением высших корковых функций (ухудшение памяти, мыслительной деятельности, двигательной активности, изменение поведения).
Факторы риска агенезии мозолистого тела
Пока не известны определенные причины нарушения развития, но возможные факторы включают в себя:
- Внутриутробные инфекции или вирусы, такие как краснуха;
- Генетические аномалии;
- Токсические метаболические нарушения — фетальный алкогольный синдром;
- Киста головного мозга.
Аномалии мозолистого тела также могут быть связаны с рецессивным генетическим расстройством. Это означает, что родители могут быть носителями гена, который вызывает аномалию.
В то время как присутствие мозолистого тела не является необходимым для жизни, дети, которые имеют аномалии мозолистого тела, зачастую отстают от своих сверстников в развитии. Дети с агенезией могут быть слепыми, глухими, никогда не смогут ходить или говорить, в то время как другие могут быть коммуникабельными. «Коммуникабельность» — это термин, который часто ассоциируется с аутизмом. Он используется, когда аутичный человек имеет речевые навыки и непропорционально высокий уровень IQ.
Аномалия мозолистого тела — это не болезнь, много людей с агенезией мозолистого тела ведут здоровый образ жизни. Однако это может привести к таким проблемам, как судороги, которые требуют медицинского вмешательства.
Агенезия мозолистого тела может сочетаться другими аномалиями головного мозга. К ним относятся:
Избыточным скоплением цереброспинальной жидкости в желудочковой системе головного мозга, известное как гидроцефалия;
Синдром Арнольда-Киари;
Нарушения нейронной передачи.
Агенезия мозолистого тела может происходить в сочетании с расщелиной позвоночника — когда имеется дефект в позвоночном канале.
Как поставить правильный диагноз при гипоспадии?
Диагностика головчатой, венечной и стволовой гипоспадии у специалистов трудностей не вызывает. При внимательном осмотре большая часть вопросов снимается. Для уточнения наличия сужений в уретре выполняется определение объемной скорости мочеиспускания – урофлоуметрия. При снижении скорости мочеиспускания проводится диагностика всей мочевой системы. Нарушение оттока мочи, вызываемое сужением уретры при гипоспадии, может иметь следствием снижение чувствительности мочевого пузыря, возникновение пузырно-мочеточникового рефлюкса. Встречаются и комбинированные мочеполовые аномалии.
Сложнее для диагностики тяжелые случаи гипоспадии, особенно когда одно или оба яичка в мошонке отсутствуют. Обязательными в таких случаях являются генетический анализ – определение кариотипа, УЗИ почек, мочевого пузыря и внутренних гениталий. Цистоскопию проводят для диагностики мочеполового синуса. При редких комбинированных пороках проводится магнитно-резонансная томография МРТ. В качестве финальной оценки внутренних гениталий иногда используют лапароскопию. Обследование детей с тяжелыми формами гипоспадии возможно лишь в многопрофильных специализированных центрах.
Заключение
Как утверждает доктор Комаровский, межполушарная щель, если она увеличена, не представляет большой опасности для ребенка. Только врач может определить, необходимо ли лечение новорожденному малышу. Но даже в этом случае стоит пройти обследование повторно, так как нередко даже нейросонография может неверно определить расстояние между двумя долями мозга. Например, если ребенок постоянно вертел головой при обследовании.
Грамотный специалист не будет назначать серьезные препараты младенцу, если у него нет сопутствующих симптомов. В этом случае ребенка постоянно наблюдают, регулярно обследуют и проводят осмотр у невропатолога.







