Отек квинке у детей
Содержание:
- Атопический дерматит и его отличия от псориаза
- Более редкие причины появления сосудистого узора
- Нервная система
- На что обратить внимание
- Аппетит и сон
- Online-консультации врачей
- Симптомы
- Чесотка
- Факторы возникновения отека ног (нижних конечностей)
- Симптомы Мраморной болезни:
- «Мраморность» патологическая
- Эстрогены
- Что провоцирует / Причины Мраморной болезни:
- Сухие пятна с чешуйками
- Откуда образуется сыпь
- Что такое родничок и зачем он нужен?
- Умеренное и тяжелое обезвоживание. Симптомы
- Кожа
- Восстановление водно-солевого баланса и профилактика обезвоживания
- Отёк ног (нижних конечностей) и высокое венозное давление
- Сухая экзема
Атопический дерматит и его отличия от псориаза
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.
Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
- сухость кожи;
- шелушение и покраснение век;
- сухие бляшки телесного цвета на туловище и разгибательных участках тела;
- трещины.
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские
Также важно учитывать типичную локализацию.
Более редкие причины появления сосудистого узора
Гораздо реже, однако такое случается, мраморный рисунок на коже является одним из симптомов какого либо заболевания. Именно «одним из симптомов». Иные симптомы или результаты осмотра и обследования ребенка врачом, плюс мраморный узор, укажут на природу заболевания.
Перечень заболеваний, при которых может появиться мраморная кожа весьма широк. Такое случается и при внутриутробной инфекции и при гипоксии плода. У более старших деток сосудистый узор может выступить при банальном ОРЗ, может сопровождать острую кишечную инфекцию. Может он появляться и при гораздо более серьезных патологиях — анемии, аутоиммунных патологиях, инфекционных заболеваниях и прочих…
В любом случае, если ребенок выглядит нездоровым, следует нанести визит к врачу. Патологическая мраморная кожа не проходит в комфортных условиях или только слегка бледнеет. Может усиливаться при плаче. Ее всегда сопровождают иные болезненные симптомы.
В интернете можно прочитать и о наследственной причине появления мраморного рисунка на коже. Свойства кожи: ее цвет и глубина залегания капилляров, наследуются от родителей. Если у родителей кожа тонкая, легко проступает сосудистая сеточка, например на холоде, выражена синева под глазами, возможно ребенок унаследовал от Вас эти свойства и теперь сквозь его кожу легко просвечиваются сосудики.
Существует, так же врожденная патология сосудистой системы. Данное заболевание так и называется — синдром мраморной кожи. Встречается крайне редко. В первые описано оно в 1922 году. С тех пор зарегистрировано от 100 до 200 случаев (по разным источникам) данного заболевания.
Нервная система
Обычно родители обращают внимание на температуру тела: нормальная — значит, все хорошо, высокая — нужно дать аспирин. Но даже и с этим все не так просто
Например, температура повышается, а руки — как лед. Это говорит о спазме периферических кровеносных сосудов.
Если руки у малыша постоянно холодные, это сигнал, что у него повышена возбудимость нервной системы. Вообще нарушение терморегуляции говорит об уязвимости детского организма, неспособности его нервной системы справиться со стрессами. Это относится и к такой особенности ребенка, как потливость. Постоянно влажные ладони, вечно взмокшее нижнее белье, даже если не было бурных игр, — сигнал о неполадках в нервной регуляции организма.
О состоянии, близком к неврозу, свидетельствуют и другие признаки — малыш любит теребить что-нибудь в руках, грызть ногти, часто внезапно вздрагивает, разговаривает во сне (ничего страшного, если это бывает время от времени, а вот если повторяется каждую ночь, имеет смысл проконсультироваться у невропатолога).
Если ребенок постоянно взвинчен, возбудим, если его трудно увлечь игрой, а начав играть, он уже не может остановиться, забывается, агрессивно реагирует на попытки вмешаться, устраивает длительные истерики, то не стоит списывать все на дурной характер — возможно это симптомы повышенного внутричерепного давления. Такого ребенка рекомендуется показать невропатологу.
К чрезмерной возбудимости нервной системы могут привести и нарушения в работе щитовидной железы. При этом у малыша может быть учащенное сердцебиение. Об избытке гормонов щитовидной железы говорят также слегка выпуклые глаза. В этом случае необходима консультация у эндокринолога.
На что обратить внимание
Обнаружив мраморную расцветку на коже, не стоит сразу же волноваться, звонить врачу и искать информацию на форумах в интернете, чтобы поставить «диагноз». Как мы уже сказали выше, часто это — нормальное состояние, которое пройдет, как только сердечно-сосудистая сетка крохи полностью окрепнет.
К врачу стоит обращаться, если помимо характерной расцветки появились следующие симптомы:
- появление сетки сразу на всем теле с преобладанием синюшного цвета;
- наличие синюшного либо слишком бледного кожного покрова между «мраморными» участками;
- чрезмерно вялое либо, напротив, слишком легковозбудимое настроение крохи;
- явно выраженная синева носогубного треугольника и губ;
- повышенная потливость даже при нормальной температуре тела;
- набор веса ниже нормы, плохой аппетит.
Обычно при наличии проблем патологического характера появляются сразу несколько симптомов, но выявление даже одного из перечисленных факторов совместно с регулярным появлением мраморной сетки на нежной детской коже — это уже достаточная мотивация для визита к педиатру.
Аппетит и сон
Родители чаще всего обращают внимание на самые очевидные вещи: например, аппетит и сон. Говорит ли о чем-либо плохой аппетит? Безусловно, так как это отражение общего состояния нервной системы малыша, ее сбалансированности, комфортности
Если ребенок, что называется, “кожа да кости”, при этом у него синяки под глазами, он часто простужается, можно заподозрить склонность к туберкулезу и в этом случае нужно чаще показываться фтизиатру. Аппетит должен соответствовать затраченной организмом энергии, и когда ребенок малоподвижен, любит играть в “тихие игры”, ничего страшного, если он ест немного. Если же, наоборот, он носится целый день и возвращается домой “с высунутым языком”, вам, скорее всего, не придется уговаривать его поесть как следует.
Впрочем, если ребенок ест много, независимо от своей физической нагрузки, и при этом не поправляется, это также может свидетельствовать о заболевании, например, о наличии глистов или каких-то психологических проблемах.
Тревожит родителей и плохой сон ребенка. Чаще всего здоровые дети не просыпаются ночью, но могут плохо засыпать. Подумайте, часто ли вы пренебрегаете режимом дня ребенка отправляется ли он в постель в строго установленное время, не смотрит ли на ночь страшных мультиков или боевиков, не просиживает ли вечера за компьютером. Все это возбуждает нервную систему ребенка, сбивает с толку его биоритмы.
Online-консультации врачей
| Консультация гастроэнтеролога |
| Консультация психолога |
| Консультация оториноларинголога |
| Консультация педиатра-аллерголога |
| Консультация онколога |
| Консультация семейного доктора |
| Консультация гинеколога |
| Консультация дерматолога |
| Консультация вертебролога |
| Консультация аллерголога |
| Консультация кардиолога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация сексолога |
| Консультация офтальмолога (окулиста) |
| Консультация детского психолога |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Симптомы
Главный признак – пятно с неровными границами, которое не болит, не зудит, не возвышается над кожей и не шелушится. На ощупь нет никакой разницы между здоровой кожей и пятном. Цвет пятна – все оттенки коричневого, от светло-песочного до бурого, иногда с зеленоватым оттенком. Размеры разные – от 1 см до целых областей лица.
Характерное местоположение на лице – лоб, переносица, область вокруг глаз, верхняя губа. Нетронутыми остаются веки и подбородок. Пятна, как правило, бывают изолированными и располагаются поодиночке, но у некоторых пациентов они сливаются, образуя сплошную зону пигмента. Форма пятен неровная, иногда причудливая, симметрии нет.
Симптомы хлоазмы здоровью никак не угрожают, но являются косметическим дефектом. Люди, имеющие на лице пигментные пятна, часто испытывают глубокий психологический дискомфорт.
У девушек бывают особые формы, которые носят название периоральный дерматоз. Пятна располагаются симметрично по окружности рта. Эти образования отличаются особой стойкостью и хроническим течением. У многих со временем пигментация распространяется на носогубные складки.
Иногда неровные пятна появляются на бедрах по внутренней поверхности, посредине живота, на груди. Пигментации могут подвергаться рубцы после заживления ран, особенно грубые.
У людей азиатской расы образуются пятна бронзового цвета.
В период активного солнца – весной и летом – пятна видны сильнее, зимой они несколько блекнут, но никогда не исчезают совсем. Однажды образовавшееся пятно держится годами, иногда до конца жизни. Самостоятельно хлоазма может пройти после родов, но это бывает не всегда. С возрастом количество и цвет пигментных пятен усиливается.
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация — 3 200
- Повторная консультация — 2 000
Записаться на прием
Чесотка
Чесотка — это очень заразная кожная болезнь, которая поражает людей разных возрастов. Возбудителем чесотки является кожный паразит — чесоточный зудень. Это крохотный, незаметный на глаз клещ, который проделывает ходы в поверхностных слоях кожи, вызывая нестерпимый зуд.
Сквозь поврежденную кожу легко проникает бактериальная инфекция, что может сопровождаться гнойными заболеваниями кожи.
Новорожденные дети могут заразиться чесоткой при близком контакте с больными взрослыми и другими детьми. На теле грудничка появляются мелкие пятна и едва заметные полоски — ходы, которые очень сильно чешутся и беспокоят ребенка.
Наиболее часто поражаются стопы, ладони, кожа промежности. Диагностику и лечение чесотки проводит врач дерматолог. Обычно назначаются специальные кремы, которыми должны пролечиться все члены семьи.
Факторы возникновения отека ног (нижних конечностей)
Отек ног (нижних конечностей) может в равной степени влиять на обе ноги или быть более выраженным на одной нижней конечности. Часто отек ног вызывается несколькими факторами, такими как венозная недостаточность, ожирение или предыдущий забор подкожной вены для шунтирующих операций на сердце.
Отёк нижних конечностей
Отеки ног (нижних конечностей) могут возникать из-за повышенного давления в венах, местной травмы, воспалительных изменений, препятствия оттоку лимфатической жидкости, инфекции, низкого уровня белка в крови, ожирения, беременности, состояния задержки жидкости или воздействия лекарств. Высокое давление в венах ног приводит к тому, что жидкость, белки и клетки крови просачиваются через стенки мелких вен в мягкие ткани, особенно возле лодыжек. Это вызывает точечный отек, припухлость, которая оставляет временную вмятину на коже при компрессии обуви, носка или преднамеренном надавливании, например, при нажатии пальцем.
Симптомы Мраморной болезни:
Различают две формы мраморной болезни: проявляющуюся в раннем возрасте с резко выраженными симптомами и протекающую без видимых клинических проявлений и диагностируемую лишь при рентгенологическом исследовании.
Заболевание характеризуется частичным или полным склерозированием губчатого вещества кости, чаще во всем скелете. В ранней стадии заболевания кости склерозированы лишь в области метафизов трубчатых костей, в периферических участках плоских костей; на остальном протяжении этих костей губчатая структура сохранена. Выявляется неравномерное уплотнение костей черепа. Придаточные полости обычно склерозированы (в большей степени — основная и лобная).
Поражение челюстных костей сопровождается нарушением развития и прорезывания зубов. Влияние болезни на зубы выражается в замедлении развития, позднем прорезывании и изменении их строения. Зубы имеют недоразвитые корни, облитерированные полости зуба и каналы. Характерна высокая поражаемость зубов кариозным процессом.
Мраморная болезнь, как правило, проявляется в детском возрасте. Нередки семейные поражения. Симптомами, заставляющими больного обратиться к врачу, являются боли в конечностях, утомляемость при ходьбе. Возможно развитие деформаций и возникновения патологических переломов костей конечностей. При осмотре больного отклонений в физическом развитии не отмечают. При рентгенологическом исследовании обнаруживается, что все кости скелета (трубчатые, ребра, кости таза, основание черепа, тела позвонков) имеют резко уплотненную структуру. Эпифизарные концы костей несколько утолщены и закруглены, метафизы булавовидно утолщены, внешняя форма и размеры костей не изменены. Все кости плотны и совершенно не прозрачны для рентгеновского излучения, костномозговой канал отсутствует, кортикальный слой кости не выделяется. Особенно склерозированы кости основания черепа, таза, тела позвонков. В отдельных случаях в метафизарных отделах длинных трубчатых костей видны поперечные просветления, что придает им мраморный оттенок. Кости становятся менее упругими, ломкими. Патологические переломы — нередкое осложнение мраморной болезни. Чаще других наблюдаются переломы бедренных костей. Благодаря нормальному состоянию надкостницы их заживление происходит в обычные сроки, но в отдельных случаях консолидация замедляется из-за выключения из процесса остеогенеза эндоста, т.к. ткани костномозгового канала склерозированы. Последнее обстоятельство в детском возрасте является причиной развития вторичной анемии гипохромного типа.
Недостаточность гемопоэтической функции костного мозга ведет к компенсаторному увеличению размеров печени, селезенки и лимфатических узлов. В крови увеличивается число лейкоцитов, появляются незрелые формы — нормобласты.
Содержание фосфора и кальция в крови и моче не изменяется. Возможны изменения по типу гипохромной анемии. Следствием изменения строения костного скелета являются деформации лицевого и мозгового черепа, позвоночника, грудной клетки. Может развиваться варусная деформация в проксимальном отделе бедренной кости, галифеобразные искривления диафизов бедренных костей. При появлении гиперостоза скелета в первые годы жизни развивается гидроцефалия как следствие остеосклероза основания черепа; характерны низкий рост, позднее начало ходьбы, ослабление или потеря зрения вследствие сдавливания в костных каналах зрительных нервов, позднее появление островков окостенения эпифизов, задержка прорезывания зубов, которые нередко поражаются кариесом.
«Мраморность» патологическая
Иногда наличие «разводов» на нежной детской коже — вовсе не такое безобидное явление
Это может быть следствием сбоя работы организма, на который следует обратить внимание. Специалисты выделяют следующие причины патологического характера:
- Вегетативная дисфункция — нарушен тонус сосудов. Это происходит из-за слишком долго длящихся родов, в процессе которых повышенной нагрузке подвергается шейный отдел позвоночника, а также головной мозг. Также встречается вегетативная дисфункция у детей, рожденных раньше срока.
- Внутриутробная гипоксия — недостаток кислорода у плода приводит к нестабильной работе сердечно-сосудистой системы и может привести к развитию многочисленных патологий.
- Анемия — низкий уровень гемоглобина в детском организме также в итоге приводит к появлению мраморной расцветки кожи у новорожденных.
Возможна и генетическая наследственность — если кто-то из родителей малыша имеют вегето-сосудистую дистонию, есть вероятность, что нестабильность тонуса сосудистой сетки передастся и ребенку.
Эстрогены
От эстрогенов зависит усреднённый женский фенотип — например, склонность к накоплению жира на бёдрах и другие особенности фигуры. Эстрогены участвуют в обновлении клеток кожи и волос. При нормальной скорости этого процесса кожа остаётся эластичной и увлажнённой — и хорошо сокращается после резких изменений веса.
При избытке эстрогенов могут появиться проблемы с сосудами (например, варикозное расширение вен или сосудистая сетка на ногах), может также резко увеличиться масса тела.
Недостаток эстрогенов у женщин может проявляться упадком сил, чрезмерным и нехарактерным ростом волос, снижением либидо.
Что провоцирует / Причины Мраморной болезни:
В настоящее время обнаружены три гена, мутации в которых приводят к развитию аутосомно-рецессивной мраморной болезни у человека. Все эти гены кодируют белки, необходимые для нормального функционирования остеокластов, способных разрушать костную ткань. Большинство случаев данной формы заболевания обусловлены мутациями в гене TCIRG1 (ген Т-клеточного иммунного регулятора 1), кодирующего остеокластспецифичную а3 изоформу одной из субъединиц трансмембранного вакуолярного АТФ-зависимого протонного насоса. Именно в этом гене мутация c.807+5g — (IVS8+5g -) является причиной всех всех случаев мраморной болезни.
Сухие пятна с чешуйками
Розовые приподнятые сухие пятна на теле и голове могут говорить о псориазе. При этой дерматологической патологии у человека на коже возникают приподнятые бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают интенсивный зуд и шелушатся, имеют тенденцию к распространению и слиянию.
Псориаз — хроническое аутоиммунное заболевание, при котором высыпания чаще всего локализуются на локтях, голове, коленях и в паху. Сухие розовые пятна, покрытые белыми чешуйками, — очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате постоянно отделяются мелкие чешуйки из отмирающих клеток кожи.
Откуда образуется сыпь
Если говорить о причинах сыпи на коже подростка, которому еще не исполнилось одного года, то они связаны с:
- Потницей;
- Аллергическими реакциями;
- Опрелостями.
Еще подросток нередко может страдать от потницы. Она представлена россыпью небольших волдырей, имеющих красный цвет и локализирующихся внутри кожных складок.
Могут также возникать опрелости, связанные с чувствительностью кожи у подростка. Это влажная и уже отекшая кожа, которая расположена в разных складках. Иногда они появляются, как результат грибковой инфекции и выглядят в виде шелушащейся кожи, имеющей белые отложения. При возникновении в зоне ягодиц, опрелости иногда становятся ягодичной эритемой в виде скопления небольших эрозий с узелками.
Немаловажной причиной возникновения сыпи у подростка может стать аллергия, связанная с принимаемой пищей или лекарственными препаратами. Тогда страдает кожа лица: например, молочный струп, как аллергия на материнское молоко вызывает покраснение и шершавость кожи
Еще может пострадать кожа на голове под волосами – появятся чешуйки, начнет шелушиться. Наконец, даже участки кожи в области спины, а также груди могут пострадать из-за крапивницы, выраженной зудящими розовыми волдырями.
Главное – вовремя обнаружить высыпание и не проигнорировать ее, определив причину и начав правильное лечение.
Что такое родничок и зачем он нужен?
Родничком называется то место на головке ребенка, где кости черепа не плотно срастаются между собой и образовывается соединительная ткань. Зачем же нужен родничок у детей, и почему строение головы у деток не такое, как у взрослых? Ответы на самом деле очень просты. Ведь природа все отлично продумала, чтобы ребенок проходил поэтапные изменения в животике мамы и родился нормальным и полноценным. Когда происходит образование костей черепа новорожденного, то процессы остеогенеза, еще не совершенны. Поэтому косточки по своей структуре мягонькие и податливые. В местах соединения костей должны быть швы из плотной костной ткани, которые у деток представлены родничком. Это объясняется тем, что во время родов, при прохождении всех плоскостей таза головка выполняет наиболее важную функцию и регулирует процесс прохождения ребенка по родовым путям. Поэтому нагрузка и давление на кости черепа максимальная. Роднички позволяют костям черепа свободно двигаться по родовым путям, косточки могут находить одна на другую, что значительно уменьшает давление и нагрузку на сам головной мозг. Поэтому если бы не было у ребенка родничков, то процесс родов был бы очень осложнен.
Сколько же родничков у ребенка?
Он расположен между лобной костью и двумя теменными, поэтому имеет неправильную форму ромба. Если говорить об общем количестве родничков у ребенка, то их шесть. Один передний или большой, один задний и по два боковых с каждой стороны. Задний родничок расположен между затылочной костью и двумя теменными. Боковые роднички расположены на одном уровне – первый между теменной, височной и клиновидной костью, а второй между теменной, височной и затылочной. Но боковые роднички должны быть закрыты у доношенного ребенка, тогда как передний в норме открыт после рождения ребёнка и в первый год его жизни. Иногда у доношенного ребенка может быть и открыт задний родничок, но чаще он закрыт. Размеры родничков у детей отличаются. Самый большой родничок – это передний и он около 25 миллиметров в длину и ширину. Далее идет маленький или задний, которые меньше 10 миллиметров. Боковые роднички наиболее меленькие и составляют не больше пяти миллиметров. Чтобы контролировать состояние ребенка и скорость зарастания этих родничков, нужно знать, как измерить родничок у ребенка. Эта процедура каждый раз проводится доктором при осмотре ребенка и результат всегда записывается в карту развития новорожденного. Это позволяет следить за динамикой закрытия родничка. Но измерить может и мама в домашних условиях и для этого не требуется специальных навыков или инструментов. Большой родничок имеет форму ромба, поэтому измерение происходит не от угла к углу, а от стороны ромба к другой стороне. То есть для измерения нужно в проекции большого родничка положить три пальчика мамы правой руки не в прямом направлении по углам ромба, а немножко в косом по сторонам ромба. Один мамин пальчик примерно соответствует одному сантиметру, и поэтому нет необходимости в измерении линейкой или еще чем-то. Таким образом, нормальный размер родничка у ребенка не должен превышать ширины трех пальцев мамы.
Нормы закрытия родничков у детей отличаются в зависимости от индивидуальных особенностей. Ведь одного ребенка кормят грудью и у него достаточное количество минеральных веществ и витаминов для раннего закрытия родничка, а другой ребёнок кормится смесью, а еще и родился в зимний период без проведения профилактики рахита, поэтому закрытие родничка у него более позднее. Но все равно существуют нормальные пороги закрытия, превышение которых говорит о возможной проблеме. Большой родничок зарастает к 12-18 месяцам жизни ребенка, а задний или малый при его открытии после рождения должен закрыться к концу второго месяца жизни ребенка. Если открыты боковые роднички у ребенка, то они должны закрыться на протяжении шести месяцев. Когда у ребенка зарастает родничок, то образовывается плотная кость, которая уже навсегда станет такой же, как и у взрослого.
Умеренное и тяжелое обезвоживание. Симптомы
Самый главный признак, который свидетельствует о дефиците воды в организме (а при легкой степени обезвоживания зачастую единственный) – жажда. Но чем больше потери воды, тем сильнее жажда. Врач-гастроэнтеролог, к.м.н. Елена Адаменко перечислила, какие симптомы могут свидетельствовать о дегидратации, которая потребует специальных усилий для ее предотвращения.
При умеренной степени обезвоживания к чувству жажды добавляются следующие симптомы:
- сухость, ощущение «липкости» во рту;
- головная боль, легкое головокружение;
- ощущение стянутости и сухости кожи;
- сокращение объема мочи;
- моча приобретает темно-желтый цвет;
- могут появиться мышечные судороги.
О тяжелой степени дегидратации свидетельствуют:
- изменение в поведении (экстремальные суетливость или наоборот сонливость);
- сухость слизистых оболочек рта и глаз;
- выраженная сухость кожи. Зажатая двумя пальцами кожная складка расправляется крайне медленно;
- отсутствие потоотделения;
- уменьшение объема или полное отсутствие мочи;
- запавшие глаза;
- снижение тургора кожи;
- низкое кровяное давление;
- учащенное сердцебиение;
- лихорадка;
- обморок;
- потеря 10% массы тела и более за короткий промежуток времени;
- в наиболее тяжелых случаях – бред или сопор.
Симптомы обезвоживания у младенцев и детей младшего возраста могут несколько отличаться от симптомов у взрослых. Заподозрить обезвоживание у малыша можно по следующим признакам:
- пересохшие губы, сухой язык;
- отсутствие слез при плаче;
- сухой подгузник в течение 3 и более часов;
- запавшие глаза, щеки;
- мягкий, впавший родничок;
- чрезмерная сонливость, раздражительность.
Наличие и степень дегидратации можно также определить лабораторными методами, среди которых анализы крови и мочи и некоторые другие.
Кожа
Кожа ребенка также может многое рассказать о состоянии организма. Так, при дисбактериозе она сухая, шелушится, на ней часто появляется аллергическая сыпь. Если сохнут и трескаются губы, причиной этого также могут быть серьезные нарушения в работе желудка и кишечника.
Должна насторожить и так называемая “мраморная” кожа — бледная, с четким рисунком мелких вен, расположенных близко к поверхности, слегка пятнистая. Очень вероятно, что у ребенка нарушена деятельность вегетативной нервной системы, автоматически управляющей работой наших внутренних органов. Это может привести к быстрой утомляемости, раздражительности, головным болям.
Синяки под глазами могут свидетельствовать о том, что ребенку не хватает железа или каких-то витаминов. Если под нижними веками образуются “мешки”, то не торопитесь делать вывод о плохой работе почек — возможно, это просто особенность подкожной клетчатки.
Восстановление водно-солевого баланса и профилактика обезвоживания
Оптимальный способ избежать обезвоживания: всегда соблюдать питьевой режим. Потребность человека в питьевой воде можно рассчитать по упрощенной схеме, исходя из индивидуальной массы тела:
- на первые 10 кг массы тела необходимо 100 мл/кг;
- на вторые 10 кг массы тела – 50 мл/ кг;
- на оставшуюся массу тела расчет производится по формуле 10 мл/кг.
Т.е. здоровому человеку с массой тела 60 кг необходимо в сутки не менее 1,5 л воды.
Однако необходимо учитывать, что при определенных обстоятельствах (болезнь, активные занятия спортом и высокая физическая нагрузка, жара и т.д.) и с учетом индивидуальных особенностей объем потребляемой жидкости может быть выше.
При умеренной степени обезвоживания просто жидкости недостаточно, поскольку она характеризуется потерей не только влаги, но и электролитов. Чтобы не допустить усугубления дегидратации, эксперт рекомендует в качестве питья употреблять оральные регидратационные растворы. Их можно приготовить самостоятельно в домашних условиях.
Для этого необходимо в 1 литре воды развести 1 чайную ложку соли (без верха) и 8 чайных ложек сахара. При умеренном обезвоживании, как правило, достаточно 1,5 л раствора в сутки.
При обезвоживании следует полностью исключить из употребления:
- газированные напитки;
- пакетированные фруктовые соки;
- сладкий чай и кофе;
- лечебные чаи и травяные сборы, обладающие стимулирующим, мочегонным или слабительным действием.
Они не способствуют восстановлению водного баланса, а наоборот, провоцируют дополнительное выведение жидкости и электролитов из организма.
При тяжелой степени обезвоживания категорически запрещено заниматься самолечением! Это состояние требует неотложной медицинской помощи и внутривенного введения инфузионных растворов. На кону жизнь человека.
Отёк ног (нижних конечностей) и высокое венозное давление
Причины отёка ног (нижних конечностей) из-за повышенного венозного давления включают:
Венозная недостаточность, несостоятельность клапанов в венах
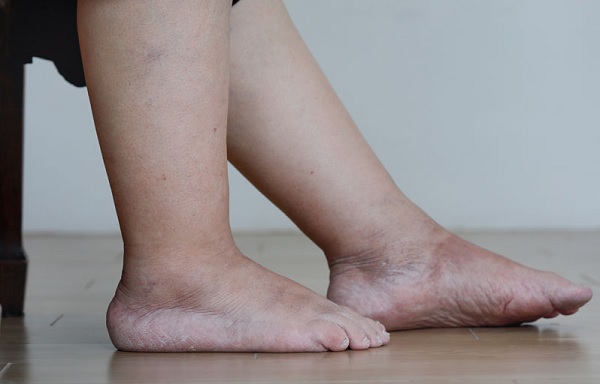
Варикоз и отечность ног
- Ожирение, которое увеличивает давление на вены и лимфатические каналы в брюшной полости и тазу, что приводит к частичному затруднению венозного и лимфатического оттока от ног назад к сердцу
- Тромбоз глубоких вен, сгустки препятствуют венозному току обратно к сердцу,
- Посттромбофлебитический синдром, хроническая закупорка вен в ноге или тазу из-за перенесенного ранее тромбоза глубоких вен
- Компрессия вен таза из-за вышележащей артерии, органа или опухоли
- Неспособность икроножных мышц откачивать венозную кровь из ног из-за инсульта, венозной травмы, артрита, ограничивающего подвижность голеностопного сустава, или бездействия
Сухая экзема
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям
Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.
5 июля 2020