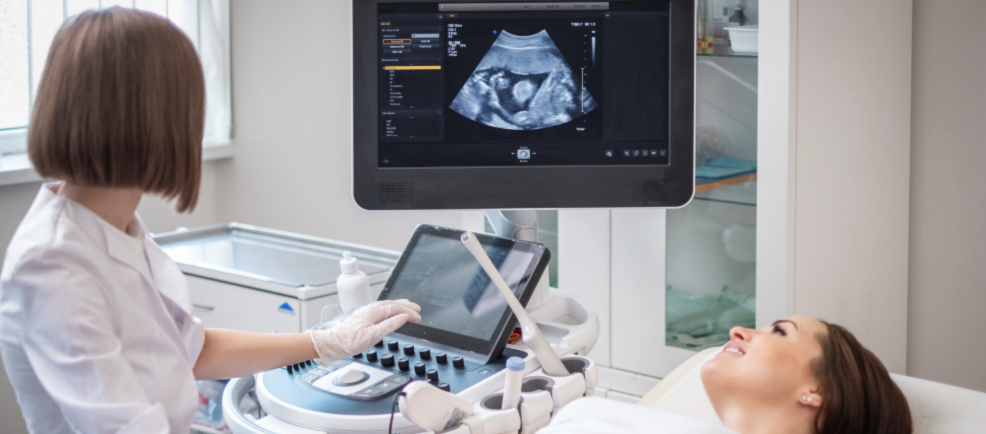
Определение беременности на узи
Содержание:
- Преимущества и недостатки УЗИ при обследовании шейных сосудов
- Когда появляется желтое тело?
- Симптомы анэмбрионии
- 9 причин для первого планового УЗИ обследования в 10-14 недель
- Какую информацию предоставляет УЗИ на ранних сроках беременности?
- Что показывает УЗИ-скрининг
- Стоит ли делать УЗИ для определения беременности
- Причина 2: ложноположительный результат
- Когда и зачем проводится УЗИ для беременных
- Как готовиться к исследованию
- Первый раз на прием
- На каком сроке выполняют 2-й скрининг
- Показатели УЗИ, указывающие на наличие беременности
- Как считается срок беременности при ЭКО
Преимущества и недостатки УЗИ при обследовании шейных сосудов
Данной диагностической методике свойственны следующие достоинства:
- Безопасность. УЗИ абсолютно неинвазивно, то есть исключает введение в обследуемую область датчиков через разрезы. Это минимизирует риск повреждения тканей и занесения инфекции. Кроме того, ультразвук не оказывает негативного воздействия на структуру тканей, генетический материал клеток, тем самым исключая вероятность появления новообразований.
- Информативность. Современная ультразвуковая аппаратура отличается высокой разрешающей способностью, наличием нескольких режимов сканирования, способностью отражать исследуемую область в статике и динамике. Это обеспечивает большой объем получаемой информации и повышает вероятность выявления патологии на ранней стадии ее развития, что существенно облегчает последующее лечение.
- Оперативность. Среднее время проведения процедуры — 15-30 минут. Как правило, этого достаточно для определения даже незначительных отклонений. В сложных случаях врач может назначить повторное обследование. Благодаря безопасности УЗИ проходить его можно столько раз, сколько необходимо для постановки точного диагноза.
- Простота проведения. Процедура УЗИ не требует специальной подготовки, не доставляет дискомфорта и болезненных ощущений пациенту. Это позволяет применять ее к людям любого возраста, в том числе к детям. Кроме того, простота метода обусловила доступную стоимость УЗИ сосудов шеи для всех категорий населения.
Несмотря на высокую эффективность данного метода, УЗИ имеет и ряд недостатков — в частности:
- меньшую детализацию обследуемой области в сравнении с МРТ;
- подверженность искажению данных из-за влияния посторонних факторов (непроизвольных движений, дыхания и т. д.);
- необходимость в расшифровке полученных данных, которую может выполнить только квалифицированный специалист.
Несмотря на эти недостатки, УЗИ шеи считается одной из наиболее эффективных и безопасных диагностических методик в медицинской практике. В нашей клинике вы также можете пройти эту процедуру на современном цифровом оборудовании, обеспечивающем быстрый и точный результат.
Когда появляется желтое тело?
Образуется желтое тело после выхода яйцеклетки из доминантного фолликула сразу после овуляции. Специалисты условно делят процесс созревания железы на четыре отдельных этапа, отличающихся прежде всего структурой и размерами:
- Первый этап получил название «пролиферация». Наступает сразу после разрыва стенок фолликула и выхода яйцеклетки. Характеризуется активным делением клеток, образованием лютеина, характерным пожелтением и приобретением конкретных форм и границ.
- Второй этап или «васкуляризация», характеризуется увеличением размера желтого тела, появлением кровеносной сетки. Приходится васкуляризация на 14-18 день цикла.
- Третий этап называется «расцвет». Желтое тело увеличивается до максимальных размеров, очертания становятся более заметными. Размер составляет 26-27 мм.
- Четвертая стадия или «регресс» возникает только при отсутствии беременности. Желтое тело атрофируется и исчезает до следующего цикла.
Функции желтого тела:
- подготовка эндометрия к имплантации (прикреплению) эмбриона;
- увеличение толщины эндометрия.
Желтое тело развивается у женщин репродуктивного возраста. Появление и развитие железы напрямую связано с беременностью:
Если зачатие произошло и эмбрион прикрепился к стенке матки, желтое тело синтезирует прогестерон, постепенно увеличивая его количество, чем обеспечивает все условия для развития будущего ребенка. Желтое тело функционирует до момента полного созревания плаценты, когда последняя может производить эстроген и прогестерон самостоятельно, примерно на 16 неделе беременности (4 месяц).
Если зачатия не было, желтое тело уменьшается, атрофируется и замещается рубцовой тканью. Количество синтезированного гормона снижается, наступает закономерная менструация.
Размеры желтого тела
Типовые размеры желтого тела сразу после овуляции базируются в диапазоне от 12 до 20 мм. В период формирования лютеинового тела размер постепенно увеличивается и к 19-30 дням менструального цикла становится максимально большим — 23-29 мм.
Желтое тело на УЗИ
Желтое тело можно обнаружить во время диагностической процедуры, если УЗИ пришлось на период сразу после овуляции. Это подтверждает, что цикл овуляторный и сама овуляция прошла нормально.
Желтое тело можно увидеть на трансабдоминальном и трансвагинальном УЗИ органов малого таза. Для женщин, живущих половой жизнью, более точным вариантом будет трансвагинальное исследование.
На экране аппарата врач УЗИ увидит неоднородное округлое образование. Появляется желтое тело в правом или левом яичнике в зависимости от локализации созревания доминантного фолликула и овуляторной яйцеклетки. Сторона созревания не имеет принципиального значения для будущей беременности и здоровья женщины.
Иногда опытный узист видит желтое тело в яичнике в другие периоды менструального цикла, например, во время задержки, когда предполагаемые менархе не начались в привычный срок. Это может свидетельствовать как о беременности, так и о гормональном сбое. Наличие желтого тела во время менструации не является 100% подтверждением того, что женщина вынашивает ребенка. Для подтверждения или опровержения необходимо сдать анализ на определение уровня ХГЧ в крови.
Кроме того, из желтого тела иногда развивается киста — полостное образование с жидкостью внутри. Патология характеризуется частыми сбоями в ежемесячном цикле, тянущими болями внизу живота. Более подробно в ситуации должен разбираться опытный гинеколог.
Может ли желтое тело не появиться в конкретном менструального цикла? Да, может. Иногда овуляция не наступает, такие циклы называют ановуляторными. Не созревает доминантный фолликул, яйцеклетка не выходит в матку и овуляция не происходит. Соответственно не возникает и желтое тело.
Ановуляторные циклы в норме характерны для:
- девочек-подростков, у которых цикл только переживает моменты становления;
- сразу после родов;
- если женщина кормит грудью;
- во время менопаузы.
В других случаях регулярные ановуляторные циклы свидетельствуют о нарушениях в организме.
Выводы
Желтое тело — это железа, что образуется в яичниках после завершение овуляции. Желтое тело выполняет ряд важных функций, связанных с подготовкой полости матки к будущей беременности. Если зачатие не наступило, железа атрофируется и рубцуется. Формируется желтое тело ежемесячно.
Желтое тело, выявленное на УЗИ во время задержки, не может быть 100% подтверждением беременности и может свидетельствовать о различных гормональных проблемах.
Симптомы анэмбрионии
Сама остановка роста эмбриона не имеет своих специфических признаков. На ранних стадиях такой аномальной беременности состояние женщины соответствует медицинской норме. Более того, растущий уровень ХГЧ в анализах крови показывает, что зачатие прошло успешно и эмбрион нормально развивается. Первым симптомом нарушения является как раз остановка этого роста и снижение концентрации хорионического гонадотропина в организме. На организме самой матери патологический процесс отражается в тот момент, когда начинается разложение эмбриона. Распад его тканей сопровождается характерными признаками септического отравления:
- повышением температуры тела;
- тошнотой и рвотой;
- болью в мышцах и постоянной слабостью;
- болью в нижней части живота;
- маточными кровотечениями или выделениями с примесью крови.
Иногда разложение эмбриона проходит бессимптомно или с признаками легкого недомогания. При этом пустые околоплодные оболочки сами отторгаются от эндометрия и выходят естественным путем. Однако, в большинстве случаев оно остается в материнском организме и вызывает тяжелые последствия, угрожающие здоровью и даже жизни женщины.
9 причин для первого планового УЗИ обследования в 10-14 недель
Первое плановое УЗ-исследование проводится в 10-14 недель беременности, когда врач-специалист уже может оценить состояние эмбриона и подтвердить его благополучное развитие. Какие же задачи выполняет этот вид обследования и почему обязательно делать УЗИ на ранних сроках беременности?
Преимущества эхографического исследования очевидны:
1. Подтверждается наличие беременности. В полости матки на экране хорошо видно плодное яйцо. Неблагоприятным признаком считается, когда плодное яйцо находится в нижней части матки. Это может привести к непроизвольному выкидышу.
2. Подтверждается развитие беременности. Сокращение сердца будущего малыша отображается на мониторе в виде пульсации. Врач производит регистрацию ЧСС – частоты сердечных сокращений.
3. Определяется точный срок беременности с помощью измерения КТР эмбриона. На поздних сроках погрешность больше, т.к. развитие каждого ребенка индивидуально.
4. Определяется количество плодов
При многоплодной беременности (двойня, тройня и т.д.) часто возникают осложнения, поэтому и маме, и доктору важно заранее знать об этом
5. Выявляется угроза выкидыша. Именно ультразвук позволяет разглядеть напряжение мышц матки или гематому. Но не надо сразу расстраиваться. Гипертонус матки — достаточно распространенный диагноз и необязательно приводит к выкидышу. Когда при этом имеются кровянистые выделения и тянущие боли в низу живота, то следует незамедлительно идти на прием к своему гинекологу.
6. Выявляется замершая беременность. При этом женщину ничего не беспокоит, а УЗИ диагностика определяет, что эмбрион не имеет признаков жизни. В этом случае необходимо срочное хирургическое вмешательство.
7. Может обнаружиться имитация беременности, когда у женщины далеко не первый день задержки менструации, но беременность не наступила. С помощью УЗИ можно выявить причины и возможные заболевания придатков и матки.

8. Выявляются аномалии развития (наиболее грубая патология органов). Своевременное определение аномалий позволяет прервать беременность без последствий для организма женщины и в дальнейшем выносить здорового ребенка.
9. В совокупности с другими видами диагностики выявляются некоторые хромосомные заболевания плода (такие, как болезнь Дауна). УЗИ на ранних сроках беременности дает весьма важную информацию, позволяет выявить возможные осложнения и вовремя принять меры.
Какую информацию предоставляет УЗИ на ранних сроках беременности?
Сам факт беременности – при помощи ультразвука удается увидеть на экране плодное яйцо в
полости матки
Проводить процедуру можно уже спустя 3-5 дней после предполагаемого зачатия, к этому времени яйцо достигает размеров порядка 2-3 мм.
Точный срок зачатия – также специалисту удается определить размер плода, иногда имеет место быть погрешность в 1-2 недели.
Место расположения яйца-эмбриона – очень важно убедиться, что беременность началась правильно, внутриматочно, а не наоборот (это видно спустя 7-10 дней после появления задержки).
Количество оплодотворенных яйцеклеток – увидеть количество эмбрионов можно уже на 3-4 неделе беременности. Примерно на этом сроке мама может услышать первое биение сердца своего ребенка или детей.
Жизнеспособность эмбриона, а конкретно работу его сердца и появление других зачатков органов.
Пол ребенка – такие данные можно получить далеко не на первом УЗИ, но к 12-13 неделе ультразвук уже позволяет увидеть развитие половых органов у ребенка.
стоимость услуг
УЗИ
| УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ ГИНЕКОЛОГИЧЕСКОЕ | |
| УЗИ органов малого таза (абдоминальное) | 1400 руб. |
| УЗИ органов малого таза (трансвагинальное+абдоминальное) | 2500 руб. |
| УЗИ органов малого таза (трансвагинальное) | 1400 руб. |
| УЗИ на определение беременности (срок до 12 недель) | 1600 руб. |
| УЗИ беременность 1 триместр | 1500 руб. |
| УЗИ беременность 2,3 триместр | 2000 руб. |
| УЗИ доплерометрия | 800 руб. |
| УЗИ молочных желез (5-7 день цикла) | 1200 руб. |
| Фолликулометрия | 900 руб. |
| Цервикометрия | 1100 руб. |
Показать прейскурант
Скрыть прейскурант
Что показывает УЗИ-скрининг
Сканирование посредством ультразвука — это высокоинформативный, неинвазивный и безопасный способ получения данных о здоровье будущей матери и плода. Метод основан на анализе различий отражения ультразвуковых волн от структур неодинаковой плотности.
Цель УЗ-обследования — оценка состояния женщины и ее будущего ребенка, а также выявление возможных отклонений от нормы для принятия необходимых мер (УЗИ на патологию плода).
Ультразвуковая диагностика позволяет подтвердить факт беременности, получить данные о формировании плода, строении матки и придатков, а также о состоянии плаценты, пуповины, околоплодных вод. От результатов УЗИ во многом зависит тактика ведения беременности и подготовки к родам, а также выбор способа родоразрешения.
После подтверждения факта беременности все последующие УЗИ проводятся по графику, составленному лечащим врачом-гинекологом.
Поводом для внепланового УЗИ на ранних сроках беременности могут стать следующие причины:
- несоответствие размеров матки нормам для текущего срока беременности;
- наличие у женщины кровянистых выделений (единичных или частых);
- боли и неприятные ощущения внизу живота;
- подозрение на «замершую» беременность, внематочную беременность и иные патологии ранней беременности;
- возраст одного или обоих будущих родителей, превышающий 35 лет.
1
УЗИ плода
2
УЗИ плода
3
УЗИ плода
Стоит ли делать УЗИ для определения беременности
Первое плановое ультразвуковое исследование не зря назначается на сроке 11-12 недель. В этот период зародыш уже развивается настолько, что о нем можно получить достаточно информации. При этом еще не поздно прервать беременность, если будут обнаружения серьезные отклонения в развитии плода.
Женщины, которые делают УЗИ на более ранних сроках, все равно возвращаются в кабинет специалиста через несколько недель. Негативное влияние ультразвуковых волн на будущего ребенка наукой не доказано, но и не было опровергнуто. Не стоит рисковать здоровьем будущего ребенка и прибегать к процедуре при отсутствии показаний чаще, чем положено.
Также важно знать, что вагинальный способ, который считается самым точным на ранних сроках, способен спровоцировать выкидыш. Парам, планировавшим беременность много лет, а также женщинам из группы риска, данный метод использовать не рекомендуется
Лучше подождать пару недель, когда можно будет прибегнуть к традиционному способу – без проникновения.
Для исключения рисков, лучше пройти процедуру, когда УЗИ покажет беременность на 100 процентов. Перед ультразвуковым обследованием необходимо проконсультироваться с гинекологом. Он поможет подобрать оптимальное время для обследования и разновидность процедуры.
Причина 2: ложноположительный результат
Тест на беременность реагирует не на наличие в матке плодного яйца, а на повышение уровня ХГЧ – гормона, называемого хорионическим гонадотропином.
Уровень этого вещества может повышаться при некоторых опухолях печени, легких, желудка, поджелудочной железы, опухолях почек, кишечника. Концентрация гормона увеличивается при хорионэпителиоме, возникающей после перенесенного пузырного заноса, и раке яичников.
Женщина с нерегулярным менструальным циклом, в организме которой растет опухоль, может подумать, что беременна, но ультразвук выявит обратное. Ложноположительный тест – повод обследоваться на онкологию, сделав УЗИ брюшной полости и сдав анализы на онкомаркеры.
Когда и зачем проводится УЗИ для беременных
Первый раз при помощи ультразвукового исследования ставится окончательный диагноз беременности. Обычно это происходит на сроке 3-4 недели, когда задержка менструация, служащая наиболее частым признаком, позволяющим заподозрить беременность, заставляет женщину обратиться к врачу.
Второй раз проводится первое плановое ультразвуковое исследование. Термин «плановое» подразумевает проведение диагностики в установленные сроки, которые являются общепринятыми на данный момент времени. Делают 2-ое УЗИ на сроке примерно 10-12 недель. Его основная цель — убедиться в благополучном течение беременности, а так же удостовериться нормальном развитии плода и определить наличие некоторых патологий, в том числе и тех, которые носят генетический характер (например, синдром Дауна).
Второе плановое УЗИ для женщины по факту является третьим. Делают его согласно стандартам на 20-22 неделе. Обычно именно в этот раз родителям сообщают пол ребенка, если, конечно, они желают его знать. Так же необходимо убедиться что состоянию женщины и ее малыша ничего не угрожает
И последнее, третье плановое и четвертое фактическое УЗИ назначают на 30-32 неделе. Оно необходимо для определения тактики ведения родов, а так же дает возможность удостовериться в том, что самочувствие малыша, уже готовящегося к появлению на свет, не страдает.
Как готовиться к исследованию
Если ультразвуковое исследование делается не в экстренном порядке, то к процедуре необходимо заранее подготовиться. За пару суток до обследования желательно отказаться от пищи, способной вызвать повышенное газообразование:
- капусты;
- бобовых;
- сдобной выпечки;
- газированных напитков;
- винограда;
- груш.
Повышенное количество газов в кишечнике станет помехой во время обследования, которое и на ранних сроках и так довольно сложная процедура. Перед трансвагинальным УЗИ питьевой режим может оставаться обычным. Однако во время процедуры мочевой пузырь должен быть пустым.
Трансабдомиальное исследование, наоборот, проводится при наполненном. Для этого за три часа до процедуры нужно выпить как минимум литр жидкости и нельзя ходить в туалет. Если это условие для беременной невыполнимо, то разрешается сократить временной промежуток наполнения мочевого пузыря до часа.
За сутки до вагинального ультразвукового исследования рекомендуется воздержаться от занятий сексом. Больше никакой подготовки любой из видов ультразвуковой диагностики не требует.
Первый раз на прием
Многие доктора рекомендуют всем представительницам прекрасного пола делать первое УЗИ сразу после определения беременности. Не надо понимать это буквально. Современные тесты могут показать положительный результат уже в первый день задержки. Но не забывайте, что в ранние сроки результат теста может быть ложноположительным или ложноотрицательным.
На какой день задержки лучше проводить тест-пробу, однозначного ответа нет. Это зависит от физиологии женщины, обмена веществ, стиля жизни и других факторов. При этом, тест показывает положительный результат в любой день задержки как при внематочной, так и при замершей беременности. Здоровой женщине необходимо провести еще, как минимум, один тест на 5-7 день задержки, и при получении положительного результата можно собираться к гинекологу.
На каком сроке выполняют 2-й скрининг
Обследование проводят после 14-й недели. Но в зависимости от графика посещений врача будущей мамой или других факторов его могут перенести на некоторое время. Информативным будет обследование, проведенное до 27-й недели, но с его выполнением лучше не затягивать.
По статистике, с 24-й недели у женщин, страдающих избыточным весом и имеющих предрасположенность к сахарному диабету, повышается риск развития гестационного диабета. Его раннее выявление снижает риск прогрессирования болезни, помогает защитить мать и ребенка от опасных последствий: преждевременных родов, развития преэклампсии и осложнений при появлении малыша на свет.
В этот период можно выявить проблемы в развитии плода, в том числе врожденные пороки сердца, опухоли внутренних органов. Раннее обнаружение тяжелых патологий позволяет своевременно информировать о них родителей, которые могут взвешенно принять решение о целесообразности сохранения беременности.
pixabay.com  / 
Показатели УЗИ, указывающие на наличие беременности
На факт беременности при проведении УЗИ указывает ряд показателей:
Наличие плодного яйца (или гестационного мешка). Это эхогенное (ярко-белое) кольцо на экране. Его можно увидеть ещё до обнаружения эмбриона (т. е. до 5 недель), а размеры (диаметр) позволяют судить о сроке беременности (в 4 недели и 3 дня примерно 2–3 мм, в 5–6 недель уже 5 мм).
Наличие желточного мешка. Это круглая структура, возникающая на 5-й неделе, имеет яркую светлую окантовку (напоминает желток). Она является стопроцентным подтверждением маточной беременности. При внематочной может быть специфическое образование, лишь отдалённо напоминающее желточный мешок.
Наличие фетального полюса (или эмбрионального). Это непосредственно сам эмбрион на ранней стадии своего развития. Его длина на 5-й неделе будет всего лишь 1–2 мм. Если УЗИ его зафиксировало, значит, возможно обнаружить сердцебиение будущего малыша в виде движения стенок желточного мешка (пульсирует точка внутри него)
Сначала это будет 60–90 ударов в минуту, позднее ритм увеличится, но важно само наличие сердцебиения.
Как считается срок беременности при ЭКО
При естественном зачатии точно установить момент наступления беременности невозможно, особенно если будущие родители живут насыщенной половой жизнью. В случае с экстракорпоральным оплодотворением точная дата образования эмбриона известна, так как этот процесс проходит в строго контролируемых условиях. Однако, для определения сроков беременности при ЭКО могут использоваться сразу несколько методов расчета:
- Эмбриологический. Данный метод применяется врачами-репродуктологами и основан на том, что началом отсчета беременности является именно получение жизнеспособного эмбриона, время которого точно известно. После оплодотворения яйцеклетки в инкубаторе полученный из нее зародыш переносится в матку будущей мамы не сразу, а через 3-5 дней – по достижении им стадии бластоцисты. Этот временной отрезок также учитывается при определении сроков беременности. Из-за высокой точности этого метода анализ на ХГЧ, позволяющий установить факт успешного наступления беременности, пациенткам назначается уже на 2 неделе после процедуры.
- Акушерский. Этот метод является универсальным, он применяется для определения сроков беременности не только после ЭКО, но и после естественного оплодотворения. При акушерском способе начальной точкой гестации считается первый день последней менструации. Поэтому расхождение с реальным сроком беременности составляет около 2 недель. Использование менее точного акушерского метода при ЭКО обусловлено тем, что он является стандартом для всех медицинских учреждений. Поэтому, если будущая мама после ЭКО обратится за помощью в другую клинику, это исключит ошибки в сроке определения беременности. Акушерский способ позволяет достаточно точно определить срок родоразрешения – для этого от даты последней менструации отнимаются 3 месяца и прибавляются 2 недели.
- Гинекологический. Срок беременности врач может определить и по результатам гинекологического осмотра женщины. Однако, этот способ эффективен только до 10-14 недели гестации, так как в начальный период развитие эмбриона происходит у женщин практически одинаково и ошибки в данном случае маловероятны. Врач определяет срок беременности по размерам матки и положению ее дна, степени подвижности плода. Начиная со второго триместра развитие ребенка проходит более индивидуально, поэтому точность гинекологического метода снижается – врач сможет назвать лишь приблизительные сроки.
- Ультразвуковое обследование (сонография). УЗИ является стандартной диагностической процедурой для всех беременных женщин независимо от того, зачали они естественным или искусственным способом. Стандартом предусмотрено 3 прохождения этого исследования – на 11-14, на 18-21 и на 30-34 неделях беременности. Однако, женщинам, прошедших процедуру ЭКО, УЗИ может назначаться чаще. До 8 недели гестации сонография позволяет довольно точно определить возраст плода по различным физиологическим критериям – массе, длине, копчико-теменному размеру, толщине воротниковой зоны, окружности головы, живота и т. д. Далее эмбрион начинает развиваться более индивидуально, поэтому эффективность данного метода снижается. Он начинает использоваться главным образом для оценки соответствия параметров плода установленным нормам.
- Анализ на ХГЧ. Хорионических гонадотропин (ХГЧ) – гормон, который начинает выделяться плацентой практически сразу после имплантации эмбриона в матку женщины (примерно через 5-6 дней после переноса). Так как в первые дни это вещество вырабатывается в малых количествах, анализ на его содержание назначается на 4 неделе гестации. Тест на ХГЧ является вспомогательным методом определения сроков беременности. Это связано с тем, что концентрация этого гормона в организме женщины подвержена значительным колебаниям под воздействием различных факторов и не может дать точных данных.
Приблизительно рассчитать срок беременности при ЭКО женщина может и самостоятельно по шевелению плода. Как правило, активно двигаться будущий малыш начинает на 19-20 неделе. Поэтому, если будущая мама ощущает отчетливые толчки ребенка, в большинстве случаев это означает, что половина срока вынашивания уже прошла.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу