Оксалоз
Содержание:
- Перкутанная (чрескожная) нефролитотрипсия (ПНЛ)
- Лечение COVID-19 у детей
- Почему возникает мочекаменная болезнь
- Диагностирование гепатоза и его признаки
- Камни неинфекционной природы
- Диагностика Дисметаболической нефропатии у детей:
- Причины появления оксалатов в моче
- Что может означать снижение эрекции?
- Учащенное мочеиспускание
- Наличие белка в моче (протеинурия):
- Конкременты в мочевом пузыре
- Виды дисметаболических нефропатий
- Диагностика мочекаменной болезни
- Патогенез (что происходит?) во время Дисметаболической нефропатии у детей:
- Лечение Дисметаболической нефропатии у детей:
- Какими народными средствами выводят камни почек
Перкутанная (чрескожная) нефролитотрипсия (ПНЛ)
ПНЛ используется чаще всего, когда камни в почках больших размеров, высокой плотности или их много. ПНЛ обычно проводится под общим наркозом. Во время этой процедуры в мочевой пузырь устанавливается небольшая трубка, называемая катетером. Другой катетер устанавливается в мочеточник. Контраст, или краситель, может быть введен через этот катетер для обеспечения лучшего обзора и точного определения местоположения камня. Как только камень обнаружен, доступ к собирательной системе почек осуществляется с помощью тонкой иглы и так называемого проводника. Проводник обеспечивает безопасный доступ для нефроскопа (инструмент для визуализации внутренней части почки). После визуализации камня, некоторые из них могут быть удалены с помощью щипцов. Камни больших размеров должны быть раздроблены с помощью специального пневматического, ультразвукового или лазерного устройства — нефролитотрипсия. После удаления фрагментов камня из почки, в мочеточник, как правило, устанавливается временная маленькая трубка, соединяющая почку с мочевым пузырем (катетер-стент), а рабочий канал, через который производилась операция, ставят трубку, дренирующую почку (нефростома). После операции эти трубки удаляются через несколько дней.
Следует знать! ПНЛ может сопровождаться как интра- так и послеоперационными, осложнениями.
В ходе операции могут возникнуть:
- кровотечение, которое может потребовать переливание крови (до 20%), эмболизацию сосудов почки, либо удаление почки (до 1,5%);
- повреждение плевры (до 11,6%);
- повреждение внутренних органов (до 1,7%);
- летальный исход (до 0,3%).
В послеоперационном периоде могут развиться:
- лихорадка (до 32,1%);
- сепсис (до 1,1%);
- уринома (скопление мочи в околопочечной или забрюшинной клетчатке, окруженное фиброзной капсулой) до 1%;
- остаточные фрагменты камня (до 19,4%), в ряде случаев требуется повторное вмешательство;
- аневризма, артерио-венозная фистула;
Вам нужно немедленно вернуться в больницу, если:
- температура тела выше 38 °С;
- тошнота и рвота;
- боль в груди и затрудненное дыхание;
- большое количество крови в моче;
- сильная боль на стороне операции;
- не можете помочиться.
Лечение COVID-19 у детей
После лабораторного подтверждения диагноза COVID-19 за ребенком ведется наблюдение. Обычно госпитализация не требуется, ведь большинство детей переносят болезнь легко. Препаратов, специально предназначенных для лечения данной инфекции, пока не существует, терапия имеет симптоматический характер. Применяются жаропонижающие средства для нормализации температуры, рекомендуется обильное питье, отдых и сбалансированное питание. Родители ребенка все это время должны находиться в тесном контакте с врачом. Госпитализация показана, если у ребенка долгое время держится высокая температура, усиливается кашель, возникает одышка, резко ухудшается общее состояние, что может свидетельствовать о развитии пневмонии.
При неблагоприятном течении болезни возможно развитие острого респираторного дистресс-синдрома. В этом случае применяется кислородная терапия, предполагающая механическую вентиляцию легких. В еще более сложных случаях используется экстракорпоральная мембранная оксигенация. Это комплексный и дорогостоящий метод поддержки пациентов с острой дыхательной недостаточностью.
Во многих странах медики пытаются использовать для лечения COVID-19 уже известные фармацевтические средства, эффективные при борьбе с другими болезнями. В их число входят препараты, применяемые при терапии малярии и ревматоидного артрита. Они показали неплохой результат в лабораторных тестах, однако к ним есть много вопросов в плане побочных эффектов.
Однако все эти подходы являются экспериментальными и пока не имеют достаточной доказательной базы. Их назначение оправдано только в случае реальной угрозы жизни.
Почему возникает мочекаменная болезнь
Причины, из-за которых возникает мочекаменная болезнь (уролитиаз) до конца не выяснены. На образование конкрементов в почках влияет много физических и химических факторов, механизм развития патологии сложный и многообразный.
Принято считать, что мочекаменная болезнь в большинстве случаев возникает из-за врожденных нарушений обмена веществ. В почках образуются нерастворимые соли, из которых впоследствии формируются конкременты. Химический состав камней разный, они могут быть уратными, фосфатными, оксалатными и т.д. Но даже при наследственной предрасположенности мочекаменная болезнь не развивается, если нет провоцирующих факторов.
Образование конкрементов в мочевыделительной системе связано с такими метаболическими нарушениями:
- Гиперурикемия — высокий уровень мочевой кислоты в кровяном русле
- Гиперурикурия — высокий уровень мочевой кислоты в моче
- Гипероксалурия – увеличение количества солей оксалатов в моче
- Гиперкальциурия — увеличение количества кальциевых солей в моче
- Гиперфосфатурия — увеличение количества солей фосфатов в моче
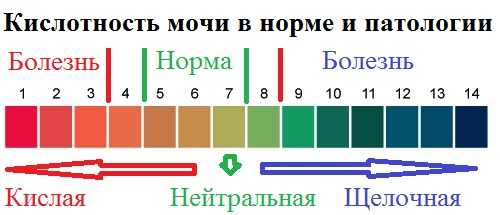
- Изменение Ph мочи.
Одни исследователи связывают метаболические нарушения с воздействием факторов внешней среды, другие большее внимание уделяют эндогенным причинам. Во многих случаях наблюдается взаимодействие обоих механизмов. . Факторы внешней среды, которые провоцируют развитие уролитиаза:
Факторы внешней среды, которые провоцируют развитие уролитиаза:
- Климатические условия
- Геологическое строение грунта в регионе
- Химический состав воды и растений
- Режим питья и приема пищи
- Бытовые условия, включая малоподвижный образ жизни, пассивный отдых
- Профессиональные вредности — горячие цеха, опасное химическое производство, тяжелая физическая работа и т.д.
Риск образования конкрементов увеличивается при повышенной калорийности пищи, злоупотреблении животными протеинами, поваренной солью, продуктами с высоким содержанием кальция, щавелевой и аскорбиновой кислоты, дефицит витаминов А и группы В.
Внутренние факторы, влияющие на развитие уролитиаза:
- Острые и хронические инфекции мочевыводящих путей, частые ангины, фурункулез, гайморит, остеомиелит, воспаления придатков матки и т.д.
- Обменные болезни — подагра, повышенная продукция гормонов щитовидки (гиперпаратиреоз)
- Нарушения продукции некоторых ферментов
- Травмы, болезни с тяжелым течением, при которых пациент долгое время обездвижен
- Патологии ЖКТ, печени и желчных путей
- Наследственность (уролитиаз у родственников)
Определенное место среди предрасполагающих факторов мочекаменной болезни занимают пол и возраст. Представители сильного пола болеют в 3 раза чаще. Первые эпизоды уролитиаза наблюдаются в молодом и среднем возрасте.
Риск образования конкрементов в мочевыводящих путях повышается при различных анатомических изменениях выделительной системы — аномалиях развития, образовании дополнительных сосудов, стриктурах и т.д. В результате этих патологий функция органов нарушается.
Диагностирование гепатоза и его признаки
Гепатоз беременных – это заболевание, которое порой очень трудно диагностировать. Матка к этому сроку уже занимает всю брюшную полость, что делает невозможным пальпацию печени. Нередко этот недуг путают с желчекаменной болезнью, потому что их симптомы очень схожи.К самым распространенным признакам гепатоза относятся:
- кожный зуд;
- пожелтение кожных покровов и белков глаз, проявление сосудистой сеточки на лице и руках, покраснение ладоней (они будто покрываются изнутри красными пятнами);
- тошнота, рвота, дискомфорт в животе, горечь во рту, нарушение стула, снижение аппетита;
- боли в правом подреберье;
- осветление кала и потемнение мочи (от оранжевого до темно-коричневого цвета);
Когда нарушается желчеток, в печени скапливается большое количество желчи. Не имея возможности выйти наружу, желчь начинает прорываться в лимфосистему, а уже оттуда – в общий кровоток. Если провести анализ крови, он покажет повышение уровня трансаминаз, щелочной фосфатазы, билирубина и холестерина, понижение гемоглобина, а также эритроцитов и тромбоцитов. Анализ мочи выявит наличие желчных кислот и повышенное выделение уробилина.
Попадая в кровь, желчь и вызывает зуд, который усиливается в вечернее и ночное время. Чаще всего беременные с этим заболеванием обращаются к врачу именно с жалобами на острое и непреодолимое желание почесаться. Оно сводит с ума, нарушает сон, приводит к утомленности и раздраженности. Как правило, сильнее всего чешутся руки, голени и живот.
Наполнение печени желчью вызывает перерастяжение ее капсулы, поверхность которой имеет большое количество болевых рецепторов. Это является причиной постоянной тупой боли в правом боку.
При подозрении на гепатоз врач женской консультации должен внимательно осмотреть пациентку, попытаться пропальпировать область печени, назначить расширенные анализы крови и мочи, а также ультразвуковое исследование печени, желчного пузыря и соседних органов.
Камни неинфекционной природы
Как убирают камни в почках в зависимости от состава и особенностей структуры:
- Оксалатные камни. Образуются из кальциевых солей щавелевой кислоты, если моча слишком кислая или щелочная. Имеют плотную структуру и поверхность с шипами, поэтому не растворяются и не выводятся из организма. Для удаления прибегают к дистанционной или контактной литотрипсии. Уменьшить размеры помогают некоторые лекарства, которые также способствуют самостоятельному выведению камней.
- Фосфатные камни. Состоят из кальциевых солей фосфатной кислоты. По структуре мягкие, с гладкой поверхностью, поэтому могут удаляться путем правильно подобранной диеты и медикаментозной терапии, но при больших размерах требуют хирургического вмешательства.
- Цистиновые. Образуются из аминокислот цистина в результате нарушения обмена цистеина. Лечатся путем приема препаратов, которые приостанавливают преобразование цистеина в цистин. При больших размерах камней рекомендовано хирургическое вмешательство.
- Холестериновые. Редко встречаемые типы камней, образующиеся при высоком уровне холестерина в крови. Сильно крошатся, поэтому особенно опасны. Удаляются хирургическим путем, поскольку лекарства чаще оказываются неэффективны.
- Ксантиновые. Образуются при нарушении обмена фермента ксантиноксидазы, из-за чего образуются избытки ксантина. Он плохо растворяется в воде и выводится из организма в неизменном виде. Ввиду мягкой структуры камни поддаются медикаментозному лечению, но при больших размерах назначают хирургическое удаление.
Диагностика Дисметаболической нефропатии у детей:
Для диагностики используют не только данные анамнеза. Обязательной является лабораторно-инструментальная диагностика. Выявляют повышение концентрации солей, проводят биохимическое исследование мочи. В общем анализе мочи у детей ищут кристаллы соли. Проводят исследование антикристаллообразующей способности мочи, тесты на кальцифилаксию и перекиси в моче, а также ультразвуковую диагностику почек.
Если кристаллы соли обнаружены только в общем анализе мочи, дисметаболическую нефропатию у детей еще не диагностируют. Иногда такое явление проходит само по себе, не требуя лечения. Чтобы подтвердить диагноз, необходимо биохимическое исследование мочи. При УЗИ можно выявить микрокамушки или включения, но эти изменения нельзя назвать специфическими именно для рассматриваемой болезни.
Причины появления оксалатов в моче
А теперь подробнее рассмотрим причины появления оксалатов в моче.
В большинстве случаев повышение оксалатов в моче списывают на чрезмерное употребление продуктов, содержащих щавелевую кислоту и ее соединения (щавеля, шпината, помидоров, свеклы, спаржи, цитрусовых и др.). Или же связывают оксалаты в моче у взрослого с пиелонефритом, сахарным диабетом, болезнью Крона или отравлением этиленгликолем.
То есть в последнем случае человек должен выпить автомобильный антифриз или тормозную жидкость, компонентом которых является этиленгликоль. Действительно, при попадании в организм он разлагается с выделением щавелевой кислоты, отсюда и оксалаты в моче у взрослого. Теперь становится понятным тот факт, что оксалатные камни в мужских почках обнаруживаются врачами вдвое чаще, чем в женских…
Но для объяснения причины появления оксалатов в моче и такой серьезной патологии, как нарушение оксалатного обмена, никак не обойтись без физиологии и биохимии. Так, существует связь между повышенным содержанием щавелевокислого кальция в моче и заболеваниями тонкого кишечника. При ряде патологий нарушается процесс абсорбции оксалата кальция в тонком кишечнике (в подвздошной кишке), и тогда мочевыделительной системе приходится работать с повышенной нагрузкой, то есть наблюдается повышение оксалатов в моче.
Это происходит при изменениях облигатной внутрипросветной микрофлоры тонкого кишечника — недостатке анаэробной бактерии, необратимо расщепляющей щавелевую кислоту в кишечнике, — Oxalobacter formigenes. Когда ее присутствие в норме, то оксалаты практически не доходят до почек и мочевого пузыря. А вот почему в организме сокращается популяция этой симбиотической бактерии – можно только догадываться.
По поводу злоупотребления продуктами с большим содержанием щавелевой кислоты возражений быть не может. Однако не надо забывать, что щавелевая кислота образуется и в самом организме человека — в тонком кишечнике: в процессе окислении глиоксиловой кислоты, в ходе расщепления оксалуровой кислоты (моноуреида щавелевой кислоты), а также в результате окисления витамина С (который представляет собой совокупность производных L-гулоновой кислоты).
Вас интересует, для чего нужна щавелевая кислота нашему организму? И вырабатываемая организмом, и более 5% экзогенной щавелевой кислоты (то есть поступающей в организм с пищей) циркулируют в крови и вступают в биохимические реакции и различные обменные процессы, обеспечивая усвоения кальция, стабильность биологических мембран, сократительную функцию мышечных тканей и т.д.
Другие причины появления оксалатов в моче кроются:
Что может означать снижение эрекции?
- Психогенная эректильная дисфункция — снижение эрекции, вызванное психологическими причинами, например, нервным расстройством, стрессами или депрессией.
- Органическая эректильная дисфункция (сосудистая, нейрогенная, эндокринная).
- Смешанная эректильная дисфункция.
Учащенное мочеиспускание
Учащенное мочеиспускание может носить как физиологический, так и патологический характер. В норме у здоровых лиц мочеиспускание происходит 4–5 раз днем и до 1-го раза ночью. В случае обильного питья или волнении учащенное мочеиспускание сопровождается повышением объема выделенной суточной мочи и тем самым носит физиологический характер. В случае, когда мочеиспускание учащенное, малыми порциями, а суточный объем выделенной мочи не превышает норму — речь идет о патологических состояниях.
Наличие белка в моче (протеинурия):
- нефротический синдром;
- диабетическая нефропатия;
- гломерулонефрит;
- нефросклероз;
- нарушенная абсорбция в почечных канальцах (синдром Фанкони, отравление тяжелыми металлами, саркоидоз, серповидноклеточная патология);
- миеломная болезнь (белок Бенс-Джонса в моче) и другие парапротеинемии;
- нарушение почечной гемодинамики при сердечной недостаточности, лихорадке;
- злокачественные опухоли мочевых путей;
- цистит, уретрит и другие инфекции мочевыводящих путей.
1.6.Глюкоза в мочеГлюкоза в моче в норме отсутствует или обнаруживается в минимальных количествах, до 0,8 ммоль/л, т.к. у здоровых людей вся глюкоза крови после фильтрации через мембрану почечных клубочков полностью всасывается обратно в канальцах. При концентрации глюкозы в крови более 10 ммоль/л — превышении почечного порога (максимальной способности почек к обратному всасыванию глюкозы) или при снижении почечного порога (поражение почечных канальцев) глюкоза появляется в моче — наблюдается глюкозурия.
Обнаружение глюкозы в моче имеет значение для диагностики сахарного диабета, а также мониторинга (и самоконтроля) антидиабетической терапии.
Референсные значения: отрицательно.
Конкременты в мочевом пузыре
При наличии камней в мочевом пузыре боль возникает в нижней части живота, над лобком. Отдает она в промежность, гениталии. Появляется при резких или интенсивных движениях, мочеиспускании.
Еще один симптом конкрементов мочевого пузыря — частое мочеиспускание. Позывы усиливаются при ходьбе, езде, тряске, физическом напряжении. При выделении мочи можно наблюдать симптом «закладывания» — внезапное прерывание струи при ощущении заполненного пузыря. Возобновить мочеиспускание можно лишь переменив позу. Когда камень очень большой, пациент может помочится только в лежачем положении.
Виды дисметаболических нефропатий
Нефропатии, вызванные нарушениями оксалатного обмена, являются наиболее частыми формами дисметаболических нарушений в почках. Оксалаты — это соли щавелевой кислоты. Также здесь имеет место быть и нарушение уратного обмена. В любом случае каждый вариант обменной нефропатии относится к одной из двух больших групп, на которые принято делить эти заболевания:
- нефропатии наследственного или врождённого характера. Обменные процессы нарушены на генетическом уровне;
- нефропатии вторичного происхождения.
Первичные оксалурии — редкое явление. Чаще всего педиатрам приходится иметь дело со вторичными патологиями. Известно, что образование оксалатов, которые выводятся из организма с мочой, происходит в результате интенсивных обменных процессов. Они образуются из ряда аминокислот: это серин, оксипролин, глицин и отчасти аскорбиновая кислота. Небольшой процент оксалатов поступает в организм при употреблении содержащих их продуктов. Например, обычная диета содержит от 100 до 900 с небольшим мг, а количество содержания оксалатов зависит от годового сезона. При этом в кишечник из их общего числе всасывается не более 5%.
В нормальных условиях жизнедеятельности организма около 10% оксалатов, выводимых с мочой, имеют в составе аскорбиновую кислоту и 40% — глицин. Глицин поступает в организм, так как он содержится в пище. Иногда больным назначают и лекарства на основе глицина, особенно в неврологической практике, поэтому могут наблюдаться соответствующие побочные действия.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Оксалатная нефропатия не имеет специфической симптоматики. Часто она проявляется рецидивирующими болевыми ощущениями в области живота с жжением при мочеиспускании. Иногда могут воспаляться половые органы, так как кода и слизистые подвергаются постоянному раздражению. Также для оксалатных нефропатий характерны и иные дизурические расстройства. При проведении оценки анализа мочи она выглядит насыщенной, часто с осадком и классическими признаками почечных патологий:
- высокий удельный вес мочи;
- наличие микрогематурии;
- белок в моче;
- много лейкоцитов и оксалатов.
У детей оксалурию обнаруживают, как правило, случайно, чаще всего как фон других заболеваний. При этом первые проявления оксалурии наблюдают в младшем возрасте, с года до шести лет, а периоды обострения приходятся на периоды, когда ребёнок начинает интенсивно расти и развиваться (семь-восемь, а также десять-четырнадцать лет).
Кроме оксалурии, встречаются и урикозурии первичного характера. Прежде всего, к ним относят подагру, наследуемую по аутосомно-доминантному типу. Причина развития подагры — дефект генома, который приводит к тому, что некоторые ферменты в организме изменяют свою активность. Эндогенная продукция пуриновых веществ становится более интенсивной, в результате чего начинается повышенная выработка мочевой кислоты.
Подагра — системное заболевание, поражающее не только почки, но и нервную систему, и другие органы, в том числе сердце. Часто подагра сопровождается:
- ожирением;
- артериальной гипертензией;
- мигренью;
- суставными патологиями;
- аллергическими реакциями (в том числе, бронхиальной астмой).
Подагру считают болезнью взрослых людей, начинающуюся в возрасте после 40 лет, однако один из её первых признаков можно наблюдать и у детей — в виде урикозурической нефропатии.
Урикозурические нефропатии могут иметь и вторичный характер. Есть много болезней, сопровождаемых повышенной выработкой мочевой кислоты. Прежде всего, речь идёт о лейкозах, гемолитических анемиях, последствиях приёма цитостатических препаратов, антибиотиков и гормонов. Отличий в симптомах между разными видами урикозурий практически нет.
Независимо от причины образования кристаллов в моче они откладываются в разных отделах почек (канальцах, трубочках), что приводит к нарушению мочевого оттока, присоединению инфекционного воспалительного процесса и пиелонефриту. Также могут развиться тубулоинтерстициальный нефрит или мочекаменная болезнь. Диагностируют нефропатию на основании:
- сбора анамнеза, уточняющего наследственный характер заболевания и его факторы риска;
- жалоб больного;
- клинических проявлений;
- данных, полученных после взятия анализов.
Точный диагноз ставят только после тщательного сопоставления результатов клинического и лабораторного обследования.
Диагностика мочекаменной болезни
Как только появляются первые признаки мочекаменной болезни, следует незамедлительно обратиться к врачу. Чтобы правильно определить, как лечить мочекаменную болезнь, необходимо прежде всего выявить причины возникновения данного заболевания.
Какую диагностику может предложить современная медицина?
К основным методам диагностики, позволяющим определить все особенности протекания заболевания, можно отнести следующие:
- Общий анализ крови и биохимия — обязательные процедуры для выявления воспалительных процессов (уровня лейкоцитов) и патологических изменений в самой структуре органов.
- Общий анализ мочи — позволяет определить химический состав примесей, содержащихся в урине.
- Ультразвуковое исследование — самый распространенный метод, который оказывает минимальное негативное воздействие, поэтому не противопоказан даже беременным. Этот способ позволяет обнаружить даже мелкие образования.
- Экскреторная урография — рентгеновская съемка мочевой системы. В человеческом организме могут образовываться специфические камни, которые не являются преградой для рентгеновских лучей и поэтому не диагностируются данным методом.
- Компьютерная томография — объемное изображение, позволяющее получить максимально полную информацию о наличии инородных тел. Является одним из самых совершенных методов диагностики.
Патогенез (что происходит?) во время Дисметаболической нефропатии у детей:
Защитные факторы заключаются в действии веществ, которые удерживают соли растворенными. Часто их называют защитными коллоидами. Такие вещества находятся в плазме крови, фильтруются в первичную и окончательную мочу, секретируются канальциевым эпителием. Если ферменты защиты недостаточны и есть предрасполагающие факторы, описанные выше, соли образую кристаллы.
При обменной нефропатии у детей кристаллы откладываются в собирательных трубочках, канальцах и интерстиции почек. Сначала развивается неспецифический воспалительный процесс, далее может развиться иммунокомплексный воспалительный процесс, который поражает разные отделы нефрона. В зависимости от того, насколько поражен нефрон, заболевание протекает в таких вариантах (которые проявляются разными симптомами):
- тубуло-интерстициальный нефрит
- острая почечная недостаточность
- мочекислый диатез
- бессимптомное течение
- уролитиаз
Дисметаболические нарушения, которые длятся долго, вызывают фиброн интерстиция, снижение канальциевых функций, что, в свою очередь, вызывает нарушение концентрационной функции почек.
Первичная оксалурия – довольно редкий вариант заболевания. У детей чаще встречается вторичная оксалурия. Большинство оксалатов, выводимых с мочой, образуются в процессе обмена веществ из аминокислот. Оксалаты могут локально формироваться в почках по причине разрушения фосфолипидов клеточных мембран. Как результат – образуются предшественники оксалатов, с которыми кальций формирует нерастворимые соли.
Мембраны распадаются по причине воздействия мембранотоксических соединений, бактериальных фосфолипаз при воспалительных процессах в почках. Морфологически выявляется выраженная деструкция щеточных каемок проксимальных и дистальных канальцев.
Лечение Дисметаболической нефропатии у детей:
Терапия дисметаболической нефропатии у детей базируется на таких принципах:
- правильный питьевой режим
- нормализация образа жизни
- специфические методы терапии
- диетотерапия
Чтобы уменьшить концентрацию растворимых веществ в моче, необходим прием большого количества жидкости. Нужно увеличить большой объем мочеиспускания, для этого ребенку дают достаточно жидкости прямо перед сном. В качестве жидкости выбирают обычную или минеральную воду (лучше – без газа). Снижение солевой нагрузки на почки снижается при помощи специальной диеты.
Лечение оксалатной нефропатии у детей
Основные принципы диетотерапии:
1. Из рациона исключают такие продукты
- крепкие мясные бульоны
- холодцы
- шпинат
- щавель
- свекла
- клюква
- морковь
- какао, шоколад, продукты с содержанием какао
2. Диета должна быть картофельно-капустной, что снижает поступление оксалатов с пищей.
3. В рацион вводят минеральные воды, чернослив, курагу и груши.
Медикаментозное лечение оксалатной нефропатии
— витамин В6
— пиридоксин
— витамин А
— токоферола ацетат (витамин Е)
— мембраностабилизаторы: ксидифон и димефосфон
— цистон (эффективен при кристаллурии)
— окись магния в дозе 0,15–0,2 г/сут
Лечение уратной нефропатии у детей
Принципы построения диеты:
— включать в рацион продукты молочные и растительные
— исключают из диеты почки, печень, бульоны на мясе, фасоль и горох, все виды орехов, какао и прочие продукты с пуриновыми основаниями
— ребенок должен пить 1-2 литра воды в сутки: минеральные воды, отвар овса, отвар укропа, полевого хвоща, брусничного или березового листа, спорыша, клевера и т.д.
Ребенку дают цитратные смеси:
- блемарен
- уралит-У
- солимок
- магурлит
Средства для снижения синтеза мочевой кислоты:
- никотинамид
- аллопуринол
- цистон
- оротовая кислота
- цистенал
- этамид
- фитолизин
Лечение фосфатной нефропатии у детей
— подкисление мочи при помощи минеральных вод и приема препаратов: метионин, аскорбиновая кислота, цистенал
— в рационе ограничивают продукты с высоким содержанием фосфора: печень, сыр, курицу, икру, бобовые, шоколад и т.п.
Лечение цистиноза и цистинурии у ребенка
Лечение цистиноза и цистинурии включает диету, высокожидкостный режим и медикаментозную терапию. В рационе ограничивают рыбу, творог, мясо, яйца. Такого рациона придерживаются 4 недели, а потом расширяют, приближая к нормальному. Но всё же продолжают не давать ребенку творог, рыбу и яйца. Ребенок должен пить 2 литра жидкости в сутки, особенно перед отходом ко сну.
Медикаментозная терапия цистиноза и цистинурии:
- растворы гидрокарбоната натрия
- цитратная смесь
- блемарен
- пеницилламин или купренил в сочетании с ксидифоном и другими мембраностабилизаторами
- витамин А
При цистинозе у детей может понадобиться трансплантация почки, которая проводится до развития терминальной стадии хронической почечной недостаточности. Этот метод увеличивает продолжительность жизни пациента на 15-19 лет.
Фитотерапия дисметаболической нефропатии у детей:
— петрушка
— можжевельник
— хвощ полевой
— листья березы
— толокнянка
— листья брусники
— зверобой
— ромашка
— пол-пола
— тысячелистник
— василек
— почечный чай
— марена красильная
Прогноз при дисметаболической нефропатии у детей
Прогноз благоприятный в большинстве случаев. Показатели в моче нормализируются, если введена выше описанная диета, проведена адекватная лекарственная терапия. Если лечение неэффективно, возникают мочекаменная болезнь и воспаление почек. Частым осложнением является пиелонефрит.
Какими народными средствами выводят камни почек
Их общий эффект — растворение камней, антисептическое, мочегонное, противоотёчное действие.
Топ 1: травяные сборы
Состав сбора зависит от разновидности почечных камней.
Для уратов и оксалатов:
Состав: марена красильная; трава пустырника, листья брусники, донника, бессмертника.
По одной ложке каждого растения положить в термос, залить кипятком (1л), держать в термосе 1 час. Употреблять по трети стакана до еды, около месяца.
Для фосфатов:
Состав: травы горца птичьего и золотарника, ягоды барбариса, изюм.
Смешивают в равных долях, заваривают кипятком из расчёта 1 столовая ложка смеси на 1 стакан воды. Настаивают и хранят в термосе. Принимают четырежды в сутки натощак по 1 столовой ложке. Курс 3–4 недели.
Топ 2: чёрная редька и мёд
Мёд и сок редьки берут поровну, смешивают. Принимать по чайной ложечке до еды четырежды в день
Рецепт с осторожностью применяйте при камнях в жёлчном пузыре. Есть опасность спровоцировать острый калькулёзный холецистит, удаление камней из почек народными средствами может закончиться операцией.
Топ 3: Корень шиповника
Корневище надо выкопать поздней осенью, высушить, размолоть в блендере. Взять 2 ст л. порошка на 1 стакан кипятка, кипятить 10 мин. Пить перед едой: полстакана 4 раза в день 2 недели.
Топ 4: настойка из косточек черешни
Разбить косточки, 2 столовых ложки ядрышек залить 150 мл водки, настаивать 12 дней в тёмном шкафу. Пить однократно в день по 10 капель, растворив в столовой ложке воды. Дозу не превышать, поскольку амигдалин черешневых зёрнышек содержит синильную кислоту. При соблюдении точной дозировки настойка безопасна, хорошо размягчает все виды камней и безболезненно их выводит.
Топ 5: сироп из петрушки и сельдерея
Мелко нарезать 2 крупных корня сельдерея и 1 кг петрушки с корнями. Добавить 1 литр воды и 1 кг мёда. Довести смесь до кипения и убрать в тёмное место на 3 дня. Долить ещё 1 л воды, вновь прокипятить. Принимать по полстакана дважды в день.
Топ 6: выведение камней почек на арбузе
Арбуз есть не менее 1 месяца подряд по 2 кг в сутки. Доза на один приём 400–500 граммов. Не рекомендуется смешивать с другой пищей, кроме ржаного хлеба. Вне арбузного сезона заваривают высушенные арбузные корки. Основной эффект метода — мочегонный. Разрешён только при солях, песке, конкрементах менее 3–4 миллиметров.
При подозрении на рак почки сразу откажитесь от самолечения и доверьтесь нашим специалистам.
Решение раздробить камни в почках народными средствами — ответственный шаг. Записывайтесь на приём в Клинику урологии имени Р. М. Фронштейна и обсудите все возможные последствия с опытным урологом. Желаем вам скорейшего исцеления.
22 октября 2020
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова