Пилороспазм
Содержание:
- Диагностика гипотрофии
- Online-консультации врачей
- Лечение Пилоростеноза у детей:
- Диагностика пилоростеноза у детей
- Пилоростеноз у детей
- Клинические симптомы
- Лечение стеноза привратника
- Что такое стеноз привратника (пилоростеноз) желудка
- Пилоростеноз у детей и младенцев
- Общая информация
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Синонимы
- Лечение пилоростеноза: лекарства не помогут
- Профилактические меры
- Остеомиелит и другие гнойные заболевания
- Что провоцирует / Причины Синегнойной инфекции у детей:
- Что такое Лейкоз у детей —
- Пилоростеноз у взрослых
- Профилактика Острого пиелонефрита у детей:
- Что такое Гипотрофия у ребенка —
- Лечение Инвагинации кишечника:
- Суть аномалии
Диагностика гипотрофии
Для эффективного лечения необходимо провести подробную диагностику гипотрофии.
Врачом проводится полный анамнез заболевания. Выявляются причины развития гипотрофии — течение внутриутробного периода, болезни матери в этот период, родовая деятельность и медицинское вспомоществование при этом, ежемесячное развитие ребенка в физическом и психическом плане, его болезни в раннем грудничковом периоде.
Кроме того изучается социальный статус семьи, наследственные заболевания родителей.
Проводятся лабораторные исследования – изучаются анализы хлоридов пота, крови, мочи, включая биохимические, копрограмма, иммунограмма, вирусологическое и бактериологическое исследования и эндокринный профиль и др.
Во время диагностики гипотрофии проводятся специальные методы исследования – рентгенология грудной клетки, рентгенография кисти (определяется костный возраст), черепа, электрокардиограмма.
Обязательно назначаются консультации эндокринолога, невропатолога и окулиста.
Online-консультации врачей
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация сосудистого хирурга |
| Консультация аллерголога |
| Консультация косметолога |
| Консультация специалиста по лечению за рубежом |
| Консультация оториноларинголога |
| Консультация генетика |
| Консультация дерматолога |
| Консультация эндоскописта |
| Консультация психоневролога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация неонатолога |
| Консультация хирурга |
| Консультация вертебролога |
| Консультация гастроэнтеролога |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Лечение Пилоростеноза у детей:
Эффективен для лечения пилоростеноза у детей хирургический метод. Операцию проводят через 1-3 суток после установления точного диагноза. Противопоказанием не является слишком большое истощение ребенка, поскольку без операции наиболее вероятен летальный исход.
Если ребенок очень истощен, важно перед проведением операции восстановить водный и солевой обмен. На протяжении 2-4 суток ребенку делают от 2 до 4 переливаний крови или плазмы (количество 10 мл на 1 кг)
Растворы Рингера, физиологический и 5% глюкозы вводят подкожно, внутривенно, в клизмах. В сутки больной ребенок должен получать минимум 500—600 мл жидкости.
Если у малыша есть сопутствующие болезни (отит, пневмония), для лечения также важны антибиотики. Перед операцией проводят переливание крови, общую ванну, с 24:00 ребенку не дают воду и пищу. Если схемы придерживаться до конца, то перед операцией не нужно будет промывать желудок ребенку. Наилучший подход к желудку и привратнику осуществляют через срединный разрез от мечевидного отростка грудины длиной 4—5 см. При правильно сделанном разрезе печень препятствует эвентрации кишечника.
Операция рассечения привратника у детей называется пилоротомия. Она проводится по способу Фреде — Рамштедта. Суть операции – в продольном рассечении серозно-мышечного слоя привратника по бессосудистой линии без вскрытия слизистой оболочки. После разреза края раны привратника раздвигают пинцетами до полного освобождения слизистой оболочки и выбухания ее в рану привратника. Кровотечение, как правило, незначительное. Края раны привратника не сшивают.
На брюшину вместе с апоневрозом накладывают узловые кетгутовые швы с добавлением 2—3 шелковых. Кожу зашивают непрерывным обвивным кетгутовым швом, который способствует лучшему гемостазу. После операции производят переливание крови. Через 2 часа после операции ребенку нужно дать 10 мл 5% раствора глюкозы, еще через 1 час после этого начинают кормление сцеженным грудным молоком через каждые 2 часа с шестичасовым перерывом на ночь.
В первые сутки разовая доза молока ребенку должна составлять от 20 до 30 мл. Если есть рвота или ранение слизистой оболочки, количество молока составляет 5-10 мл. Каждый день суточную дозировку молока для больного ребенка увеличивают на 100 мл. Если на пятые или шестые сутки нет рвоты, ребенка два раза по 5 минут прикладывают к груди. С 7-х суток можно кормить грудью с перерывами длиной в 3 часа.
После операции важна терапия по борьбе с обезвоживанием, истощением и нарушением солевого обмена. Очень скоро после операции исчезают все симптомы – как те, что видны на рентгенограмме, так и те, что ощущаются физически. Прогноз благоприятный при правильном проведении операции. Ребенок развивается согласно возрасту, нарушений в ЖКТ не наблюдается.
Вероятные осложнения (до операции):
- аспирационный синдром
- язвенные поражения слизистой желудка
- нарушение электролитного состава крови и обезвоживание (в организме нехватка натрия, калия, хлора, кальция)
Если вовремя не проведена диагностика и операция, то может быть летальный исход. Дети задыхаются, закупоривая дыхательные проходы рвотными массами, или получают тяжелую форму обезвоживания, при которой организм уже не в состоянии функционировать. Если поздно начать лечение, ребенок может задержаться в росте и развитии, поскольку организму не будет хватать витаминов, питательных веществ, минералов.
Диагностика пилоростеноза у детей
Первичная диагностика основывается на симптомокомплексе. Родителям, заметившим у малыша проявления пилоростеноза, следует незамедлительно обратиться к педиатру.
Сначала доктор дифференцирует пилоростеноз от пилороспазма — схожего по проявлениям заболевания. При неосложненном пилороспазме незрелая нервная система ребенка реагирует на прием пищи или внешние раздражители сжатием мускулатуры в привратнике желудка. Однако это временное сжатие, хотя и вызывает обильные срыгивания и даже рвоту, не влияет на набор веса, количество мочи и качество стула. Пилороспазм проходит при изменении диеты (меньшее количество молока и частые кормления), коррекции спазмолитиками и другими лекарствами. Как только организм малыша научится правильно принимать и переваривать пищу, симптомы исчезнут.
Опытные врачи начинают диагностику с изучения истории появления симптомов и пальпации области живота. При прогрессирующей болезни место сужения визуально заметно после приема ребенком пищи или воды. Молоко, которое не проникает в нижние отделы желудка, скапливается и место сужения становится заметным на поверхности живота в виде вздутия.
В спорных случаях и для окончательного подтверждения диагноза используют методы ультразвуковой диагностики и контрастной рентгенографии.
Пилоростеноз у детей
Пилоростеноз у детей чаще всего проявляет первые признаки ко второй неделе жизни ребенка. Причем такое заболевание встречается у мальчиков в несколько раз чаще, чем у девочек.
Клиническая картина пилоростеноза у детей характеризуется:
- Частым срыгиванием и появлением эпизодов рвоты фонтаном, причем рвотные массы по внешнему виду и запаху напоминают скисшее молоко;
- Постепенным увеличением промежутка времени между рвотой и приемом пищи;
- Недостаточной прибавкой массы тела или ее прогрессирующим уменьшением;
- Снижением упругости кожи и количества выделяемой мочи;
- Длительными запорами и уменьшением объема каловых масс.
Пилоростеноз у детей представляет серьезную опасность для жизни ребенка, так как может приводить к обезвоживанию и следующему за этим летальному исходу. Кроме этого, при данном заболевании значительно нарушаются все обменные процессы в организме.
Клинические симптомы
Основные симптомы – обильная рвота, гипотрофия, уменьшение диуреза и стула
Врождённый пилоростеноз проявляется постепенно. Спустя 2 или 3 недели после рождения у грудных детей появляется частое срыгивание, переходящее в обильную, постоянную рвоту, которая не приносит облегчение – так называемая рвота «фонтаном».
Ребёнок резко теряет вес, который успел набрать с момента рождения, его подкожно-жировая клетчатка истончается, с рвотой теряются полезные микроэлементы и витамины. Снижение массы тела может быть до 20%.
Родители могут наблюдать резкое ухудшением общего состояния. Они становятся малоподвижными, вялыми, плач становится тихим, аппетит вовсе исчезает. Кожные покровы приобретают серый оттенок, на них ярко выражен сосудистый рисунок – «мраморность». Сердцебиение усиливается, мочеиспускание становится крайне редким, а стул почти отсутствует.
Помимо вышеперечисленных симптомов нарушается гомеостатическая функция, водно-электролитный обмен, развивается анемия и сгущается кровь. Данное состояние нарастает постепенно, при этом развивается геморрагический синдром с желудочным кровотечением, антральным гастритомом, катарально-геморрагическим эзофагитом.
При осмотре маленького пациента врач выделяет следующие симптомы, характеризующие пилоростеноз:
- западение нижних отделов живота и увеличение размеров эпигастральной области;
- при лёгком поглаживании кожи в области желудка заметна его усиленная перистальтика;
- выраженная гипотрофия и обезвоживание малыша;
- скудный стул зелёного цвета или его отсутствие;
Стремительное развитие острого состояния требует подтверждения диагноза с помощью стандартных методов обследования. Это необходимо для определения дальнейшей тактики врача и методов лечения.
Лечение стеноза привратника
Стеноз привратника обычно лечится хирургической операцией, называемой пилоромиотомией. Хирург подрезает внешний слой утолщенной мышцы привратника вдоль тела желудка, позволяя внутренней подкладке выбухать в разрез. Это открывает канал для прохода пищи в тонкий кишечник (см. картинку №3).
Хирургическое лечение, как правило, не дает никаких осложнений и имеет быстрый заметный эффект.
Хирургическое вмешательство нередко проводят в день выявления диагноза. Если Ваш ребенок обезвожен или имеет электролитный дисбаланс, то он получит внутривенные вливания до начала операции.
Пилоромиотомия часто проводится с помощью мини-инвазивной хирургии. Хирург работает с помощью тонкого инструмента с видеокамерой (лапароскопа), который вводится через небольшой разрез возле пупка Вашего ребенка. Восстановление после лапароскопической операции происходит быстрее, чем восстановление после традиционной открытой операции, и шрам остается значительно меньших размеров.
Техника операции:
Хирург сделает разрез в стенке привратника. Подкладка из привратника начнет выпирать в этот разрез, открывая канал из желудка в тонкую кишку.
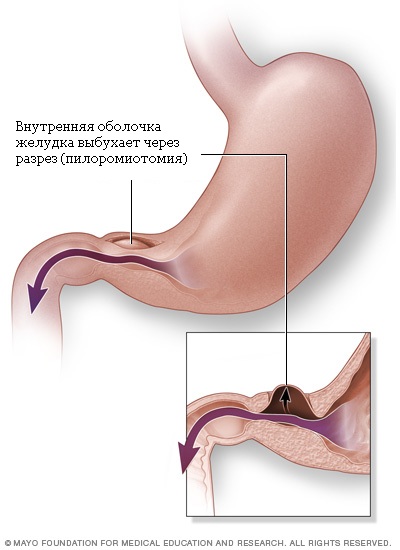
После операции Вашему ребенку может понадобиться внутривенное введение растворов в течение тех нескольких часов, пока он не сможет есть самостоятельно. У многих детей рвота сохраняется несколько часов после операции, это не должно Вас настораживать.
К основным возможным осложнениям этой операции относятся кровотечение и послеоперационная инфекция, однако частота осложнений является низкой. Пилоромиотомия не увеличивает будущий риск заболеваний желудка или кишечника.
Что такое стеноз привратника (пилоростеноз) желудка
Стеноз привратника (пилоростеноз) является относительно редким заболеванием, поражающим выходное отверстие из желудка в двенадцатиперстную кишку (привратник) у новорожденных детей. Привратником называют мышечный клапан, функция которого состоит в удержании пищи в желудке до тех пор, пока она не будет готова к следующему этапу в процессе пищеварения.
При пилоростенозе происходит утолщение мышцы привратника, что приводит к почти полной невозможности прохождения пищи в тонкий кишечник ребенка. Стеноз привратника проявляется упорной рвотой, обезвоживанием и потерей веса. Дети с этим заболеванием выглядят постоянно голодными. Стеноз привратника может быть вылечен только хирургическим путем.
Нормальная анатомия нижнего отдела желудка и верхнего отдела тонкого кишечника:
Анатомия пилоростеноза:
Пилоростеноз у детей и младенцев
Общая информация
Причины
Симптомы
Диагностика
Лечение
Прогноз
Когда необходимо обратиться к врачу
Синонимы
Общая информация
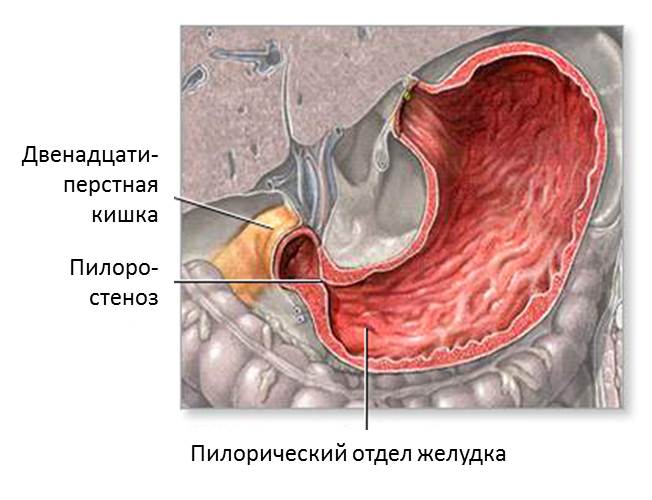
Пилоростеноз — это сужение привратника желудка, вследствие чего возникает препятствие для прохождения пищи из желудка в кишечник.
Причины
В норме пища легко проходит из желудка в начальный отдел тонкого кишечника через клапан, называющийся привратником. При стенозе привратника происходит утолщение его мышц. Возникает препятствие для прохождения пищи их желудка в тонкий кишечник.
Причины возникновения утолщения мышц привратника не известны. Считается, что определенную роль могут играть гены, так как при наличии у родителей пилоростеноза, он часто возникает и у детей.
Пилоростеноз чаще встречается у младенцев в возрасте до 6 месяцев. Мальчики болеют чаще, чем девочки.
Симптомы
Первым симптомом у большинства детей является рвота:
-
Рвота может возникать после каждого кормления или только после некоторых кормлений
-
Обычно рвота начинается примерно с 3-недельного возраста, но также может начаться в любое время между 1-недельным и 5-месячным возрастом
-
Рвота форсированная
-
После рвоты ребенок голоден
Другие симптомы появляются через несколько недель после рождения и могут включать:
-
Боль в животе
-
Отрыжку
-
Постоянное чувство голода
-
Обезвоживание (ухудшается по мере прогрессирования рвоты)
-
Отсутствие прибавки в весе или потерю веса
-
Волнообразные движения живота вскоре после кормления и перед возникновением рвоты
Диагностика
Заболевание обычно диагностируется до 6-месячного возраста.
При медицинском осмотре могут быть выявлены следующие признаки:
-
Признаки обезвоживания, такие как сухость кожи и губ, уменьшение количества слез, сухие пеленки
-
Вздутие живота
-
Округлое образование в верхней части живота, являющееся привратником
В первую очередь необходимо провести УЗИ органов брюшной полости. К другим методам обследования относятся:
-
Рентгенография с бариевой взвесью – выявляет увеличенный желудок и стенозированный привратник.
-
Анализы крови — часто определяется электролитный дисбаланс
Лечение
Лечение пилоростеноза предполагает хирургическое вмешательство для расширения привратника. Операция называется пилоротомией.
Если применение общего наркоза у младенца опасно, используется устройство, под названием эндоскоп с крошечным баллоном на конце. Баллон раздувается для расширения привратника.
Младенцам, которые не могут быть прооперированы, назначается зондовое питание или лекарственные препараты для расслабления привратника.
Прогноз
Хирургическое лечение обычно устраняет все симптомы. Через несколько часов после операции ребенка можно начать понемногу кормить.
Синонимы
Врожденный гипертрофический стеноз привратника; Детский гипертрофический стеноз привратника; Обструкция желудка
Лечение пилоростеноза: лекарства не помогут
Чем раньше диагностирован пилоростеноз и принято решение о лечении — тем лучше. Прогрессирующее изменение тканей на последних этапах полностью перекрывает поступление не только молока или смеси, но и воды в организм. Привратниковое отверстие может сужаться до миллиметра, не оставляя шансов на попадание еды в нижние отделы.
Организм ребенка в таком случае не может функционировать в нормальном режиме. Появляются эрозивные изменения слизистой. При постоянной рвоте массы могут попасть в легкие и привести к аспирационной пневмонии или удушью. Недополучение ребенком питательных веществ приводит к последствиям длительного голодания: дистрофии, остеомиелиту, резкому снижению иммунитета и летальному исходу.
Большинство родителей боятся оперативного вмешательства в организм малыша, однако в случае с пилоростенозом это единственный вариант. Подобные аномалии развития невозможно скорректировать лекарствами или процедурами. Не стоит тянуть с началом хирургического лечения, последствия прогрессирующего пилоростеноза намного серьезнее.
При правильной подготовке операция по изменению участка желудка пройдет быстро и без последствий. Болезнь сразу же отступит, ребенок начнет получать питание в нужном объеме, развиваться соответственно возрасту. Прогноз хирургического вмешательства при пилоростенозе благоприятный, а подросший младенец и не вспомнит, что происходило в столь ранний период детства.
К сожалению, профилактика пилоростеноза у детей невозможна. Состояние здоровья будущей мамы, соблюдение гигиены беременности, следование врачебным советам несомненно влияют на правильное внутриутробное развитие плода. Однако стопроцентного способа избежать развития аномалий не существует. К счастью, при своевременном обнаружении лечение пилоростеноза приводит к положительным результатам. Главное — вовремя обнаружить симптомы недуга и обратиться к врачу.
Профилактические меры
Специальной профилактики заболевания у новорожденных не существует. Беременной матери требуется регулярно посещать врача-гинеколога, сдавать плановые анализы и проходить все назначаемые обследования. Настоятельно рекомендуется воздерживаться от приема токсичных веществ и бесконтрольного приема лекарственных средств.
Страдающие хроническими или острыми болезнями органов пищеварения взрослые должны своевременно консультироваться с лечащими специалистами, проходя необходимые курсы терапии до полного выздоровления. Это позволяет избегать образования опухолей и последующих осложнений.
Остеомиелит и другие гнойные заболевания
Если в процессе вырывания зуба в лунку попадет инфекция, либо уже после операции в ней не сформируется кровяной сгусток, но вредоносные бактерии легко могут спровоцировать воспаление в периодонтальных и костных тканях челюсти. Это воспаление постепенно будет развиваться и со временем станет гнойным. Воспаления челюсти легко переходят на соседние органы, а также вызывают постепенно расплавление и замещение костной ткани, что еще больше ослабляет челюсть.
ВАЖНО: Гнойные воспаления ухудшают общее самочувствие, могут спровоцировать серьезные заболевания зубов и челюстей, а при полном игнорировании даже приводят к летальному исходу. К счастью, вовремя замеченные, они лечатся не слишком сложно – требуется вскрыть воспалительный очаг и провести противовоспалительную терапию
Иногда необходимо несколько курсов для полного устранения заболевания. Иногда расплавленную кость и удаленную гранулированную ткань требуется заменять костными материалами
К счастью, вовремя замеченные, они лечатся не слишком сложно – требуется вскрыть воспалительный очаг и провести противовоспалительную терапию. Иногда необходимо несколько курсов для полного устранения заболевания. Иногда расплавленную кость и удаленную гранулированную ткань требуется заменять костными материалами.
Что провоцирует / Причины Синегнойной инфекции у детей:
Синегнойная палочка Pseudomonas aeruginosa относится к семейству Pseudomonadaeeae и роду Pseudomonas. Она представляет собой грамотрицательный подвижный аэробный микроорганизм, размер которого составляет 0,5—0,6×1,5мкм. Форма: палочка со жгутиком, без выраженной капсулы. В спецлитературе зафиксировано 200 штаммов синегнойной палочки. Лучше всего она развивается во влажной среде, но высушенные палочки могут выживать и накапливаться, к примеру, в больницах при недостаточной уборке (в пыли).
Штаммы P. aeruginosa природно резистентный к широкому спектру антибактериальных препаратов. Синегнойную палочку нельзя убить нашатырным спиртом, фурацилином, танином. Она чувствительна к борной и муравьиной кислотам, перманганату калия.
Синегнойная палочка оказывает патогенное действие с помощью ферментов, пегментов и токсинов. Она выделяет такие токсигены как экзотоксин А, эндотоксин, экзоэнзим. Вредят организму также такие агрессивные продукты как гемолизин, нейраминидаза, внеклеточная слизь, фосфолипаза, протеолитические ферменты. У P. aeruginosa существует сложная мозаика антигенов, которые локализуются в жгутиках, слизистой капсуле и оболочке. стимулируют специфический иммунитет антигены капсулы и клеточной оболочки.
Что такое Лейкоз у детей —
Лейкоз у детей (лейкемия) – заболевание, которое сопровождается нарушением костномозгового кроветворения и замещением нормальных клеток крови незрелыми бластными клетками лейкоцитарного ряда. Из ста тысяч детей болеет около 4-5. Среди детских онкологических заболеваний удельный вес случаев лейкоза составляет 30%, рак крови поражает наиболее часто малышей от 2 до 5 лет.
В последние годы заболеваемость пациентов маленького возраста растет, высокая летальность всё еще сохраняется.
Формы лейкоза у детей:
- острая (менее 2 лет)
- хроническая (от 2 лет)
В 97 случаях из 100 у детей диагностируют острый лейкоз. Особая его форма – врожденная.
Виды острого лейкоза:
- лимфобластный
- нелимфобластный
Касательно течения заболевания, исследователи выделяют 3 стадии, от которых зависит тактика терапии:
- I – острая фаза лейкоза у детей
- II – неполная или полная ремиссия
- III — рецидив лейкоза у детей
Пилоростеноз у взрослых
Пилоростеноз у взрослых диагностируется гораздо реже, чем у детей. Однако он также может представлять значительную угрозу для больного человека. Важным моментом является то, что такая патология прогрессирует постепенно. Вначале заболевания пациент предъявляет жалобы на чувство переполненности и тяжести в желудке. Кроме этого, периодически возникает необильная рвота, на которую вначале не обращают особого внимания.
Спустя некоторое время рвота становится все более частой и обильной. При этом рвотные массы содержат в себе не только сегодняшнюю пищу, но и продукты питания, съеденные накануне. Стоит заметить, что после приступа рвоты человек начинает чувствовать себя лучше. При пилоростенозе у взрослых присутствуют такие симптомы, как постоянная отрыжка, боли в области желудка, урчание в животе и расстройство стула. Больной человек ощущает слабость и недомогание, у него прогрессирующе снижается масса тела.
Профилактика Острого пиелонефрита у детей:
Длительную антимикробную профилактику острого пиелонефрита у детей проводят, если на протяжении года было 3 и больше рецидива (повтора) болезни. Также показаниями являются тяжелая нейрогенная дисфункция мочевого пузыря, аномалии ОМС и пр. Применяют такие препараты как фурагин, фурамаг в 1/3-¼ суточной дозы (1-2 мг/кг) на ночь, курс профилактики от 1 до 12 месяцев по назначению врача.
Если между рецидивами проходит от 3 недель до 3 месяцев, то длительность терапии в среднем 6 месяцев. Если между рецидивами прошло меньше, чем 3 недели, то курс профилактики – год. Фитотерапия не может быть самостоятельным профилактическим средством, это только часть комплексных мер. Сборы составляют максимум из 2-3 компонентов, для грудничков рекомендованы моносборы (из одной травы). Учитывается индивидуальная непереносимость, если она выявлена у ребенка.
Фитотерапия для профилактики острого пиелонефрита у детей показана курсами длительностью 2-3 недели, перерыв 1-2 недели. сборы чередуют. выбранные травы должны оказывать такие действия:
- противовоспалительное
- мочегонное
- антисептическое
Врачи могут назначить для профилактики препарат КанефронH. Дозировка такая (может быть иной по решению лечащего врача):
- до 1 года – 15 капель 3 раза в день
- 1-5 лет – 20 кап 3 раза в день
- детям школьного возраста – 25 кап 3 раза в день или 1 драже 3 раза в день
В качестве профилактики врачи могут назначить ребенку:
- клюкву (сок или экстракт)
- Монурель (экстракт клюквы)
- пробиотики (Аципол, Линекс и др.)
- витамины А, Е, В6,
- бета-каротин
- бактериальные лизаты (уро-ваксом, солкоуровак)
- ликопид (при ремиссии)
Диспансерное наблюдение
За детьми, которые излечились от острого пиелонефрита, осуществляют диспансерное наблюдение на протяжении 5 лет, если болезнь была однократной. Если были рецидивы, то ребенка наблюдают до 18 лет, делают ежегодное обследование.
Что такое Гипотрофия у ребенка —
Гипотрофия — это детская патология, которая может носить врожденный или приобретенный характер, проявляется как большой недостаток веса.
Приобретенная форма гипотрофии говорит о неправильном рационе малыша, о нехватке каких-либо веществ. После рождения в некоторых случаях грудничок начинает терять жировую прослойку, мышечный скелет слабый, рост замедленный. При сложной форме заболевания детский организм практически не сопротивляется возбудителям инфекционных заболеваний, постепенно происходят физиологические нарушения организма.
Гипотрофия может завершиться летальным исходом. Это происходит по причине недостаточности питания, потому организм открыт для воздействия большинства опасных внешних факторов.
Врожденная форма гипотрофии появляется у ребенка в процессе роста. Среди причин болезни беременной женщины, внутриутробная гипоксия, наследственность, инфекционные болезни плода.
Гипотрофия и вторичные инфекции
Как было отмечено выше, при гипотрофии ребенку тяжело справляться с инфекциями. Грипп, который не представляет опасности для здоровых детей, у ребенка с гипотрофией протекает в осложненных формах, течение затянувшееся. Часты осложнения: латентный мастоидит, отит, бронхопневмония.
Инфекции, вызванные патогенными коли-бактериями, приводят к гипотрофии и – в большинстве случаев – к коли-сепсису. Часто бывают долго длящиеся кожные инфекции, которые вызваны гноеродными бактериями. Гипотрофию усиливает и интерстициальная плазмоцеллюлярная пневмония, которая бывает в виде внутрибольничной эндемии. Она представляет опасность не только для детей с гипотрофией, но и для недоношенных малышей.
Инфекции, которые присоединяются к гипотрофии, скорее приводят к смертельному исходу при любой форме заболевания. Причина в том, что процесс гипотрофии ускоряется, а также инфекционные болезни начинают протекать очень неблагоприятно. В странах третьего мира высокая смертность у детей с классическими инфекциями вызвана именно частой гипотрофией. К примеру, от кори в развивающихся странах умирает в 2-3 раза больше малышей, чем в развитых странах.
Лечение Инвагинации кишечника:
Для успешного исхода терапию следует начинать в первые сутки от момента проявления признаков инвагинации кишечника. В больнице ребенку ставят клизмы, актуальны и хирургические методы лечения в некоторых случаях. Методы лечения могут быть разными, что зависит от ситуации, возраста больного и т.д.
Для лечения инвагинации кишечника эффективными являются клизмы с воздухом, физиологическим раствором и барием. Клизма увеличивает давление в кишечнике малыша, потому инвагинация кишечника распрямляется. Эта процедура называется также редукцией. При использовании клизм для контролирования состояния кишки необходим рентген или ультразвуковая диагностика.
Клизма эффективна в 75 случаях из 100. Есть данные, что более эффективна клизма с воздухом, чем с барием или физиологическим раствором. ). Успех процедуры также зависит от длительности симптомов: чем дольше присутствуют признаки инвагинации, тем меньшей является вероятность успешного применения клизмы.
Перфорации кишечника возникают в 25 из 1000 случаев применения клизмы с жидкостью. При воздушных клизмах соотношение количества перфораций к количеству попыток поставить клизму является 2 к 1000. Эту процедуру в некоторых случаях применяют еще раз. Но не рекомендуется повторение более 3 раз. Не применяют такой метод лечения при наличии признаков воспалительных процессов в брюшной стенке, при сепсисе (генерализированная инфекция), перфорировании, гангрене кишки.
Оперативное вмешательство
Показания для хирургических методов лечения инвагинации кишечника:
- у доктора появились подозрения повреждения стенки кишечника – в таких случаях хирургическое лечение должно быть экстренным
- клизма не помогла даже с 3-й попытки
- кишка лопнула, каловые массы проникают с брюшную полость
Этапы проведения операции по лечению инвагинации:
- Делают разрез кожи на передней брюшной стенке.
- Вовлеченный участок кишки аккуратно растягивают, чтобы восстановить нормальную форму кишечника.
- Поврежденные участки врач удаляет.
- Удаляют и аппендикс, даже если он здоров.
- На рану накладывают нужное количество швов.
При удалении большой протяженности кишечника или развитии тяжелой инфекции нужно проводить илеостомию на определенный период. Это операция по соединению просвета тонкого кишечника через брюшную стенку с калоприемником. Без лечения возникает кишечная непроходимость, вероятен и разрыв стенки кишки, последствием чего является генерализация инфекции, что влечет в большинстве случаев за собой летальный исход.
Инвагинация может рецивидировать, что происходит в части случаев. Если проводилось лечения клизмами, в 10 случаях из 100 возможен рецидив. Далее клизму ставят повторно или прибегают к оперативному вмешательству. При применении хирургического лечения рецидив фиксируют в 2-5% случаев. Тогда делают операцию повторно, чтобы расправить кишку и найти причины заболевания. Иногда удаляют часть кишки, на которой возникает патология.
Что делать после операции
После оперативного вмешательства около 2-3 недель следует быть внимательными, чтобы заметить у ребенка возможное появление осложнений:
- тошнота и рвота
- понос
- повышение температуры
- беспокойство и частый плач
Следует заботиться о шве. Поддерживайте гигиену этой области, проверяйте, не появились ли признаки заражения послеоперационной раны:
- отек тканей
- боль
- увеличение температуры на том участке
- покраснение шва и вокруг него
Суть аномалии
Из желудка переваренная пища попадает в двенадцатиперстную кишку. Происходит это через привратник (нижний отдел желудка). При заболевании по каким – то причинам происходит сужение привратника. Пища, даже жидкая, не проходит, остаётся в желудке. Через некоторое время неусвоенная пища выйдет рвотой, ребёнок останется голодным.
Грудничок теряет жидкость вместе со рвотными массами, ему не хватает витаминов, полезных веществ для роста и развития. Будет сгущаться кровь. Постепенно у новорождённого начнётся самый настоящий голод. Он будет кушать, но всё, что он съел, выйдет из него вскоре после кормления. Когда его рвёт, то объём рвотных масс больше съеденного. Малыш будет заметно худеть. Обязательно надо лечить болезнь, чтобы не допустить летального исхода.







