В россии выживает около 98% недоношенных детей
Содержание:
- Причины преждевременных родов
- Шкалы для доношенных детей
- Почему развивается заболевание
- Степени недоношенности
- Жизнь вопреки всему…
- 5 степеней ретинопатии у недоношенных детей
- Болезнь обнаружена: что делать
- Ретинопатия у недоношенных детей: диагностика
- Первый этап выхаживания — «жизнь под колпаком»
- Волноваться нужно, если
- Причины
- Развитие недоношенных детей по месяцам
- Причины возникновения
- Статистика по самым маленьким: радостная или печальная?
- Жизнеспособность плода
- ОСОБЕННОСТИ ЛЕЧЕБНОЙ ТАКТИКИ У НЕДОНОШЕННЫХ ДЕТЕЙ
- You are here
- Ретинопатия: степени у недоношенных детей
Причины преждевременных родов
Частота преждевременных родов вариабельна, однако в большинстве развитых стран в последние десятилетия достаточно стабильна и составляет 5—10 % от числа родившихся детей.
Причины недонашивания можно разделить на три большие группы:
- Социально-экономические и демографические. Отсутствие или недостаточность медицинской помощи, плохое питание беременной женщины, профессиональные вредности (работа на конвейере, наличие физических нагрузок, положение стоя большую часть рабочего дня), вредные привычки, нежелательная беременность и т. д.
- Социально-биологические. Преждевременные роды чаще встречаются у первородящих женщин в возрасте до 18 и старше 30 лет, при возрасте отца более 50 лет. Имеет значение акушерский анамнез: искусственное прерывание беременности (особенно криминальное или протекавшее с осложнениями), беременность, наступившая вскоре после родов (менее 2—3 лет).
- Клинические. Наличие у беременной хронических соматических, гинекологических, эндокринологических заболеваний. Патология беременности: поздний гестоз, острые инфекционные заболевания, перенесённые во время беременности, оперативные вмешательства, физические травмы (особенно живота).
Патология новорождённого: внутриутробные инфекции, пороки развития, хромосомные аномалии.
Выживаемость недоношенных детей непосредственно зависит от срока гестации и массы тела при рождении. Группа детей с массой тела менее 1500 г и ниже (менее 30-31 недели гестаций) составляет менее 1 % от живорождённых, но 70 % случаев смерти новорождённых детей.
Такие дети за счёт укороченного периода пребывания в утробе матери не успели достаточно подготовиться к условиям внеутробного существования, недостаточно накопили запасов питательных веществ.
Шкалы для доношенных детей
Для оценки роста доношенных новорождённых детей используются шкалы ВОЗ и INTERGROWTH-21.
1. Шкала ВОЗ
Шкала является стандартом и предназначена для оценки роста здоровых доношенных детей (рождённых на сроке 37 0/7 недель беременности ) с рождения до двух лет.
Шкала содержит данные, полученные за период 1996—2003 гг., опубликована в 2006 году и в настоящее время используется во многих странах мира . В чём её преимущество?
Преимущества шкалы ВОЗ:
- Шкала составлена на основе данных антропометрии многих здоровых новорождённых детей и детей грудного возраста, рождённых у здоровых матерей.
- Шкала отражает рост детей, получавших преимущественное и исключительное грудное вскармливание.
- Данные для составления шкалы собраны у детей разных национальностей, проживающих в разных странах.
- Измерения веса и длины тела проводились регулярно специально обученными специалистами на протяжении первых 23 месяцев жизни детей, что, во-первых, значимо снижает риск неточности измерений, а во-вторых, даёт основания применять эту шкалу для оценки роста детей в динамике.
- Шкала позволяет оценивать рост детей как при рождении (возраст 0), так и в течение первых 24 месяцев.
- Шкала может использоваться у недоношенных детей при достижении ими постменструального возраста 40—42 недель (в соответствии со скорректированным возрастом) .
Недостатки шкалы ВОЗ:
На сегодняшний день шкалы ВОЗ признаны лучшими, но, к сожалению, не являются идеальными.
- Оценка показателей новорождённых по шкале ВОЗ возможна только в соответствии с постнатальным возрастом (0, 1, 2 недели жизни и далее), а не гестационным (37—42 недель беременности).
- У некоторых детей первых 6 месяцев шкала может ложно показывать недостаток веса .
2. Шкала INTERGROWTH-21
Шкала INTERGROWTH-21 (size at birth charts) разработана на основе данных полученных при измерении веса, длины тела и окружности головы у здоровых новорождённых детей разного срока гестации (33—42 недель) от матерей с низким риском осложнений и какой-либо патологии . Измерения детей проведены специально обученными сотрудниками по методологии ВОЗ — с соблюдением правил и стандарта антропометрии, что сводит риск ошибки к минимуму.
Шкала является стандартом и позволяет оценивать антропометрические показатели новорождённых в зависимости от срока гестации при рождении. Но к сожалению, шкала не подходит для оценки роста в динамике.
Важным преимуществом шкалы INTERGROWTH-21 (как и шкалы ВОЗ) является многонациональность участников — измерения детей проведены в Бразилии, Италии, Великобритании, США, Китае и Индии .
Почему развивается заболевание
Сетчатка глаза недоношенного малыша из-за отсутствия сосудов испытывает дефицит кислорода, который должна приносить клеткам тканей кровь. Чтобы устранить проблему, организм запускает стремительное образование сосудов, но сосуды получаются слишком тонкие, их стенки пропускают жидкости, и внутри глаза образуется экссудат – выпот, свободная жидкость, которой там быть не должно. Могут появиться кровоизлияния.
На месте скоплений жидкости образуются тяжи – выходы фиброзной ткани, прикрепленные к сетчатке. В норме сетчатка ни к чему не прикреплена и свободно располагается на стекловидном теле – особой жидкости, покрывающей хрусталик. При ретинопатии тяжи прикрепляют сетчатку к сосудам ниже стекловидного тела и растягивают ее, как завязки фартук.
Дальше сетчатка натягивается и расслаивается, стекловидное тело заливается между ее слоями. В самых тяжелых случаях происходит отслоение сетчатки, и ребенок слепнет.
Степени недоношенности
Выделяют четыре степени:
- Первая степень — роды происходят на сроке 36-37 недель беременности. Ребёнок весит при рождении 2001-2500 граммов, его рост — 41-45 сантиметров;
- Вторая степень — роды на 32-35 неделе гестации, масса тела ребёнка при рождении — 1501-2000 граммов, рост — 36-40 сантиметров;
- Третья степень — роды на 28-31 неделе, вес новорождённого составляет 1001-1500 граммов, рост — 30-35 сантиметров;
- Четвёртая степень — роды происходят ранее 28 недель гестации. Младенец при рождении весит меньше килограмма, длина тела — менее 30 сантиметров. Таких новорождённых называют «недоношенными с экстремально низкой массой тела».
Жизнь вопреки всему…
Касательно недоношенных детей имеется общая тенденция: частота заболеваемости, смертности и инвалидности увеличивается по мере уменьшения срока гестации.
Однако прогноз остается всего лишь прогнозом и не является гарантией или приговором. Поскольку одни недоношенные малютки наперекор всем мрачным оценкам борются, выживают и растут здоровыми детьми. Тогда как другие малыши тяжело выхаживаются, а иногда даже погибают, хотя, казалось бы, изначально имеют более благоприятные данные.
Почему так происходит? Вопрос лучше адресовать Матушке Природе. Увы, ответ на него мы, скорее всего, не получим. Однако, пожалуй, можно объяснить этот феномен стремлением некоторых малышей цепляться за жизнь любыми способами.
Отсюда вывод: с каждым прожитым днем шансы выжить у малютки значительно повышаются.
Поэтому в следующем материале мы поговорим об особенностях физиологии недоношенного ребенка в зависимости от гестационного возраста на момент рождения. Напрямую с ними связано успешное выхаживание, приспособление к жизни вне утробы матери и здоровье недоношенного малыша.
Также читайте:
врач-ординатор детского отделения
фото: http://globallookpress.com
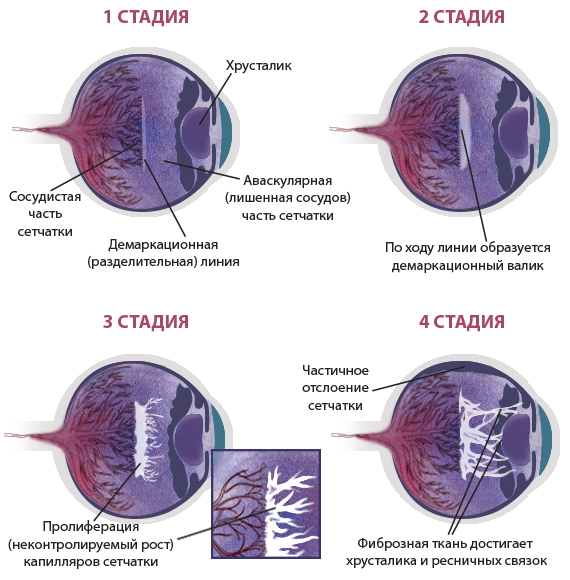
5 степеней ретинопатии у недоношенных детей
При 1 степени, то есть в самом начале заболевания, между частью внутренней оболочки, в которой есть сосуды, и областью без них образуется демаркационная линия. Ретинопатия недоношенных на этой стадии может остановиться. Капилляры продолжают развиваться дальше, в результате чего осложнений не возникает.
Ретинопатия 2 степени характеризуется расширением ограничительной линии, образовавшейся на предыдущей стадии. Неполноценные сосуды растут, но неправильно. Они становятся сильно извитыми и прорастают в демаркационный гребень. На этом этапе болезнь все же может начать регрессировать, причем самопроизвольно. При 2 степени ретинопатии недоношенных не приходится говорить о сильном снижении зрения у малыша.
3 стадия патология имеет уже более выраженные симптомы. Новообразовавшиеся сосуды начинают прорастать в стекловидное тело. Разделительный гребень утолщается еще сильнее. В этой области появляется фиброзная ткань, которая начинает медленно распространяться по всей внутренней оболочке. Ретинопатия недоношенных на 3 стадии вызывает ухудшение зрительных функций. Заметить это можно по следующим признакам:
- ребенок не следит за предметами;
- он плохо фиксирует взгляд на одной точке или вовсе не делает этого;
- склеральные оболочки становятся красными, что свидетельствует о кровоизлияниях.
4 стадия болезни может вызвать осложнения. Внутренняя оболочка начинает отслаиваться. Это происходит из-за образования фиброзной или рубцовой ткани, что наблюдается на 3 стадии заболевания. Она словно сдергивает сетчатку со своего места. Ретинопатия 4 степени характеризуется нарушением зрения.
Ретинопатия 5-ой степени — это крайняя форма патологии, при которой происходит полное отслоение внутренней оболочки глаза. На этой стадии зрачок уже перестает реагировать на свет. Если зрение пропадет, вернуть его будет невозможно.
Болезнь обнаружена: что делать
При развитии ретинопатии осмотры офтальмолога должны проводиться каждую неделю вплоть до выздоровления. При диагностике задней агрессивной ретинопатии недоношенных (ЗАРН) осмотры проводят раз в три дня.
Процедуры
При ранних стадиях РН показано применение кортикостероидов и антиоксидантов. Под воздействием лечения на этих стадиях болезнь уходит без каких бы то ни было последствий.
При третьей стадии РН показана лазеркоагуляция сетчатки – прижигание бессосудистой зоны сетчатки лазером, чтобы предотвратить развитие новообразованных сосудов. В некоторых случаях вместо лазеркоагуляции используется криокоагуляция – промораживание сетчатки специальным воздействием холода.
Если заболевание спрогрессировало до четвертой стадии, лазеркоагуляцию делать бессмысленно. В этом случае применяют викрэктомию – удаление тяжей и части стекловидного тела. В результате отслоенные участки сетчатки вновь прилегают к глазу и зрение восстанавливается.
Все эти процедуры проводятся в специализированных офтальмологических центрах.
Еще один способ лечения, начиная со второй+ стадии, – введение ингибиторов факторов роста эндотелия сосудов, при ЗАРН этот метод становится основным.
Введение ингибиторов при РН – это процедура, когда препарат вводят интравитреально – в полость глаза.
Из ингибиторов факторов роста сосудов в России используют препарат Ранибизумаб (Луцентис) (с июля 2020 года он включен в список препаратов, выделяемых по ОМС). Сейчас клинические испытания проходит Афлиберцепт (Элеа).
Практикуются и комбинированные процедуры, когда сначала показана лазеркоагуляция, а потом введение ингибиторов. К сожалению, есть немногочисленные случаи, когда глаза ребенка не реагируют на лечение, наступает слепота.
Основные процедуры при ретинопатии недоношенных проводят в возрасте двух-трех месяцев жизни ребенка.
Бывают ли случаи РН у детей старше полугода?Сергей Лесовой, заведующий офтальмологическим отделением Детской городской клинической больницы им. З.А.Башляевой: «Рецидивы ретинопатии недоношенных после полугода бывают у детей, которым делали интравитреальное введение препаратов, и где не было достигнуто полное выздоровление. Самый взрослый ребенок, которого я видел с рецидивом ретинопатии недоношенных, был возраста 1 год и 7 месяцев. Мы делали ему лазеркоагуляцию сетчатки. Болезнь отступила. Но это единичный случай».
Ретинопатия у недоношенных детей: диагностика
При подозрении на это заболевание необходимо провести дифференциальную диагностику, так как симптоматика ретинопатии включает в себя признаки, являющиеся симптомами других патологий. В их числе:
- ретинобластома, или задняя злокачественная опухоль сетчатой оболочки;
- внутричерепная гипертензия;
- семейная экссудативная витреоретинопатия, или болезнь Крисвика-Скепенса, которая вызывает отслойку сетчатки;
- ретинальное кровоизлияние, возникающее при сложных родах;
- периферический увеит.
Офтальмологические обследования нужно начинать как можно раньше. Первое должно быть назначено через 3-4 недели после рождения недоношенного ребенка. Впоследствии врач осматривает его 2 раза в месяц. Офтальмолог наблюдает за развитием сосудов и контролирует этот процесс. При обнаружении первых симптомов ретинопатии осмотры проводятся еженедельно. При агрессивной форме («плюс-болезнь») больной осматривается каждые 2-3 дня.
Осмотры новорожденного делаются с помощью офтальмоскопии — исследования глазного дна, и УЗИ глазных яблок. Также назначаются следующие методы диагностики:
- электроретинограмма — оценка активности нейронов сетчатки после воздействия на нее светом;
- диафаноскопия — процедура, в ходе которой просвечиваются все ткани глаза;
- исследование зрительных вызванных потенциалов, которое позволяет выявить патологический участок;
- ОКТ-сканирование внутренней оболочки ИК-лучами для определения степени отслойки.
Обследования проводятся и при регрессе заболевания. Каждые 6-12 месяцев ребенку рекомендуется приходить на осмотр до 18 лет.
Первый этап выхаживания — «жизнь под колпаком»
Попав в отделение реанимации или палату интенсивной терапии новорожденных, можно не на шутку встревожиться, увидев:
- Кувезы (прозрачные «колпаки»).
- Много проводков, отходящих от ребенка.
- Медицинскую аппаратуру, которая время от времени издает тревожные сигналы.
Все это необходимо, чтобы помочь малышу адаптироваться к жизни вне утробы матери и оказать квалифицированную медицинскую помощь.
Тепловой режим
Первые дни или недели жизни недоношенный кроха обычно проводит в кувезе, который имеет четыре отверстия для проведения лечебных манипуляций.
Если кроха не может самостоятельно дышать, то его подключают к аппарату искусственной вентиляции легких. Когда малыш самостоятельно дышит, то в кувез при необходимости подается увлажненный кислород.
Согласно сроку гестации в кувезе создается оптимальная температура окружающей среды (дабы не допустить перегрева и/или переохлаждения) и влажность (чтобы не высохли слизистые оболочки). Такой режим особенно важен для глубоконедоношенного малыша.
Ребенок c умеренной степенью недоношенности обычно находится на специальном матрасе либо столике с подогревом. При тяжелом состоянии его также могут поместить в кувез.
Почему важно поддерживать оптимальный температурный режим?
Для выработки тепла необходимо, чтобы в организм крохи поступало больше энергии и кислорода.
Однако у незрелых детей к тканям плохо доставляется кислород, а углекислый газ трудно выводится из организма. Поэтому при переохлаждении развивается гипоксия (кислородное голодание) и ацидоз (увеличивается кислотность тканей), что ведет к ухудшению состояния ребенка.
Тогда как при оптимальной температуре окружающей среды понижается потребность незрелого организма в кислороде и энергии для выработки собственного тепла.
Питание
Недоношенные дети кормятся материнским молоком или искусственной молочной смесью.
Если ребенок глотает, но его состояние нестабильное, то для кормления используется шприц (удобнее), ложечка или чашечка. Затем при улучшении состояния малыша начинают постепенно прикладывать к маминой груди.
Ребенка с глубокой степенью недоношенности либо при тяжелом состоянии кормят с помощью зонда, который вводится в желудок через носовые ходы или ротовую полость.
Однако даже с материнским молоком малыш не обеспечивается всем необходимым. Поэтому недостающие калории и жидкость обязательно восполняются внутрь и/или вводятся внутривенно.
Подробнее о кормлении недоношенных детей — в нашем следующем материале: Недоношенные дети: особенности вскармливания.
Наблюдение
От малыша отходят многочисленные проводки — датчики, которые регистрируют температуру тела, насыщение кислородом крови, артериальное давление, пульс и другие показатели. Данные передаются на монитор. Если какой-то показатель отклоняется от нормы либо датчик открепляется от тела, то раздается тревожный сигнал.
Кроме того, проводятся лабораторные исследования: определяется гемоглобин крови, эритроциты, билирубин, кислотно-основное состояние и другие показатели.
Лечение
Ребенку при необходимости внутривенно вводятся лекарственные препараты с заданной скоростью при помощи линиамата, который представляет собой небольшой медицинский аппарат со шприцом (инфузионный насос).
Также детям внутривенно восполняется объем жидкости в зависимости от изменения массы тела, количества выделенной мочи и других показателей.
Глубоконедоношенным детям с синдромом дыхательных расстройств для созревания легочной ткани целесообразно вводить природный сурфактант (вещество, выстилающее альвеолы изнутри) в виде аэрозоля.
Как только ребенок перестает нуждаться в интенсивной терапии и искусственной вентиляции легких, то его переводят на следующий этап.
Волноваться нужно, если
Ребенок родился до 34–35 недели гестационного возраста (время от последних месячных у мамы до родов) весом менее двух килограмм. У детей, родившихся после 36 недели беременности, это заболевание не встречается.
Опасны 3 и 4 стадии болезни
При благополучном исходе лечения заболевание заканчивается к пятидесятой-пятьдесят пятой неделе общего гестационного возраста (гестационный+время от рождения). Таким образом, время окончания ретинопатии недоношенных непосредственно зависит от того, на каком сроке родился ребенок. Для глубоко недоношенных (22-24 неделя беременности) это может быть четвертый-пятый месяц жизни. У родившихся на 32 неделе проблемы с сетчаткой – уже в полтора-два месяца.
На первой стадии ретинопатии недоношенных на границе сосудистой и бессосудистой зон в глазу образуется демаркационная линия. Эта линия разграничивает зоны сетчатки с сосудами и без.
На второй стадии демаркационная линия начинает утолщаться, потому что внутри нее формируются незрелые сосуды. Образуется гребень или вал.
При грамотном лечении неосложненные первая и даже вторая стадия могут
вылечиться бесследно.На третьей стадии начинается рост новообразованных сосудов и фиброзной ткани на сетчатке (экстраретинальная пролиферация).На четвертой стадии волокна и выпоты (свободная жидкость, которую пропустили стенки незрелых сосудов) организуются в тяжи (выходы фиброзной ткани). Происходит частичная отслойка сетчатки. Четвертую стадию подразделяют на 4а – когда процесс образования тяжей идет по краям сетчатки, и 4б – когда тяжи образуются по центру – в центральной макулярной зоне сетчатки.
Если заболевание прогрессирует дальше, наступает пятая стадия с полной отслойкой сетчатки. При этом сетчатка приобретает воронкообразную форму.
Как отдельную особо тяжелую форму болезни выделяют заднюю агрессивную ретинопатию недоношенных. При таком течении болезнь начинает развиваться очень рано, протекает быстро, иногда минуя первую и вторую стадии.
Причины
Для таких детей свойственны признаки функциональной незрелости центральной нервной, пищеварительной, дыхательной систем, а также нарушение терморегуляции. У детей со сроком гестации менее 30 недель слабо выражены глотательный и сосательный рефлексы, у рожденных после 30 недели — хороший сосательный рефлекс.
Причины невынашивания плода напрямую связаны с физическим и эмоциональным состоянием матери, среди них более частыми являются: предшествующие аборты, многоплодная беременность, невылеченные заболевания у матери. На протекание беременности могли также повлиять вредные условия труда, наличие пагубных привычек, а также наличие психоэмоциональных стрессов.
Развитие недоношенных детей по месяцам
Только родившиеся раньше срока дети, как правило, нуждаются в специальных условиях и постоянном присмотре врачей. Часто таких малышей кормят через пищевой зонд и поддерживают их дыхание через искусственную подачу кислорода.
Недоношенному ребёнку месяц: в это время у него могут полностью отсутствовать врождённые рефлексы. Вес в этот период младенец набирает очень слабо.
На втором месяце такие дети уже начинают прибавлять в весе, но они по-прежнему очень слабы: быстро устают и, в основном, спят. На третьем месяце малыш уже приобретает рефлексы, реакцию на звук и даже мимику.
К 6 месяцам ребёнок, при хорошем раскладе, увеличивает вес примерно в три раза. Малыши с первой степенью к этому времени уже могут ничем не отличаться от рождённых в срок сверстников.
Недоношенные дети: развитие до года
К году дети уже, как правило, полностью «выравниваются» в развитии — как физическом, так и психоэмоциональном. Развитие недоношенного ребёнка во многом зависит от ухода и ответственного отношения родителей к рекомендациям врачей.
Причины возникновения
Ретинопатия — это офтальмологическая патология, которая сопровождается поражением сетчатки и стекловидного тела. Сетчатая, или внутренняя оболочка глаза — одна из основных его структур, обеспечивающих зрения. Свет попадает в глазное яблоко после преломления его роговицей и хрусталиком. Лучи собираются в центральной точке сетчатки, после чего первичная информация о видимом объекте по зрительному нерву поступает в кору головного мозга. Любые поражения сетчатки вызывают ухудшение зрения.
Формирование этой структуры глаза завершается примерно к 4 месяцу жизни ребенка. У недоношенных детей она еще не сформирована. Более того, на нее могут влиять негативные факторы окружающей среды. Изначально медики считали, что ретинопатия у недоношенных возникает после инкубаторов с большим объемом кислорода. Данный недуг назывался ретролентальной фиброплазией. Позднее выяснилось, что основная причина патологии — недостаточная продолжительность внутриутробного периода, очень маленький вес новорожденного и разного рода нарушения, выявляемые во время течения беременности.
Сосуды сетчатки начинают развиваться на 16-ой неделе. Они происходят от центра оболочки к периферии глаза. Завершиться процесс формирования сосудов должен к 40-ой неделе, то есть к рождению ребенка. Чем раньше недоношенный малыш родился, тем в меньшем количестве кровеносные сосуды успеют развиться в сетчатой оболочке, что и повышает риск возникновения ретинопатии.
Впервые эта патология была диагностирована и описана в 1942 году. С тех пор произошли заметные изменения в медицине, принципах диагностики и пр. Но зачастую так и не удается выяснить, по какой причине в одних случаях наблюдается регресс болезни, которая приводит к осложнениям, а в других — прогрессирование заболевания с неблагоприятным прогнозом.
Статистика по самым маленьким: радостная или печальная?
По данным Росстата в России ежегодно рождается недоношенными чуть менее 5% детей. В это число входят младенцы, рожденные ранее 37 полных недель беременности. С 2012 года врачи нашей страны стали спасать и выхаживать малышей, родившихся в сроке 22 недели беременности и старше, и весом более 500 грамм.
Сначала это казалось невозможным, но стало ежедневной практикой неонатологов, реаниматологов, квалифицированных медицинских сестер и других специалистов, выполняющих поистине «ювелирную» работу. Она не стала для них рутиной за эти годы и никогда не станет, потому что недоношенный ребенок — большая загадка, разгадать которую пытаются врачи всего мира. Эти люди ежедневно совершенствуют свое мастерство, обмениваются опытом выхаживания и лечения самых маленьких жителей нашей планеты.
Однако вместе с научным прогрессом и возрастающим числом выживающих младенцев у нас появились новые проблемы. Они касаются тяжелых инвалидизирующих болезней, которые сопровождают многих выживших глубоко недоношенных детей их последующую жизнь. Наверняка, каждый медицинский работник, принимающий участие в выхаживании глубоко недоношенного ребенка задавал себе вопрос: «Что я делаю: спасаю жизнь человеку или обрекаю на тяжелые испытания, а порой и страдания, ребенка и всю его семью?»
Есть ли ответ на этот вопрос? Наверное, нет. Никогда нельзя заранее предсказать исход у недоношенного ребенка, несмотря на то с каким весом он родился: 600 г или 2000 г. Однако с каждым годом растет число детей, родившихся с экстремально-низкой массой тела (до 1000 г), которым удается «догнать» своих доношенных сверстников и стать полноценными членами общества.
А ведь совсем недавно срок 28 недель был тем сроком, с которого только начинали выхаживать младенцев. Дети, которые рождались раньше этого срока, регистрировались в ЗАГС только в том случае, если им удавалось прожить больше 7 суток после рождения.
Жизнеспособность плода
Способность ребёнка выжить после рождения напрямую зависит от того, сколько недель он развивался в утробе матери ещё будучи плодом и на сколько его органы развиты, чтобы поддерживать жизнь плода вне матки. Не существует чёткой планки, определяющей с какого момента плод сможет выжить после рождения, так как плод с низким весом, испытывающий трудности с ростом и развитием из-за осложнений беременности и ведения нездорового образа жизни матери заведомо имеет меньше шансов выжить самостоятельно. Однако по статистике с 2003 по 2005 год, дети, 20-35 % из родившихся на сроке 23 недели беременности при должном врачебном уходе выживали. Если роды происходили на 24 и 25 неделе, то выживаемость составляла 50-70 %, а на 26 и 27 неделях — свыше 90 %. Таким образом порог выживаемости плода принято считать 22 неделей, с начала которой шанс выживаемости повышается на 3-4 % с каждым следующим днём и 2-3 % с каждым днём после 24 недели. После 26 недель жизнеспособность плода при врачебном уходе считается уже высокой.
На 2017 год самый ранний недоношенный и полностью здоровый ребёнок — двухлетняя девочка, родившаяся в 2015 году на сроке 21 неделя и 4 дня. До этого наиболее ранними недоношенными и выжившими детьми за историю наблюдений считались Джеймс Элгин Джилл, родившийся в Оттаве, Канаде 20 мая 1987 года на 21 неделе и пятом дне, и Амилия Тейлор, родившаяся 24 октября 2006 года во Флориде на 21 неделе и шестом дне. При рождении рост Тейлор составлял лишь 22.86 см, а вес — 283 грамма, из-за чего девочка страдала от нарушения работы пищеварительной системы, имела проблемы с дыханием и пережила мозговое кровоизлияние. Тейлор была выписана из больницы в феврале 2007 года. По состоянию на 2013 год, девочка была ниже сверстников, имела нарушенные пропорции тела и имела отставание в умственном развитии.
Самый ранний гестационный возраст, при котором шанс ребёнка выжить составляет 50 %, называется пределом жизнеспособности, исходя из которого врачи-акушеры, как правило, предпринимают меры по сохранению жизни ребёнка. В 2006 году он был равен 24 неделям, однако в истории наблюдений были задокументированны случаи, когда дети выживали и на 22 неделе. Однако подобные данные нельзя рассматривать, как точные, так как в некоторых случаях из-за задержки развития плода, врачи могут ошибочно принять это, как за более ранний срок беременности. Вопрос об оказании помощи детям, родившимся до 24 недели, был дискуссионным вопросом. Одни специалисты придерживаются мнения, что каждый ребёнок, способный дышать после рождения, имеет право на жизнь, а значит и врачебный уход. Их противники сетуют на то, что даже если ребёнок с гестационным возрастом ниже 24 недель и выживет, то процесс инвалидализации будет настолько сильным, что он будет обречён в будущем на тяжёлые психически и физические отклонения и значит, пытаться сохранить этим детям жизнь с этической точки зрения менее гуманно. Также способность к выживанию плода становилась источником дискуссии с противниками абортов, которые в некоторых странах позволяют делать до 24-х недель.
В дальнейшем эти нормы были пересмотрены. В России в 2020 году ребёнок считается рождённым (не выкидышем) на сроке с 22 недель, если его масса тела 500 г или больше, или длина тела (рост) 25 см или больше. Если ребёнок попадает в эти критерии, врач обязан поместить его в реанимацию. Также возможна ситуация, когда врач принимает решение проводить реанимацию при более низких показателях, в таком случае рождённым считается ребёнок, проживший 168 часов. Однако в рекомендациях ВОЗ вообще нет строгих критериев для определения живорождения. В США и Великобритании критерием оказания реанимационной помощи является прогноз выживаемости. Для детей, рождённых до 22 недели, из-за плохого прогноза рекомендуют не начинать реанимацию, при этом последнее слово — за родителями. На более позднем сроке вопрос спасения жизни новорожденного также обсуждается с родителями, согласны ли они идти на риск серьезных нарушений развития нервной системы.
Российские критерии признания ребёнка недоношеным или выкидышем являются результатом указания в российком законе международных параметров, рекомендованных ВОЗ для унификации статистических данных.
Таблица, показывающая перинатальное развитие плода и его степень жизнеспособности по неделям
| Таблица жизнеспособности плода по неделям | 21 и меньше | 22 | 23 | 24 | 25 | 26 | 27 | 30 | 34 |
|---|---|---|---|---|---|---|---|---|---|
| Шанс выживаемости | 0 % | 0-10 % | 10-35 % | 40-70 % | 50-80 % | 80-90 % | >90 % | >95 % | >98 % |
ОСОБЕННОСТИ ЛЕЧЕБНОЙ ТАКТИКИ У НЕДОНОШЕННЫХ ДЕТЕЙ
1. Строгое соблюдение дозировок, кратности и сроков введения антибиотиков.
2. Тщательный выбор лекарственных средств при терапии недоношенных детей с желтухой.
3. Обеспечение оптимального питьевого режима.
4. Профилактика и лечение дисбактерноза.
5. Проведение заместительной иммунотерапии с учетом особенностей питания и иммунитета.
6
Медленное, очень осторожное внутривенное введение жидкостей (2—4 мл/час)
Прогнозирование рождения недоношенного ребенка. Прогнозирование риска преждевременного рождения ребенка включает анализ большого числа факторов и возможности их раннего выявления до наступления беременности или на ранних ее сроках. Это потребовало разработкипрогностических систем, основанных на оценке комбинации и информативной значимости отдельных факторов риска.
Многие стандартизированные системы оценки риска касаются не только преждевременных родов, но и широкого спектра неблагоприятных исходов беременности (Фролова О. Г., 1978).
Оценочная таблица, информативность применения которой подтверждена в проспективных исследованиях, представлена в табл. 4 (Creasy R.K. et al., 1980).
Оценка 10 баллов и больше соответствует высокому риску, б—9 баллов – умеренному, до 6 баллов – низкому риску.
Значение оценочно-прогностических таблиц заключается как в выявлении женщин с повышенной вероятностью преждевременных родов и установлении наблюдения за ними, так и в определении приоритетного направления профилактики недонашивания в каждом конкретном регионе.Поэтому более целесообразными следует признать системы, разработанные с учетом частоты преждевременных родов в данной популяции или территории.
Все предлагаемые формализованные системы оценивают риск преждевременных родов в баллах, как рекомендовано ВОЗ. Однако внедрение в практику этих систем с подсчетом риска в баллах оказалось пока недостаточно успешным, так как математическое баллирование не выявило преимуществ перед учетом опытными клиницистами нескольких наиболее значимых факторов (Chenoweth J.N. et al., 1983; Papiernik E., 1984).
В последние годы предпринимаются попытки разработки альтернативных по отношению к формализованным системам подходов к прогнозированию преждевременных родов. В их основе лежит установление таких показателей, которые более тесно связаны с процессами, происходящими в матке. Изучается возможность использования для прогнозирования недоношенности такого признака, как самопроизвольная антенатальная активность матки (которая, по данным специальных исследований, может повышаться за несколько недель до родов), а также характеристики релаксированной шейки матки.
Специалисты считают, что регистрация таких признаков позволит улучшить прогноз и уменьшить частоту недостаточно обоснованных серьезных вмешательств. Эти показатели и признаки уже включены в некоторые программы профилактики недоношенности.
You are here
Ретинопатия: степени у недоношенных детей
Патология может сама пойти на спад по неизвестным причинам, не приведя ни к каким осложнениям. Но в некоторых случаях наблюдается высокая степень агрессивности ретинопатии, которую обозначают специальным термином «плюс-болезнь». Характеризуется она многочисленными кровоизлияниями в сетчатку, что происходит из-за сильной извитости ее сосудов в области диска зрительного нерва. При этом такое заболевание может быть выявлено на любой стадии ретинопатии.
В данном случае можно говорить о злокачественном ее характере. Также существует такое понятие, как «пре-плюс-болезнь». Под ним понимается среднее состояние, когда уже есть клинические признаки «плюс-болезни», то есть агрессивной ретинопатии, но при нормально развитых сосудах. Отдельно выделяется быстропрогрессирующая форма патологии, которая является самой опасной. В большинстве случаев она приводит к необратимой слепоте. Теперь рассмотрим основные, классические степени ретинопатии у недоношенных.










