Ребенок высовывает язык? ждите нарушение прикуса
Содержание:
- Лечение и профилактика
- Профилактика
- Из-за чего возникает стридор?
- Формы стридора
- К каким докторам следует обращаться если у Вас Эпиглоттит:
- Почему возникает стридор у новорожденных
- Видео доктора Комаровского
- Экссудативно-катаральный диатез
- Что провоцирует / Причины Эпиглоттита:
- Мнение Комаровского
- Стадии заболевания
- Диагностика Эпиглоттита:
- Стридорозное дыхание у новорождённых: почему у ребёнка развивается патология, симптомы и способы лечения
- Врожденный стридор
- Диагностика
Лечение и профилактика
Детям с экссудативно-катаральным Д
рекомендуется грудное вскармливание, устранение аллергенов, способствующих сенсибилизации организма ребенка, осторожное отношение к применению антибиотиков. Рекомендуется отмена профилактических прививок в период острых аллергических проявлений; их проводят так наз
щадящими методами в более позднем возрасте (см. Иммунизация).
При лимфатико-гипопластическом Д. особое значение приобретают методы закаливания и лечебной физкультуры
Необходимо соблюдать те же меры предосторожности по отношению к сенсибилизирующим воздействиям и профилактическим прививкам.
При нервно-артритическом Д
важное место в лечении занимает режим дня, занятия физкультурой, диета с ограничением жиров, яиц, какао, а также с исключением продуктов, богатых щавелевой к-той и ее солями.. При развитии аллергических заболеваний проводят гипосенсибилизирующую и симптоматическую терапию.
При развитии аллергических заболеваний проводят гипосенсибилизирующую и симптоматическую терапию.
Библиография: Адо А. Д. Общая аллергология, М., 1970, библиогр.; Аллергические заболевания у детей, под ред. М. Я. Студеникина и Т. С. Соколовой, М., 1971, библиогр.; Бисярина В. П. Клинические лекции по педиатрии, М., 1975; К патогенезу и терапии дерматозов у детей, под ред. Ю. К. Скрипкина, с. 13, 20, М., 1976; Маслов М. С. Расстройства питания и пищеварения у детей грудного возраста, М.— Л., 1928; Миллер Д. и Дукор П. Биология тимуса, пер. с нем., М., 1967; Многотомное руководство по педиатрии, под ред. Ю. Ф. Домбровской, т. 1, с. 471, М., 1960, библиогр.; Сперанский Г. Н. и Соколова Т. С. К изучению аллергических заболеваний в раннем детском возрасте, в кн.: Аллергия в патологии детства, под ред. Г. Н. Сперанского, с. 11, М., 1969.
Профилактика
На сегодняшний день меры по предотвращению все еще не разработаны. Зато доктора направляют свои силы на предупреждение ухудшения заболевания, для этого выполняются:
— плановые походы к врачу (ежемесячно до полугода, а после — один раз в несколько месяцев); — наличие диеты (еда должна быть наполнена клетчаткой, к ней относятся разнообразные фрукты, овощи и большое количество зелени), рекомендуется отказаться от жареной, консервированной, острой и горячей пищи; — исключить переохлаждение организма; — употребление противовирусных препаратов во время эпидемий разнообразных заболеваний, которые могут стать причиной развития стридора.
Из-за чего возникает стридор?
Данный вопрос часто встаёт перед родителями
Ведь перед лечением всегда важно выделить основную причину развития патологического симптома
Предрасполагающие особенности дыхательных путей у детей
Безусловно, стридорозное дыхание в большей вероятности может наблюдаться у детей раннего возраста. Потому что анатомия верхних дыхательных путей несовершенна и существуют некоторые особенности. Гортань у детей имеет небольшой просвет. А ведь главный механизм развития стридорозного дыхания — появление турбулентных потоков воздуха после прохождения его через суженый просвет гортани.
Но важно отметить, что не все дети имеют патологический стридор. Ситуация ухудшается при аномалиях развития верхних дыхательных путей
Если наблюдается слабость хрящевых элементов гортани, то прогибание таких хрящей может вызвать механическое препятствие и появление стридорозного дыхания. Данная патология выявляется у недоношенных детей, больных рахитом.
Этиологический фактор
Как было указано выше, стридор является проявлением того или иного заболевания. Причиной появление патологического шума при дыхании могут быть врождённые пороки развития дыхательной системы, желудочно-кишечного тракта, а также сердечно-сосудистой системы.
Нередко стридор развивается при острых инфекционных заболеваниях и проходит после полного выздоровления. Аллергические реакции, сопровождающиеся отеком гортани, также могут проявляться стридорозным дыханием.
Доброкачественные и злокачественные новообразования гортани в роли причинного фактора стридора выступают чаще у взрослых. Возможно появление патологического симптома, вследствие травматического повреждения гортани или аспирации инородного тела. А также возможно сдавление гортани извне, то есть опухолью пищевода или воспалением ткани щитовидной железы.
Формы стридора
В медицинской практике выделяют три основных формы недуга, которые напрямую зависят от причин, спровоцировавших проявления стридора.
- В случае развития двухфазного стридора, характерными признаками являются звонкие и очень громкие шумы при дыхании ребёнка. У ребёнка наблюдается поражение голосовой щели, что спровоцировано дисфункцией в работе вентиляционных протоков органов дыхания.
- При развитии инспираторной формы недуга, признаки стридора проявляются крайне плохо, и выявить их получается только лишь при сильном вдохе малыша. Стридорное дыхание слышится, как очень грубое и шумное звучание. Обусловлено проявление отклонения тем, что у малыша плохо развиты ткани чуть выше голосовых складок.
- Что касается экспираторной формы недуга, то она выявляется только при сильном выдохе малыша. Дисфункция в работе органов дыхания проявляется в области тканей, располагающихся немного ниже голосовых складок. Поэтому при развитии этой формы патологии прослушиваются характерные шумы средней высоты.
Опытный специалист может сразу же определить форму стридора по дыханию малыша. Однако, чтобы не допустить дальнейшего развития отклонений, потребуется комплексная диагностика патологии.
К каким докторам следует обращаться если у Вас Эпиглоттит:
Отоларинголог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эпиглоттита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Почему возникает стридор у новорожденных
Большинство мамочек знают, что для новорожденных даже банальное ОРВИ может представлять серьезную опасность. Дыхательные пути малышей обладают высокой реактивностью, поэтому при внедрении в организм инфекции может возникнуть бронхообструкция – спазм дыхательных путей, угрожающий удушьем.
Обычно педиатры предупреждают молодых мам – если температурящий ребенок вдруг начал задыхаться – немедленно следует вызвать «скорую». Но бывает, что у ребенка нет температуры, общее состояние остается удовлетворительным, а малыш дышит шумно, издает хрипящие, свистящие звуки при каждом вдохе или выдохе. Стридор у новорожденных – нередкое явление.
Предлагаю выяснить, что это такое, почему возникает, как помочь больному малышу и стоит ли это делать.
Причины возникновения
Стридором называется грубый звук, возникающий при прохождении воздуха по дыхательным путям. При достаточном просвете воздухоносных путей дыхание малыша бесшумное.
Если дыхательные пути сужены, при токе воздуха через маленькое отверстие возникает характерный шум. Он может быть громким или еле слышным, звонким или глухим, иметь различную тональность, возникать на вдохе или на выдохе или даже в обе фазы дыхания.
Стридор у новорожденных – это не самостоятельная болезнь, а симптом различных заболеваний.
Врожденные аномалии являются причиной до 90% случаев стридора у новорожденных. Самая частая патология – ларингомаляция. Так называется врожденное размягчения тканей гортани (в основном черпаловидных хрящей и надгортанника). Тонкие податливые хрящи во время вдоха присасываются в полость гортани, издавая характерный стридорозный звук.
Стеноз (сужение) гортани или подскладкового пространства может быть врожденной аномалией или последствием длительной интубации в периоде новорожденности. Проявляется свистящим шумным выдохом. Трахеомаляция – дефект развития, при котором стенка трахеи ослаблена частично или на всем протяжении. Стридор на выдохе – основное проявление трахеомаляции.
Свищи – участки сообщения между трахеей и пищеводом, тоже относятся к аномалиям развития.
Ларинготрахеопищеводная щель – дефект, при котором на всем протяжении гортань и трахея тонкой щелью соединяются с пищеводом. Малыш страдает частыми пневмониями, на вдохе и выдохе слышен стридор.
Трахеопищеводный свищ соединяет дыхательные пути с пищеводом. Уже при первом кормлении ребенок начинает задыхаться. Требуется экстренное вмешательство.
Объемные образования гортани. Кисты – полостные образования, суживающие просвет гортани. Гемангиомы – опухоли из сосудистой ткани с прогрессивным ростом, часто становятся причиной летальных исходов. Папилломы (ювенильный респираторный папилломатоз) – вирусное поражение гортани в виде складчатых разрастаний на ее стенках.
Видео доктора Комаровского
Здоровье ребёнка — это самое важное, что может быть для матери. Стридор — одна из тех болезней, которая при своевременной диагностике легко поддаётся лечению
Именно поэтому необходимо внимательно следить за малышом и при первых же симптомах следует немедленно обратиться к врачу.
Стридор — довольно распространённая патология, встречающаяся у грудничков. Что такое стридор? Какие причины появления этого заболевания? Как лечить стридор? Ответы на эти вопросы вы найдёте в нашей статье.
У новорождённых довольно часто встречается заболевание под названием стридор — это обструкция дыхательных путей. Симптоматика патологии проста для выявления: младенец шумно с присвистом дышит, звуки часто напоминают петушиный крик. Иногда звуки сопровождаются икотой. Симптомы могут наблюдаться как постоянно, так и возникать в моменты перевозбуждения.
Стридор может быть врождённым либо приобретённым. Обычно синдром врождённого стридора проявляется через месяц после рождения, но бывают случаи, когда младенец начинает характерно дышать сразу после появления на свет. Выявив стридорозное дыхание у малыша, необходимо проконсультироваться со специалистом: сама по себе такая патология может и не представлять особой опасности, однако часто она является симптомом серьёзной проблемы дыхательных путей.
Экссудативно-катаральный диатез
В его основе, по определению Г. Н. Сперанского, лежит наследственная подготовленность, наклонность организма к воспалительным затяжным процессам и развитию аллергических реакций.
Советскими и зарубежными исследователями выявлен ряд особенностей и отклонений в реактивности организма детей с экссудативно-катаральным Д.: неадекватность кожно-сосудистых реакций, аномалии развития капилляров, гидролабильность, нарушение кислотно-щелочного равновесия и аминокислотного обмена; изменение соотношения белковых фракций и активности ферментов крови, понижение гистаминопектической активности, повышение чувствительности к гистамину. Имеет значение нарушение обмена триптофана и пиридоксина. При экссудативно-катаральном Д. могут иметь место некоторые наследуемые энзимопатии (см.), которые сочетаются с ним.
Имеются данные, что у лиц с экссудативно-катаральным Д. гликопротеиды сыворотки крови и эпителия верхних дыхательных путей имеют сходное хим. строение и одинаковые иммунологические свойства с углеводной частью гликопротеидов некоторых аллергенов (пыльца растений, лошадиная перхоть). Это имеет значение при сенсибилизации организма. У этих лиц развитие аллергических реакций в значительной степени связано с наследуемой способностью продуцировать при встрече с экзогенными аллергенами (пищевыми, бытовыми, лекарственными) особые антитела — реагины, относимые к классу IgE (см. Антитела, аллергические), в связи с чем развиваются аллергическая реакция немедленного типа с освобождением ряда биологически активных веществ — гистамина, серотонина, МРС-А и др. и соответствующая клин, симптоматика (бронхиальная астма, крапивница, отек Квинке, анафилактический шок и др.).
Клин, проявления экссудативнокатарального Д. могут наблюдаться уже с первых месяцев жизни. Чаще всего это кожные проявления (упорные опрелости, молочный струп, себорея волосистой части головы). Со стороны слизистых оболочек — склонность к слущиванию эпителия кишечника и мочевыводящих путей, нередко «географический язык». Позднее при действии пищевых аллергенов и сенсибилизации организма могут развиваться экзема, а в более старшем возрасте — нейродермит, почесуха, которые сопровождаются сильным зудом. Под влиянием различных экзогенных аллергенов и инфекции у детей развивается ложный круп, астматический компонент при респираторных инфекциях, течение пневмонии принимает затяжной характер, возникают хронические очаги инфекции в носоглотке. Ряд авторов указывает, что у детей, страдающих экссудативно-катаральным Д., в дальнейшем часто развивается бронхиальная астма. У грудных детей нередко отмечается непереносимость молока матери с развитием диспептических явлений.
Что провоцирует / Причины Эпиглоттита:
Наиболее частой причиной воспаления надгортанника является бактерия гемофилус инфлюэнце (Haemophilus influenzae), тип b. Этот вид бактерии также вызывает пневмонию и менингит. Данный микроб может попасть в дыхательные пути воздушно-капельным путем. Кроме того, гемофилус инфлюэнце может «дремать» в носовой полости до тех пор, пока неблагоприятные условия не послужат толчком для развития.
Кроме указанной бактерии к возбудителям эпиглоттита относятся также:
— Пневмококк, наиболее частый возбудитель менингита.
— Стрептококки группы А, В и С.
— Дрожжеподобный грибок кандида, возбудитель молочницы.
— Варицелла зостер – возбудитель ветряной оспы.
Эпиглоттит может возникнуть вследствие прямой травмы. Кроме того, эпиглоттит возникает вследствие ожога дыхательных путей или при употреблении очень горячих жидкостей.
Другие причины воспаления надгортанника: oжог горла химическими веществами (кислотами или щелочами), травма инородным телом, курение таких веществ, как кокаин или героин.
В 20 веке большинство случаев эпиглоттита встречалось у детей, особенно в возрасте от 2 до 7 лет. Однако вследствие повсеместной иммунизации детей, которая началась в 1985 году, число случаев эпиглоттита у детей резко снизилось. В настоящее время случай эпиглоттита встречается у одного взрослого на 100 тысяч ежегодно. У детей еще меньше.
На протяжении всего 20-ого столетия, эпиглоттит был обычной болезнью у детей особенно в возрасте от 2 до 7 лет и реже у взрослых. Но с того момента, как начали делать младенческие вакцинации в 1985, число детей с эпиглоттитом сильно понизилось. Сегодня эта болезнь встречается один раз на 100 000 взрослых и ещё реже у детей.
К возможным факторам риска эпиглоттита относятся:
— Пол. Эпиглоттит затрагивает больше мужчин чем женщин.
— Расовая принадлежность. Люди с тёмной кожей более подвержены заражению, нежели люди с белой кожей. Различные возможности медицинского обслуживания, включая вакцинации в детстве, которые не всегда доступны в менее богатых слоях населения.
— Фактор переполненных городов. Бактерии распространяются быстро, когда люди находятся в тесном контакте. Инфекции очень быстро распространяются в детских садах и яслях, но они также распространяются быстро и в школах, в офисах и в пределах домашних хозяйств.
— Слабая иммунная система. Если ваша иммунная система была ослаблена болезнью или лечением, Вы более склонны к восприятию вирусов и бактерий, которые могут вызвать эпиглоттит.
Мнение Комаровского
Евгений Олегович считает, стридор у детей не является серьезной патологией. Шумное дыхание новорожденного, это всего лишь констатация того факта, что в гортани ребенка присутствуют незначительные изменения, которые провоцируют данное отклонение.
Единственной особенность является тот факт, что дети с имеющейся патологией нуждаются в особом контроле со стороны родителей, в редких случаях со стороны специалистов. Вирусная инфекция в данном случае может переноситься ребенком намного хуже, чем при отсутствии данного изменения.
Если специалист поставил такое отклонение, родителям не стоит впадать в панику. Серьезные патологии, требующие операции возникают довольно редко. Как правило, заболевание должно пройти самостоятельно, без последствий для малыша.
Если стридор новорожденного не является осложнением серьезного патологического состояния ребенка, его симптоматика ослабевает у детей до года. Полное исчезновение наблюдается к третьему году жизни ребенка.
Стадии заболевания
В зависимости от степени заболевания, принято выделять четыре стадии болезни:
- первая стадия, наиболее легкая – компенсированная. В данном случае можно обойтись без лечения, по истечении времени патологический процесс проходит самостоятельно;
- вторая стадия – погранично-компенсированная. Это стадия пограничного состояния, между первой и третьей. В данном случае необходим постоянный контроль, для того чтобы не упустить развитие патологии;
- третья стадия – декомпенсированная. Лечение на данном этапе заболевания необходимо в некоторых случаях может потребоваться оперативное вмешательство;
- четвертая стадия, самая сложная – из-за сильного нарушения дыхания, необходимы реанимирующие действия. Оперативное вмешательство просто необходимо, так как без него жизнь новорожденного находится под угрозой.
Существует три формы заболевания, в основе которых лежит разделение по звучанию дыхания и месту локализации заболевания:
- инспираторная форма – место патологического изменения локализуется чуть выше голосовых связок. Дыхание становится шумным, с преобладанием низкого звучания, которое появляется на вдохе;
- экспираторная форма – место поражения находится чуть ниже голосовых связок. На выдохе наблюдается средняя высота свистящего звука;
- двухфазная форма – место поражение находится на уровне голосовых связок. Дыхание шумное и звонкое.
Диагностика Эпиглоттита:
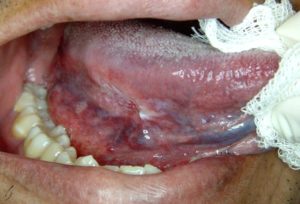
Если врач видит ребенка, который сидит, вытянув вперед голову, открыв рот и высунув язык, он сразу заподозрит, что у ребенка эпиглоттит. Даже врачу будет затруднительно осмотреть горло ребенка, чтобы выяснить, действительно ли имеет место отек надгортанника, так как само исследование может блокировать дыхательные пути больного. Часто в этой ситуации требуется сделать рентгеновский снимок горла, чтобы выяснить степень распространенности отека.
На рентгенограмме шеи в боковой проекции бывает виден увеличенный надгортанник (симптом большого пальца). Однако отсутствие этого признака не исключает эпиглоттита, а проведение рентгенографии может привести к задержке мероприятий по обеспечению проходимости дыхательных путей. Нельзя пытаться осмотреть глотку, оттесняя язык вниз шпателем. Это может вызвать рефлекторный ларингоспазм и обструкцию дыхательных путей. Осмотр надгортанника проводят с помощью фиброларингоскопа в операционной, куда ребенка доставляют в сидячем положении и где приготовлено все необходимое для интубации трахеи.
У взрослых при подозрении на эпиглоттит надгортанник тоже осматривают с помощью фиброларингоскопа, имея в распоряжении все необходимое для интубации трахеи. Больных госпитализируют в отделение реанимации и назначают им антибиотики, активные в отношении Haemophilus influenzae. Этот возбудитель при остром эпиглоттите высевается из крови почти у всех детей, а также у всех взрослых, у которых обнаруживается бактериемия (25%). Из глотки у взрослых больных выделяют также Haemophilus раrаinfluenzae, Streptococcus pneumoniae, Streptococcus pyogenes, изредка Staphylococcus aureus. Однако неясно, соответствует ли микрофлора глотки микрофлоре надгортанника.
При остром эпиглоттите осмотр горла обнаруживает, что надгортанник увеличился в размерах, распух и имеет ярко-красный цвет. Осмотр следует предварять латеральным рентгенологическим исследованием. Во время осмотра горла рядом должен находиться опытный специалист (например, анестезиолог), который в случае необходимости сможет вставить трубку, для того чтобы создать искусственный проход для воздуха.
Стридорозное дыхание у новорождённых: почему у ребёнка развивается патология, симптомы и способы лечения
Для любой мамочки рождение долгожданного ребёнка – незабываемое событие в жизни. Однако, радость рождения малыша может омрачить такой диагноз врачей, как врождённый стридор – патология дыхания, которая возникает из-за особенностей строения тканей трахеи и гортани, проявляющаяся с первых дней жизни малыша в форме характерных шумов, хрипов и свиста во время нормального дыхания ребёнка.
Существует два вида патологии:
- врожденный стридор – появляется сразу же после рождения ребёнка;
- и приобретённый – возникает спустя несколько недель после рождения и проходит, как правило, самостоятельно в течение от одного до трёх лет, как только органы дыхания полностью сформируются, а хрящевые ткани окрепнут.
В первом случае, ситуация выглядит намного серьёзней, поскольку аномальные шумы при нормальном дыхании новорождённого ребёнка считается серьёзным отклонением, требующим тщательной диагностики и своевременного лечения.
Согласно медицинской статистике, врождённый стридор встречается практически у каждого второго новорождённого. При этом различаются четыре основных фазы развития патологии дыхания.
- В процессе развития компенсированного стридора на первой стадии, симптоматику отклонений крайне сложно отследить, поскольку все признаки патологии проходят уже через несколько часов после первых проявлений.
- На второй стадии – погранично-компенсированной, ситуация немного иная: признаки стридора не исчезают на протяжении нескольких дней – аномальные шумы и свист при дыхании сохраняется долгое время. Для постановки точного диагноза причин аномального дыхания, обязательно требуется проведение диагностики и назначение соответствующего лечения.
- На третьей стадии заболевания – декомпенсированный стридор, очень ощутимы аномальные шумы, свист и громкое дыхание новорождённого. На этом этапе развития патологии требуется обязательный контроль со стороны врачей за состоянием ребёнка.
- Четвёртая – это самая тяжёлая стадия заболевания. В процессе развития патологии новорождённый отказывается от молока, он становится очень нервозным и капризным, его захлёстывает настолько сильный крик и плач, что это может привести к невозможности сделать следующий вдох. Это, в свою очередь, чревато очень серьёзными последствиями для жизни ребёнка, поэтому в процессе выявления четвёртой стадии недуга, малыш обязательно госпитализируется, и постоянно находится под чутким контролем докторов. Для устранения последствий патологии, врачи, чаще всего, вынуждены прибегать к операционному вмешательству.
Что касается лечения, то оно, как правило, назначается только после начала развития третьей стадии заболевания. На начальных стадиях медикаментозная терапия не требуется. Обусловлено это тем, что стридор в большинстве случаев проходит самостоятельно в течение одного-двух лет с момента рождения малыша и до момента полного формирования у него органов дыхания.
Врожденный стридор
Врождённый стридор — это патологически громкое (свистящее или шипящее) дыхание, вызванное аномалией врождённой гортани или трахеи. Врожденный стридор проявляет громкие затруднения дыхания, которые усиливаются с плачем и кашлем. Диагноз врожденного стридора ставится педиатром, отоларингологом и пульмологом с учетом истории болезни пациента, ларингоскопии, трахеобронхоскопии, эзофагоскопии. Лечение врожденного стридора по функциональным причинам не требуется: с ростом головки хряща (на 2-3 года) исчезает стридоротическое дыхание. Если патология вызвана органическими причинами, может потребоваться хирургическое вмешательство.
Врожденный стридор — это болезнь малыша, которую должны лечить специалисты в области педиатрии, оториноларингологии и пульмонологии. Врожденный стридор обычно появляется с рождения и редко встречается в первый месяц жизни ребенка или позже.
Характерной особенностью стридора является патологически шумное дыхание, которое связано с преодолением сопротивления, возникающего на пути воздушных масс при их прохождении через суженное сечение гортани.
Врожденный стридор не является самостоятельной нозологической формой, а указывает на дыхательную непроходимость, обусловленную различными патологическими состояниями гортани и трахеи.
От 60 до 70% случаев врожденного стридора у детей обусловлены аномальным развитием гортани и верхних дыхательных путей. Чаще всего дыхание стридора вызывается врожденной слабостью наружного кольца гортани (ларингомаляция).
В этом случае надгортанник и брипалонадгортанная складка заходят в гортанную полость во время ингаляции, что сопровождается ее обструкцией и шумом стриктуры во время ингаляции. Ларингомаляция часто наблюдается у недоношенных детей, страдающих гипотрофией, рахитом и спазмофилией.
В некоторых случаях врожденная гортанная слабость может сочетаться с другими дефектами дыхания, такими как трахеомаляция и трахеобронхомаляция.
Диагностика
Перед тем, как назначить лечение, ребенка со стридорозным дыханием необходимо обследовать. Этим занимаются специалисты: педиатр, кардиолог, ЛОР-врач, пульмонолог, невролог. Они выявляют причину хрипов и свиста, исключают другие заболевания, а затем назначают курс лечения.
Диагностические мероприятия:
- Сбор анамнеза,
- Физикальный осмотр ребенка,
- Определение частоты дыхания,
- Измерение пульса,
- Микроларингоскопия,
- Рентгенография шеи и груди,
- Ультразвуковое исследование гортани,
- МРТ и КТ.
ларингоскопия
Наиболее информативным и диагностически значимым методом является эндоскопия — фиброскопия, ларингоскопия, ларинготрахеобронхоскопия. Прямая ларингоскопия представляет собой осмотр гортани, во время которого проводят различные лечебные манипуляции, в том числе интубацию. Ее проводят с помощью жесткого или гибкого фиброларингоскопа, перед введением которого пациенту дают противорвотные и подавляющие секрецию препараты. Гибкий ларингоскоп вводят через нос, предварительно обработав его сосудосуживающим спреем. Жесткий ларингоскоп вводят через рот больному после действия наркоза в условиях операционной.