Мультифолликулярные яичники
Содержание:
- Препараты для стимуляции
- Методы определения
- Часто задаваемые вопросы об овуляции
- Какие обследования нужно проводить во время ЗГТ
- Планирование пола ребенка с помощью теста на овуляцию
- Диагностика ановуляторного цикла
- Что такое резерв яичников
- Способы определения дня овуляции
- Как сохранить запас яйцеклеток в организме
- Хирургическое лечение гиперплазии эндометрия
- Фазы менструального цикла
- Яичники и яичниковый цикл
Препараты для стимуляции
Обычно гормональные препараты схожи для всех протоколов. Основное отличие заключается в дозировке. Лекарства можно разделить на три группы в соответствии с этапами ССО:
- стимуляция яичников. Главный компонент — агонисты или антагонисты ГнГРГ, помогающие стимулировать созревание фолликулов;
- оплодотворение. Основной компонент — ХГЧ. Гормон вводят за 36 часов до пункции, так как он способствует разрыву фолликула и выходу яйцеклетки;
- прикрепление эмбриона к матке. На этом этапе женщинам назначаются препараты с прогестероном для увеличения шансов на успешную имплантацию.
Для более глубокого понимания принципа действия гормональной стимуляции предлагаем ознакомиться с основными препаратами.
Оргалутран
Сильный препарат, применяемый для полной остановки выработки гормонов ЛГ и ФСГ. Подавление функций гипофиза начинается сразу, как только вещество попадает в кровь. Обычно стимуляцию оралгутраном проводят не более 5 дней.
Клостилбегит
Чаще всего применяется в коротком протоколе ЭКО. Таблетки стимулируют созревание большого количества фолликулов, поэтому по инструкции лекарство нельзя принимать больше 6 раз за всю жизнь, иначе произойдет истощение яичников. Прием препарата дает очень хорошие результаты, но только в сочетании с другими препаратами, влияющими на рост эндометрия.
Меногон
Обладает похожим действием с клостилбегитом. Препарат стимулирует выработку гормонов ЛГ и ФСГ и вызывает хорошую реакцию яичников. В результате созревает достаточно большое количество доминантных фолликулов.
Цетротид
Обладает особым назначением — задержкой овуляции. Препарат блокирует выработку половых гормонов, при этом ничем их не заменяя. Такая функция может потребоваться при необходимости регулировки менструального цикла для полного созревания фолликулов.
Менопур
Один из самых эффективных препаратов. Средство не только стимулирует рост фолликулов, но и положительно влияет на развитие эндометрия и выработку эстрогена.
Инъекции ХГЧ
Как только фолликулы достигнут размера в 18–20 мм, женщине назначают укол ХГЧ (хорионический гонадотропин человека). Препараты, содержащие ХГЧ, можно использовать только спустя сутки после приема средств, подавляющих выработку половых гормонов. В качестве инъекций часто назначают Прегнил, Профази, Гонакор и другие.
Методы определения
Есть и другие способы, по которым можно в домашних условиях самостоятельно определить день овуляции. Они основаны на физических и химических изменениях в организме или математическом расчете.
Календарный метод
Самый простой, но наименее точный способ, учитывающий периодичность менструального цикла. Поскольку известно, что овуляция происходит в середине менструального цикла, нужно просто проследить, как долго он у вас длиться. Расчет ведется от первого дня менструации до ее повторного появления. Затем полученное число делят на два и получают день цикла, в который должен произойти выход яйцеклетки. Так, при 28-дневном цикле днем наиболее благоприятным для зачатия будет 14-й от начала месячных. Метод не обладает высокой точностью, особенно когда цикл нестабильный.
Измерение базальной температуры
Ее измеряют ежедневно, не вставая с постели, в прямой кишке или ротовой полости. Из полученных данных составляют график. Повышение базальной температуры происходит из-за воздействия прогестерона на центр терморегуляции в головном мозге. Обычно в день овуляции она снижается на 0,4–0,6 градуса, затем повышается и остается такой до наступления месячных. Поэтому нужно в течение нескольких месяцев записывать температуру, чтобы точнее определить, в какой день цикла наступит овуляция. Метод более точный, чем календарный, но не подходит для тех, у кого месячные наступают нерегулярно.
Тесты на овуляцию
Их действие основано на определении лютеинизирующего гормона в моче. Небольшое количество лютеинизирующего гормона всегда содержится в крови и поступает в мочу. Его выброс в большом количестве вызывает разрыв фолликула. Поэтому, если женщина будет использовать тесты регулярно, можно довольно точно определить этот момент. Начинать проверку следует, отсчитав 17 дней от дня предстоящей менструации. При нерегулярных месячных в расчет берут данные самого короткого цикла. Тестирование проводят 2 раза в день, утром и вечером, желательно в одно и то же время. Тесты достаточно точно показывают уровень лютеинизирующего гормона, если использовать их строго соблюдая инструкцию, поэтому эту методику используют и в медицинских учреждениях.
Ультразвуковая диагностика
В гинекологических и репродуктивных клиниках при планировании беременности, диагностике и лечении бесплодия, основным методом, позволяющим определить время овуляции, является ультразвуковая диагностика. УЗИ обычно проводят трансвлагалищным способом. При этом можно наиболее хорошо рассмотреть яичники и созревающие в них фолликулы.
Это абсолютно безопасное и информативное исследование, не требующее особой подготовки. Хотя для улучшения визуализации врачи советуют в течение 2—3 дней до него ограничить употребление в пищу газообразующих продуктов.
При диагностике бесплодия, обычно используют фолликулометрию. Это метод наблюдения за развитием фолликулов (фолликулогенез). При определении дня овуляции первое исследование проводят на 7 день с начала цикла. Затем его повторяют каждые 2–3 дня.
На УЗИ фолликул считают созревшим при достижении величины 20–23 мм. Это указывает, что разрыв фолликула может произойти со дня на день. При УЗ-сканировании также можно обнаружить признаки произошедшей овуляции.
К ним относятся:
- Отсутствие доминантного фолликула, который наблюдался до этого на предыдущих исследованиях.
- Появление свободной жидкости в брюшной полости.
Выявление признаков произошедшей менструации бывает необходимо для подтверждения того, что менструальный цикл овуляторный
Это имеет прогностически важное значение для установления причин бесплодия. Один из недостатков этой методики – это необходимость посещать клинику для проведения обследования
Опытный врач гинеколог-репродуктолог может определить овуляторные дни также во время гинекологического осмотра, по изменениям, происходящим с шейкой матки. В норме после окончания месячных она плотная на ощупь, цервикальный канал сужен. В предовуляторные дни, когда организм готовится к возможному зачатию, содержимое цервикального канала разжижается и выходит в виде слизистой пробки. Сама шейка под действием растущего уровня прогестерона становиться мягче. Наблюдается так называемый эффект зрачка.
Эти методы применяются при лечении бесплодия, стимуляции овуляции медикаментозными средствами.
Часто задаваемые вопросы об овуляции
Какие заболевания могут нарушить цикл овуляции?
Нарушение цикла или полное отсутствие овуляции одна из распространённых причин бесплодия женщины. Проблема может быть вызвана сбоями в работе всего организма. Такими, как:
- Гормональные сбои. Созревание яйцеклеток происходит под воздействием половых гормонов. Если их баланс нарушен, цикл овуляции также нарушается
- Другие эндокринные заболевания. Нарушения в работе щитовидной железы, гипофиза негативно влияют на жизненный цикл яйцеклетки
- Гипертония
- Сахарный диабет
- Воспалительные процессы в половой системе и другие гинекологические заболевания
- Вирусные заболевания.
Могут ли тесты на овуляцию быть не точными?
Хотя тесты на овуляцию являются довольно точным способом определить готовность к зачатию, они могут дав ать ложные результаты
Важно тщательно следовать инструкции например, перед тестированием нельзя пить 3 часа и испражняться 2 часа, чтобы моча была концентрированной и содержала лютенизирующий гормон. Кроме того, некоторые болезни, факторы образа жизни, а также применение противозачаточных могут влиять на результат.
Причины крови во время овуляции
Лёгкие кровянистые выделения во время овуляции являются формой нормы. Они означают, что произошёл разрыв фолликула, знаменующий выход готовой к оплодотворению яйцеклетки.
Длительность овуляции это отрезок, в течение которого готовая к оплодотворению яйцеклетка находится в маточной трубе. Хотя за среднее время берётся 24 часа, оно индивидуально для каждой женщины, и яйцеклетка может быть жизнеспособной от 16 до 48 часов.
Причины боли при овуляции4
Тянущая боль внизу живота или боли в пояснице являются нормой. Тем не менее, сильные боли при овуляции могут быть симптомом поликистоза яичников, эндометриоза или воспалительных заболеваний. Следует обратиться к врачу, чтобы исключить вероятность патологий
Почему тянет низ живота после овуляции?
Многие женщины ощущают тянущие боли внизу живота после овуляции как следствие того, что произошёл разрыв фолликула и выход из него яйцеклетки. Есть и другая причина — боль может сигнализровать о зачатии.
Болит грудь после овуляции
Боль в груди во время овуляции естественна и является одним из её симптомов. Если она сохраняется в дальнейшем и сопровождается задержкой месячных, это может быть признаком беременности.
Может ли овуляция быть сразу после месячных?
Это зависит от индивидуальных особенностей женщины. Если цикл короткий, овуляция может наступить уже на 5 день.
Какие обследования нужно проводить во время ЗГТ
При назначении заместительной гормонотерапии необходимо сдать те анализы, которые помогут исключить противопоказания. Плюс несколько базисных исследований. Необходимо пройти осмотр у гинеколога, УЗИ органов малого таза, сдавать биохимический анализ крови с акцентом на показатели работы печени и анализ крови на свертываемость. В дальнейшем раз в год обязательно проводиться маммография, УЗИ матки и яичников, мазок на онкоцитологию с шейки матки.
Важно проверить кровь на свертываемость и уровень глюкозы, чтобы не пропустить сахарный диабет, проверить работу печени — сдается биохимический анализ крови. Серьезные проблемы с печенью, например последствия гепатита, цирроз, сахарный диабет, чаще всего являются противопоказанием для гормонотерапии
При минимальных поражениях печени возможно назначение ЗГТ, но не в таблетках, а в виде пластыря или геля. Следует учитывать патологию щитовидной железы. ЗГТ не назначают при маточных кровотечениях неясного генеза, иначе можно вырастить рак. Камни в желчном пузыре – не препятствие для ЗГТ, они удаляются, и потом проводится лечение гормонами.
Если имеется избыточный вес, следует выяснить, в чем его причина. Возможно, дисфункция щитовидной железы вызывает повышенную выработку пролактина, который ведет к ожирению? А может, виной повышенная активность коры надпочечников, где вырабатываются гормоны, которые отвечают за накопление жира?
А еще, начиная терапию, очень важно помнить: гормоны – не волшебная палочка. Эффект может снизиться из-за неправильного питания
Что такое правильное питание, сегодня знает любая женщина: много овощей и фруктов, нежирное мясо, несколько раз в неделю обязательна рыба, плюс растительное масло, орехи и семечки.
Планирование пола ребенка с помощью теста на овуляцию
Мужские половые клетки гаплоидны — в них только одна хромосома (X или Y). В зависимости от того, какой сперматозоид попадет в яйцеклетку, будет развиваться плод женского (XX) или мужского (XY) пола.
Статистические данные указывают на различие свойств спермиев с разными хромосомами:
- Y-хромосомные более подвижные, но живут меньше. Они имеют небольшие размеры и высокую скорость передвижения.
- X-хромосомные менее подвижные, но дольше сохраняют жизнеспособность.
Эти данные повлекли за собой появление теории планирования пола по соотношению даты овуляции и полового акта. Она гласит:
“Если половой акт случился за 1-2 дня до овуляции, дождутся и будут участвовать в оплодотворении преимущественно X-спермии. Если непосредственно в день овуляции, то родится мальчик, так как больше преуспеют быстрые Y-сперматозоиды”.
Быть точно уверенными в незыблемости этого нельзя, ведь за 1 половой акт в организм женщины попадает более 10 млн. сперматозоидов. И какой из них поучаствует в оплодотворении, наверняка вычислить невозможно.
Основным условием планирования пола является точное выявление наступающей овуляции. И в этом помогут тест полоски на овуляцию. Полученные результаты покажут, когда нужно осуществлять половой акт:
- для рождения девочки — за 1-2 дня до овуляции;
- для рождения мальчика — в день овуляции (через 5-8 часов после получения положительного результата).
Таким образом, тест на овуляцию — очень полезное изобретение. Он безопасен, быстро дает результат и помогает миллионам женщин избежать проблем с зачатием. Рекомендации по его использованию очень простые, и тестирование не занимает много времени и сил!
Диагностика ановуляторного цикла
Измерение базальной температуры. Женщина измеряет температуру в прямой кишке каждое утро, не вставая с постели, и составляет график, на котором отмечаются температурные показатели.
При нормальном трехфазном менструальном цикле температура в первой его половине держится на уровне 36.6–36.7 градусов, затем постепенно снижается и во время овуляции падает до 36.0–36.2 градусов. После выхода яйцеклетки базальная температура опять поднимается, достигая на 24-25 день цикла примерно 37.0 градусов, а затем опять снижается. Перед критическими днями она держится на уровне 36.5–36.6 градусов.
При отсутствии овуляции цифры базальной температуры более ровные и стабильные. Температура практически не падает ниже 36.4 и не повышается выше 36.8. Небольшие колебания не имеют выраженных фаз, как при нормальном графике.
Этот метод диагностики не подходит женщинам, страдающим воспалительными процессами малого таза, поскольку они будут искажать температурные данные.
Тест на овуляцию, напоминающий применяемый при беременности. Тестирование основано на определении лютеинизирующего гормона (ЛГ), вызывающего овуляторный процесс. Однако для положительного результата полоски на нём должны быть равными по яркости, либо вторая проявившаяся полоса должна быть ярче. При выраженных гормональных сбоях, сопровождающихся нарушением выработки ЛГ, вторая полоска во время менструального цикла может не проявиться совсем или быть очень бледной.
Тестирование и измерение базальной температуры только фиксируют отсутствие овуляции. Чтобы выявить ее причину, потребуется более сложное обследование, которое можно пройти только в клинике.
Для постановки диагноза проводится гинекологическое обследование, во время которого определяется состояние матки и других репродуктивных органов:
- При ановуляторном цикле, сопровождающемся увеличением концентрации женских гормонов – эстрогенов, матка плотная, увеличенная, с приоткрытой шейкой.
- При недостатке эстрогенов матка небольшая, конической формы, с длинной узкой шейкой.
- При наличии воспалительных процессов, опухолей и кист яичников определяются увеличенные органы с уплотнёнными участками.
Для уточнения диагноза назначаются:
- Анализы на гормоны – ЛГ, ФСГ, пролактин, эстрадиол. Такие обследования проводятся несколько раз за месяц, чтобы выяснить колебание гормонального фона, вызвавшее отсутствие овуляции.
- Биохимия крови, выявляющая нарушения работы внутренних органов.
- УЗИ малого таза, позволяющее обнаружить воспалительные процессы, кисты и опухоли репродуктивной сферы.
- УЗИ брюшной полости, назначаемое при подозрении на патологии внутренних органов.
- Фолликулометрия – контроль роста и развития фолликулов, проводимый с помощью УЗИ. Для этого женщине назначают несколько ультразвуковых диагностических процедур. Отсутствие ростовой динамики фолликулов или торможение овуляции указывают на ановуляторный цикл.
- Диагностическое выскабливание гипертрофированного эндометрия. В полученных образцах обнаруживается выраженное изменение слизистой. Процедура оказывает лечебный эффект. Во время нее снимается разросшийся слизистый слой, что прекращает затяжные кровотечения, возникающие при таком нарушении. На месте снятого наружного функционального слоя эндометрия проявляется новый, чистый, лишенный патологических очагов.
- Ультразвуковое обследование щитовидной железы и надпочечников, в которых могут быть выявлены опухоли, узлы или другие патологические участки, влияющие на выработку гормонов.
Что такое резерв яичников
Яичниковый резерв — это репродуктивный потенциал яичников — количество фолликулов, которые способны расти и превращаться в зрелую яйцеклетку.
Девочка рождается с определенным резервом яичников, который составляет около 1-2 млн. первичных клеток, которые в конечном итоге образуют ооциты. С каждым днем, а затем с каждым месячным циклом количество ооцитов только уменьшается.
Так в период полового созревания у девушки их остается уже 300-500 тысяч. Затем большинство оставшихся ооцитов рассасываются и в итоге остаются только 400-500 шт.
Оставшиеся ооциты созревают под влиянием гормонального баланса. В каждом менструальном цикле один из них овулирует. Поэтому чем больше женщине лет, тем меньше шансов на зачатие.
Не так давно, 30-40 лет назад, большинство женщин рожали детей, когда им было всего восемнадцать-двадцать лет. Сегодня дело обстоит иначе. После окончания учебы женщина идет на работу, затем ориентируется на карьерный рост. Рождение детей становится второстепенной проблемой: «У меня еще есть для этого время», «Еще не готова, подумаю о малыше позже», – говорят современные бизнес-вумен.
Для многих стало нормой создавать семью в возрасте тридцати лет, и только через несколько лет возникают мысли о беременности. Для многих пар это может быть слишком поздно — биологические часы тикают, и время не щадит никого…
Способы определения дня овуляции
Многим женщинам не стоит беспокоиться о том, что овуляция произошла раньше, чем нужно, это никак не повлияет на их здоровье
Следить за своим самочувствием особенно пристально и не допускать преждевременной овуляции стоит лишь тем женщинам, для которых важно знать точную или хотя бы приблизительную дату. Существует несколько различных способов, которые помогут женщине отследить день наступления овуляции:
Обращайте внимание на влагалищные выделения. В день овуляции они становятся более жидкими, прозрачными и очень эластичными, по консистенции напоминающими яичный белок
Это происходит для того, чтобы сперматозоидам было легче преодолеть влагалище и шейку матки, добраться до яйцеклетки и оплодотворить ее.
Ведите график базальной температуры тела и отслеживайте наступление овуляции по его данным (обычно это небольшое снижение и последующий скачок температуры). Для того чтобы они были максимально точны, вести график необходимо не менее 3 месяцев.
Попробуйте использовать тесты на определение овуляции. Они продаются в аптеке и основаны на определении концентрации лютеинизирующего гормона в моче.
Фолликулометрия. Это оценка состояния яичников и фолликулов (особенно доминантного) с помощью нескольких УЗ-исследований. УЗИ проводятся несколько раз за менструальный цикл и позволяют получить информацию не только об овуляции, но и о работе яичников.
Определение уровня гормонов в крови. Этот метод с наибольшей точностью позволяет получить данные о том, была ли овуляция, и оценить гормональный фон женщины, от которого напрямую зависит ее фертильность. Имеет значение содержание в крови таких гормонов, как фолликулостимулирующий гормон, лютеинизирующий гормон, прогестерон и эстрадиол. Получив результат анализа крови на гормоны, вы сможете получить консультацию гинеколога-эндокринолога и соответствующее лечение, направленное на восстановление гормонального баланса, если оно вам необходимо.
Наиболее простыми и доступными, но наименее точными являются первые два способа. Остальные же потребуют не только траты времени, но и финансовых вложений, зато их результату можно доверять с большей уверенностью.
Обезопасить себя от непредвиденных сбоев в работе репродуктивной системы, которые могут выражаться не только в преждевременной овуляции, но и в более серьезных отклонениях, женщина может, избегая негативных факторов. К ним относятся: резкая смена образа жизни, постоянная подверженность стрессам, стремление быстро похудеть или набрать вес, частые переутомления, злоупотребление курением и алкоголем, прием лекарств без назначения врача.
Как сохранить запас яйцеклеток в организме
Чтобы не расходовать впустую яйцеклетки, нужно отключить овуляцию, принимая контрацептивные таблетки, тормозящие развитие фолликулов. Этим способом активно пользуются женщины в западных странах, где сроки материнства сдвинулись давно.
Прием противозачаточных таблеток сохранит фолликулы, снизит вероятность образования кист яичника и поможет избежать нежелательной беременности.
Из-за увеличения возраста материнства, становится популярной услуга криозаморозки яйцеклеток, которые предлагается женщине сдать «про запас». Но лучше не тянуть и обзаводиться потомством в рекомендуемом медициной возрасте до 35 лет. При разморозке замороженных половых клеток, нет никаких гарантий того, что они останутся жизнеспособными.
Хирургическое лечение гиперплазии эндометрия
Операция в полости матки – инвазивная процедура, применяемая в осложненных ситуациях, когда консервативная терапия неэффективна или не оправдана. Среди щадящих методик лечения выделяют применение лазера для прижигания патологических участков. После лазеротерапии слизистая матки восстанавливается и нормально функционирует. Лечение эффективно при очаговой форме болезни.
Лечение жидким азотом или криодеструкция используется реже, но по эффективности сравнима с лазером. Самой травматичной для женщины считается “чистка” или выскабливание полости. Внутренний слой полностью извлекается из матки с помощью хирургического инструмента – кюретки. Операция проводится под наркозом в стационарных условиях. Лечение гиперплазии эндометрия матки в менопаузе и постменопаузе нередко заканчивается полным удалением матки – гистерэктомией. перед радикальным вмешательством оценивается состояние яичников. Если изменений после лечения нет, удаляют только матку.
Получить квалифицированную консультацию врача-гинеколога можно в нашем медцентре. Гинекологи имеют большой опыт в лечении заболеваний женской репродуктивной системы. Гиперплазия эндометрия матки – это серьезный повод обратиться за медицинской помощью и пройти тщательное обследование. Наша клиника оснащена самым современным оборудованием. Записаться на прием можно по телефону, указанному на сайте, или через форму обратной связи. После администратор подберет наиболее удобное для вас время визита.
Приводим сравнительную таблицу цен на данную процедуру клиник г. Москвы*.
Клиника ABC от 5 000 руб.
Митино от 5 500 руб.
Пролетарская от 5 000 руб.
Текстильщики 4 800 руб.
Беломорская 5 850 руб.
Аннино 4 500 руб.
Варшавская от 5 000 руб.
ВДНХ 8 800 руб.
Проспект Мира 7 000 руб.
Шаболовская 7 800 руб.
Краснопресненская от 7 900 руб.
*В соответствии с Федеральным законом о рекламе, мы не указываем название клиник.
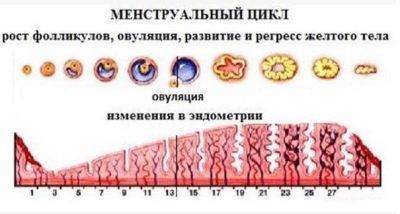
Фазы менструального цикла
Цикл делится на две части: первая часть менструального периода составляет примерно 7-11 дней. В это время фолликул созрел, из него же затем выходит зрелая яйцеклетка, готовая оплодотвориться. После этого яйцеклетка, попав в брюшную полость, захватывается ампулой маточной трубы и начинает двигаться в ней. В этот момент ей навстречу должны двигаться сперматозоиды. Если же это случится – скорее всего, наступит беременность.
Лютеиновая фаза начинается овуляцией, которая длится 14 дней, независимо, сколько длится менструальный цикл. В данный период в яичнике созрело желтое тело, которое помогает сохранению оплодотворению в первое время. Если сперматозоиды на пути яйцеклетки не встречаются — оплодотворение не наступает, тогда и желтое тело рассасывается, яйцеклетка гибнет, уровень гормонов в организме снижается, и начинаются месячные.
Когда последний день менструации пройдет, все процессы, которые описаны выше, начнутся заново, и будут повторяться, пока не произойдет оплодотворение. Поэтому, нормальный ход овуляции в женском организме крайне важен!
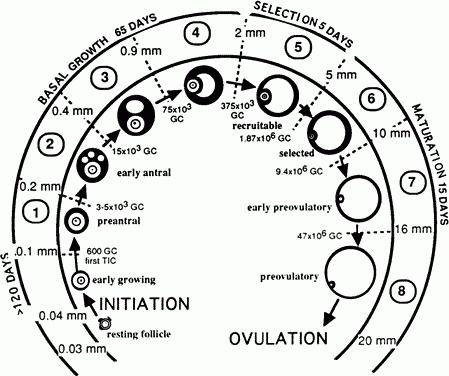
Яичники и яичниковый цикл
В яичниках женщины уже на момент ее рождения присутствует запас фолликулов, который будет расходоваться в течение всей жизни. Изначальное их количество огромно — около двух миллионов, но большинство этих фолликулов со временем атрофируется, лишь сравнительно небольшая часть пройдет полный цикл развития. Обычно в течение одного МЦ развивается и созревает один фолликул в одном из яичников. Реже созревает два фолликула в двух яичниках, и происходит одновременный выход яйцеклеток из них — в таком случае при их оплодотворении развивается многоплодная беременность, разнояйцевые близнецы. Кроме того, при гормональной стимуляции яичников (чаще всего искусственной — такая стимуляция, например, является составной частью технологии ЭКО) возможно одновременное созревание сразу нескольких фолликулов.
Процесс созревания фолликула начинается под влиянием ФСГ в конце лютеиновой фазы цикла, за 1-2 дня перед началом менструального кровотечения. В 1-4 день цикла, одновременно с кровотечением, несколько фолликулов вступают в рост, на 5-7 день среди них происходит отбор одного фолликула, который станет доминантным, то есть таким, развитие которого завершится овуляцией. Остальные вступившие в рост фолликулы проходят процесс обратного развития. В период с 8 по 12 день доминантный фолликул созревает, на 13-15 день происходит его разрыв и выход яйцеклетки — овуляция. Обычно это событие женщина никак не ощущает, в редких случаях возможны незначительные болевые ощущения внизу живота справа или слева и/или практически незаметные кровянистые выделения из половых путей.
В течение всей фолликулиновой фазы цикла уровень эстрогенов в крови женщины постепенно нарастает, и приблизительно к 14 дню (он может варьировать в зависимости от длительности МЦ у женщины) наступает пик подъема эстрогенов, результатом чего становится выброс ЛГ и наступление овуляции. После того, как яйцеклетка вышла из разорвавшегося фолликула, его полость быстро прорастает кровеносными капиллярами и образуется желтое тело — по своей сути временная железа, вырабатывающая в течение последующих двух недель прогестерон. Образование желтого тела и его активность также стимулируются ЛГ.
Если оплодотворения созревшей яйцеклетки не произошло, желтое тело исчезает на 12-14 день после овуляции. Если беременность наступила, оно сохраняется и продолжает «работать» в течение всего периода вынашивания плода, особенно интенсивно в первые 3-4 месяца, когда прогестерон жизненно необходим для сохранения беременности.
Яичники представляют собой не только резервуар для фолликулов, содержащих яйцеклетки, но и железистую ткань, которая продуцирует ряд гормонов:
- эстрогены (эстрадиол, эстриол, эстрон),
- прогестерон,
- небольшое количество андрогенов (основная их часть вырабатывается надпочечниками).
Исходным «сырьем» для синтеза стероидных гормонов, к которым относятся как эстрогены и прогестерон, так и андрогены, служит холестерин — об этом важно помнить каждой женщине, которая хочет быть здоровой. Строгие диеты с жестким ограничением жиров, «сидение» на обезжиренном кефире и листике салата допустимы только в качестве разгрузки на 1-3 дня
Если исключить поступление холестерина в организм надолго, железы могут буквально лишиться исходного материала для выработки гормонов, что неизбежно скажется на гормональном балансе, работе половой системы и состоянии здоровья женщины в целом.