Все о доминантных фолликулах
Содержание:
- Как происходит рост?
- Диагностика дисфункции яичников
- От чего зависит овариальный резерв яичников
- Протоколы стимуляции
- Созревание фолликула
- Какой ответ яичников на стимуляцию является низким
- Признаки мультифолликулярных яичников
- Пункция фолликулов при эко
- Фолликулы в яичниках
- Как проверить?
- Немного физиологии
- Патогенез «бедного» ответа на стимуляцию
- Так что же такое двойная стимуляция (DuoStim, Шанхайский, китайский протокол)?
Как происходит рост?
Фолликулы даются женщине по праву рождения. Новорожденные девочки имеют в своих яичниках от 500 тысяч до миллиона примодиальных фолликулов, размеры которых ничтожно малы. С наступлением полового созревания у девочки стартует ежемесячный непрерывный процесс фолликулогенеза, который будет длиться на протяжении ее репродуктивной жизни и закончится лишь с наступлением климакса.
На всю жизнь женщине отводится около 500 половых клеток, именно они будут созревать по одной в каждом менструальном цикле, а в день овуляции покидать пузырек-убежище, достигший максимального размера. После овуляции в течение 24-36 часов возможно оплодотворение. Для зачатия нужен всего один фолликул и одна яйцеклетка.
С началом пубертатного периода у девочки начинает вырабатываться гормон, отвечающий за фолликулярный рост. Он называется ФСГ — фолликулостимулирующий гормон. Его производит передняя доля гипофиза. Под его воздействием примодиальные пузырьки начинают увеличиваться, а уже в период очередной овуляции часть из них сначала становится преантральными, а потом и антральными, внутри которых имеется полость, наполненная жидкостью.
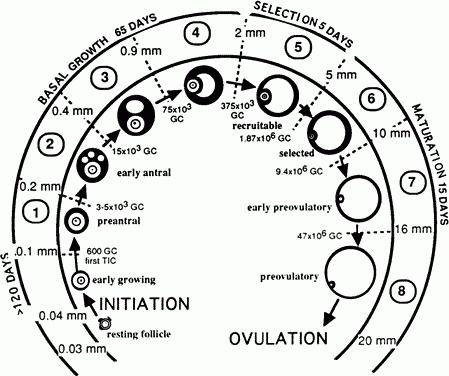
Антральных фолликулов в самом начале женского цикла может быть от 5 до 25. Их количество позволяет врачам прогнозировать, насколько женщина способна к самостоятельному зачатию, возможна ли беременность без стимуляции и помощи докторов. Нормой считается от 9 до 25 пузырьков. Если же у женщины обнаруживается менее 5 фолликулов антрального типа, то устанавливается диагноз «бесплодие», при котором показано ЭКО с донорскими яйцеклетками.
Антральные фолликулы растут примерно в одном темпе, с одной скоростью, но вскоре начинает формироваться лидер, растущий быстрее других — такой пузырек получает название доминантного. Остальные замедляют рост и проходят обратное развитие. А доминантный продолжает расти, в нем расширяется полость с жидкостью, в которой зреет яйцеклетка.
К середине цикла фолликул достигает больших размеров (от 20 до 24 мм), при них он обычно лопается под действием гормона ЛГ. Яйцеклетка становится доступной для оплодотворения в ближайшие 24-36 часов.
Калькулятор расчета овуляции
Длительность цикла
Длительность менструации
- Менструация
- Овуляция
- Высокая вероятность зачатия
Укажите первый день последней менструации
Овуляция происходит за 14 дней до начала менструального цикла (при 28-дневном цикле – на 14-й день). Отклонение от среднего значения бывает часто, поэтому расчет является приблизительным.
Также вместе с календарным методом можно измерять базальную температуру, исследовать цервикальную слизь, использовать специальные тесты или мини-микроскопы, сдавать анализы на ФСГ, ЛГ, эстрогены и прогестерон.
Однозначно установить день овуляции можно посредством фолликулометрии (УЗИ).
- Losos, Jonathan B.; Raven, Peter H.; Johnson, George B.; Singer, Susan R. Biology. New York: McGraw-Hill. pp. 1207-1209.
- Campbell N. A., Reece J. B., Urry L. A. e. a. Biology. 9th ed. — Benjamin Cummings, 2011. — p. 1263
- Ткаченко Б. И., Брин В. Б., Захаров Ю. М., Недоспасов В. О., Пятин В. Ф. Физиология человека. Compendium / Под ред. Б. И. Ткаченко. — М.: ГЭОТАР-Медиа, 2009. — 496 с.
- https://ru.wikipedia.org/wiki/Овуляция
Бывший фолликул, а точнее остатки его оболочек, группируются в новое образование — желтое тело, производящее прогестерон. Если зачатия не наступило, желтое тело погибает через 10-12 суток и перед месячными резко снижается выработка прогестерона. При беременности желтое тело продолжает функционировать до конца первого триместра.

При отсутствии беременности новый этап фолликулогенеза по той же схеме протекает с первого дня цикла, то есть с самого начала очередной менструации. Если у женщины организм работает нормально, нет проблем с гормональным фоном, то овуляции происходят ежемесячно. Допустимыми считаются 1-2 ановуляторынх цикла в год. С возрастом количество циклов без созревания фолликула и овуляции увеличивается до 5-6 в год, но это нормально, так как генетический материал женщины стареет, а фолликулярный запас исчерпывается.
Диагностика дисфункции яичников
Цель обследования — установить истинную причину дисфункции яичников.
Алгоритм диагностики состоит из трёх этапов:
- оценка клинических симптомов и сбор анамнеза;
- гормональное обследование;
- ультразвуковое исследование органов малого таза.
У всех пациенток с нарушением менструального цикла и симптомами дефицита женских половых гормонов необходимо исключить ПНЯ.
Диагностика синдрома истощения яичников
Признаки синдрома истощения яичников:
- менструальный цикл длиннее 35 дней или отсутствие менструаций в течение четырёх месяцев;
- уровень ФСГ более 25 МЕ/мл и резкое снижение концентрации эстрадиола в двух исследованиях с интервалом не менее четырёх недель;
- снижение уровня антимюллеровского гормона (АМГ) и ингибина В — их концентрация при ПНЯ уменьшается задолго до роста ФСГ и появления нарушений цикла; контрольное исследование также проводится через четыре недели.
Диагностика синдрома поликистозных яичников
Методы диагностики СПКЯ:
- оценка клинических и лабораторных проявлений гиперандрогении;
- ультразвуковое исследование — поможет инструментально подтвердить нарушение овуляции и другие изменения в яичниках.
Основной признак гиперандрогении — чрезмерный рост тёмных, жёстких и длинных волос на подбородке, верхней части груди, спине и животе. Акне и выпадение волос на голове не являются самостоятельными критериями СПКЯ, но их учитывают при сочетании с другими симптомами.
Чтобы поставить диагноз СПКЯ на УЗИ органов малого таза в одном яичнике должно быть более 12 фолликулов диаметром 2–9 мм и/или его объём должен превышать 10 см3.
Нарушение овуляции можно заподозрить при продолжительности цикла менее 21 дня или более 35 дней.
При сохранном менструальном цикле необходимо измерить уровень прогестерона в сыворотке крови на 20–24 день цикла (в ряде исследований указывают 21–25 дни). Если он ниже 3–4 нг/мл, цикл считается ановуляторным, то есть без овуляции и фазы развития жёлтого тела, но с регулярными маточными кровотечениями. Хроническая овуляторная дисфункция — это отсутствие овуляция в двух циклах из трёх .
Диагностика гиперэстрогении
Гиперэстрогения часто является причиной развития доброкачественных образований матки — миомы, фибромы и эндометриоза.
Симптомы миомы матки разнообразны:
- кровотечение;
- тянущие боли внизу живота;
- уменьшение либидо и нарушение полового акта;
- ухудшение функций мочевого пузыря и прямой кишки;
- железодефицитная анемия при частых кровотечениях.
Эндометриоз проявляется мажущими кровянистыми выделениями коричневого цвета, которые начинаются за несколько дней до менструации. Задолго до её начала возникают сильные тянущие боли внизу живота.
Для выявления гиперэстрогении потребуются анализы крови на эстрадиол, ФСГ, свободный эстриол и прогестерон. Их результаты оценивает врач-эндокринолог или гинеколог-эндокринолог.
От чего зависит овариальный резерв яичников
Яичниковый резерв в первую очередь связан с возрастом женщины. Чем она старше, тем меньше у нее яйцеклеток, поэтому шансы на оплодотворение уменьшаются.
Другие причины:
- Заболевания яичников, кисты, гинекологические операции. Если обнаружены кисты яичников, следует провести очень тщательную диагностику, поскольку большинство этих изменений не требуют хирургического вмешательства, а нуждаются в надлежащим образом выбранной фармакологической терапии. Хирургическое вмешательство связано с риском повреждения яичника или маточной трубы, что отрицательно влияет на резерв яичника.
- Курение.
- Отсутствие физической активности.
- Генетический или аутоиммунный сбой. На репродуктивную функцию влияют: гипотиреоз, возникший вследствие тиреоидита Хашимото, болезнь Аддисона, аутоиммунная или первичная недостаточность надпочечников, красная волчанка, ревматоидный артрит, сахарный диабет.
- Вирусные инфекции и их осложнения на репродуктивные органы.
- Химиотерапия, радиотерапия.
Химиотерапия
Протоколы стимуляции
В зависимости от здоровья женщины и причин бесплодия используют различные схемы ССО. Они отличаются сроками и дозировками препаратов. Наиболее популярны два протокола:
- длинный протокол ЭКО. Стимуляцию начинают на 19–22 день менструального цикла. Для начала максимально подавляют выработку гормона ЛГ, а затем уже стимулируют рост фолликулов;
- короткий протокол ЭКО. ССО начинается на 4–5 день менструального цикла и длится около 10 дней. Важным отличием является использование малых дозировок, что помогает пациенткам легче переносить процедуру.
Помимо этого существуют ультрадлинный и ультракороткий протокол, а также естественный цикл.
Любая стимуляция проводится под строгим контролем за развитием фолликулов и уровнем гормонов. В соответствии с результатами УЗИ репродуктолог может пересмотреть протокол и повысить либо понизить дозировку, перейти на другой протокол.
Успех процедуры зависит от количества доминантных фолликулов
Главная задача — получение зрелых яйцеклеток. Чем больше фолликулов сформируется, тем выше вероятность добиться положительного результата. Существует мнение, что длинный протокол дает больше шансов забеременеть. Но это в значительной степени связано с первоначальным состоянием пациенток, так как по длинной схеме работают с женщинами с хорошим фолликулярным резервом.
Созревание фолликула
Яичниковый фолликул — островок клеток, окружающих яйцеклетку. Так называемые примордиальные фолликулы мигрируют в ткани яичников ещё на этапе эмбриогенеза. Общее число примордиальных фолликулов в тканях яичников к моменту рождения ребёнка достигает 1-2 миллиона. Большая часть этих микроскопических зачатков яйцеклеток рассасывается, на момент начала полового созревания их остаётся 300 тысяч.
У женщин детородного возраста каждый менструальный цикл под влиянием фолликулостимулирующего гормона начинают созревать около десяти фолликулов. К началу выхода зрелой яйцеклетки (овуляции) формируется доминантный фолликул. Он постепенно увеличивается в размерах, при этом в тканях яичников образуется небольшая полость, заполненная жидкостью.
К моменту овуляции диаметр этой полости, которая называется граафов пузырёк, достигает 2 см. Чуть меньше в диаметре вторичные фолликулы. Яйцеклетка «плавает» в жидкости, содержащейся в граафовом пузырьке.
В процессе созревания фолликулов клетки, окружающие яйцеклетку, продуцируют эстрогены – женские половые гормоны. В среднем созревание фолликула продолжается в течение 2 недель. За день до овуляции уровень эстрогенов резко возрастает, что вызывает выброс лютенизирующего гормона. Доминантный фолликул при овуляции разрывается, из него выходит готовая к оплодотворению яйцеклетка. Оставшиеся фолликулы рассасываются.
Какой ответ яичников на стимуляцию является низким
Российские и зарубежные репродуктологи и эмбриологи не пришли к единому мнению по поводу норм для «низкоотвечающих» пациенток. Часть специалистов считает, что бедной стоит называть реакцию на введение гонадотропинов, при которой не созревает более трех фолликулов. Другие ученые более пессимистичны и настаивают, что ответ 3-5 готовых к пункции фолликулов — тоже низкий ответ.
Разница во мнениях объясняется еще и тем, что специалисты наблюдают пациенток разных возрастных групп, с различными способами стимуляции и дозировками гормональных препаратов.
Наиболее достоверное определение термина «бедный ответ яичников»:слабая реакция женских репродуктивных органов даже при приеме значительных доз гонадотропиносодержащих веществ. Если в курсе (протоколе) подготовки к экстракорпоральному оплодотворению пациентке вводились дозы гонадотропинов более 300 МЕ в сутки, а созрело не более 3 фолликулов — результататом является «бедный» ответ в программе.
Признаки мультифолликулярных яичников
Проявления синдрома мультифолликулярных яичников:
- Ановуляторные циклы – могут присутствовать до 5 раз в году. Причинами их становятся либо невызревание доминантного фолликула, либо появление фолликулярной кисты. Отсутствие овуляции должно быть подтверждено результатом фолликулометрий, а не являться выводом женщины, основанном на ведении графика БТ и использовании тестов на овуляцию.
- Бесплодие – является следствием частых ановуляторных циклов. Однако в случае с МФЯ супругам достаточно с помощью УЗИ подловить момент, когда произойдет овуляция и предпринять попытки к зачатию. Тогда как при СПКЯ такая тактика не помогла бы – поликистоз обусловливает постоянное отсутствие овуляций.
- Нерегулярные менструации – являются следствием неправильной работы яичников, в результате которой первая фаза цикла становится долгой, и вместо положенных 12-14 дней растягивается на 30-40 дней. Затем начинается вторая фаза, которая при мультифолликулярных яичниках длится, в среднем, 8 – 10 дней. Таким образом выходит, что менструальный цикл женщины при МФЯ нередко растягивается на 40 – 50 дней.
Пункция фолликулов при эко
Пункцией фолликула называется малоинвазивная процедура, целью которой является извлечение яйцеклетки из половых желез. В условиях in vitro осуществляется оплодотворение ооцита и пересадка эмбриона в матку пациентки.
Процесс извлечения женских половых клеток осуществляется по следующей схеме:
- под общим обезболиванием в яичник вводится тонкая игла;
- после проникновения иглы в фолликул осуществляется забор ооцита;
- яйцеклетку очищают от эпителия и помещают в специальный инкубатор.
Подготовленный ооцит оплодотворяется сперматозоидом, после чего эмбрион пересаживают в матку пациентки.
Фолликулы в яичниках
Внутри яичников происходит созревание ооцитов, готовых к оплодотворению сперматозоидами. Зачатие возможно только в случае их полноценного развития и дозревания. Часто гормональные нарушения приводят к появлению отклонений, пр овоцирующих образование кисты или бесплодие.
Основная задача фолликула заключается в защите ооцитов от разрушения и негативного влияния эндогенных факторов. Яйцеклетки, находящиеся в женских половых железах, еще недозревшие. Именно поэтому успешность зачатия и течение беременности во многом зависят от степени защиты ооцитов от влияния деструктивных факторов.
Как проверить?
Самостоятельно измерить фолликулы, конечно, невозможно. Единственный способ сделать это — посетить врача и сделать фолликулометрию. Это разновидность ультразвукового исследования (УЗИ), при котором в динамике наблюдают состояние яичников женщины. Первое УЗИ обычно делают сразу после окончания менструации, обычно на 7-8 день цикла есть все возможности оценить количество антральных пузырков. Потом УЗИ делают несколько раз с регулярностью через 2-3 суток, чтобы иметь возможность не упустить день овуляции.
Врач УЗИ, основываясь на среднестатистических размерах фолликула, подскажет, когда лучше проводить стимуляцию овуляции, когда лучше назначать процедуру изъятия яйцеклеток методом пункции яичников в протоколе ЭКО, а также с уверенностью сможет сказать, была ли в текущем цикле овуляция вообще.
На самой первой процедуре женщина может удивиться, услышав, что у нее в яичниках зреет довольно много фолликулов. Для антральных — это совершенно нормально. Тревогу вызывают ситуации, когда таких пузырьков либо слишком много, либо слишком мало. Если их 26 и более, врач заподозрит синдром поликистозных яичников, при котором зачатие без предварительного лечения невозможно.
Если антральных пузырьков будет менее 5 (единичный фолликул, 2, 3, 4 фолликула), это означает, что женщина бесплодна, поэтому фолликулы не растут даже при стимуляции — ЭКО и стимулирование функции яичников в этом случае не проводятся. Допустимо ЭКО с донорским ооцитом.
Немного физиологии
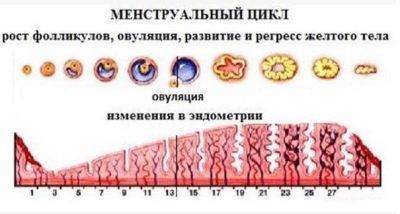
В течение первых 1—2 лет после начала менструаций устанавливается регулярный менструальный цикл, а вместе с ним и регулярные овуляции, которые сопровождают женщину до периода перименопаузы. Первым днем цикла считается первый день менструального кровотечения, нормальный цикл составляет 21—35 дней, наиболее часто встречается цикл 28—30 дней, длительность кровянистых выделений 3—5 дней. При регулярном 28—30-дневном цикле овуляция происходит практически ежемесячно, без овуляции проходит не более 1—2 циклов в год. Чем более длительный или короткий менструальный цикл, тем больше вероятность ановуляторных циклов, в которых яйцеклетка не выходит из яичника.
Рассмотрим подробно, что происходит в женском организме в течение одного цикла. В первые дни менструации уровень женских гормонов в крови наиболее низкий. Чтобы его поднять, со стороны высшей нервной системы в гипофиз поступает сигнал к стимуляции яичников и начинается активная выработка фолликулостимулирующего гормона (ФСГ). Под его воздействием в яичниках происходит рост нескольких фолликулов, один из которых станет доминантным – лидирующим, его размер будет наибольшим, и в нем созреет полноценная яйцеклетка.
В процессе своего роста фолликул является, с одной стороны, гормонопродуцирующим органом, а с другой – питательной средой для растущей яйцеклетки и будущего зародыша. Уровень эстрогенов, вырабатываемых растущим фолликулом, нарастает сначала медленно, постепенно, а потом резко. В ответ на это быстрое повышение концентрации эстрадиола в гипофизе происходит преовуляторный выброс лютеинезирующего гормона (ЛГ), что провоцирует разрыв созревшего фолликула и выход яйцеклетки в брюшную полость. Этот процесс и называется овуляцией.
В брюшной полости яйцеклетка захватывается фимбриями маточной трубы, и впоследствии в трубе происходит оплодотворение. А на месте бывшего доминантного фолликула под воздействием все того же ЛГ образуется новый гормонопродуцирующий орган, который называется желтое тело. По сути это те же самые клетки, но в них начинают работать другие ферментные системы. Желтое тело вырабатывает прогестерон и частично эстрадиол в течение 13—14 дней и готовит матку (в основном ее внутреннюю слизистую оболочку) к имплантации – внедрению в нее плодного яйца. Если беременность наступила, то от зародыша в кровь матери начинает поступать вещество, которое называется хорионический гонадотропин (ХГЧ). На определении концентрации этого вещества в крови или моче женщины основаны тесты ранней диагностики беременности. Этот гормон заставляет желтое тело работать гораздо дольше, чем 13—14 дней, фактически это обеспечивает гормональную поддержку беременности в течение почти всего первого триместра. Если беременность не наступила, то желтое тело подвергается обратному развитию, уровень гормонов в крови падает и начинается отторжение слизистой оболочки полости матки – менструация.
При регулярном 28-дневном цикле овуляция происходит на 13—14-й дни цикла, и вероятность зачатия наиболее высока именно в эти дни, они составляет около 33%. Но если бы зачатие могло произойти только в один день в месяц, шансы на зачатие в каждом цикле были бы очень малы. К счастью, природа гораздо мудрее, поэтому жизнеспособность и оплодотворяющая способность сперматозоидов в женском организме в период овуляции, то есть при высокой концентрации эстрогенов, сохраняется до двух, а по некоторым данным — и до девяти суток, а способность яйцеклетки к зачатию – до 24—36 часов. Соответственно, потенциально «благоприятными» становятся 2—3 дня, предшествующие овуляции, и 1—2 дня после овуляции, то есть при регулярном 28—30- дневном цикле это примерно 10—17-й дни цикла. В этот период половые контакты рекомендуются с интервалом не чаще 1 раза в 36 часов, потому что за меньшее время в сперме не успевает накопиться необходимая для зачатия концентрация сперматозоидов.
Патогенез «бедного» ответа на стимуляцию
Природой заложен простой механизм размножения: женщина 16-40 лет находится на пике здоровья, способна выносить, родить и «поднять на ноги» ребенка. В реальной жизни на женские репродуктивные функции влияет не только возраст.
Факт! Слабая реакция яичников встречается и у женщин возрастом до 35 лет, при условии, что в организме отсутствуют гормональные нарушения. Несмотря на нормальный по медицинским показателям овуляторный цикл, концентрацией «гормонов беременности» в пределах нормы и отсутствием патологий репродуктивных органов в такой возрастной группе созревает не более трех фолликулов (или ответ нулевой) в 20% случаев.
Не возрастные факторы слабой реакции
Конечно, возрастное истощение фолликулярного запаса яичников — одна из причин, по которым невозможно зачать ребенка в возрасте старше 40 (по заключению ВОЗ старше 49) лет. Однако возраст — не главный критерий при постановке диагноза. На сниженную способность к формированию и созреванию половых клеток могут повлиять:
- врожденные патологии (например, природная дисгенезия гонад, при которой организм не вырабатывает нормальное количество гормонов, способствующих созреванию яйцеклеток);
- аутоиммунная агрессивная реакция организма на антигены яичника;
- генетические отклонения, вызванные спецификой работы или образа жизни;
- противораковая терапия в анамнезе.
Подобные нарушения приводят к преждевременному истощению функции яичников и рассчитывать дозировку гонадотропинов для пациенток, проходящих подготовку к ЭКО, в такой ситуации следует особенно тщательно.
Важно! Ждать 100% результата (созревания достаточного количества фолликулов) в ходе одного протокола подготовки не стоит. Также не стоит впадать в панику, если врач-репродуктолог прервет курс
Подобрать наиболее эффективный «набор» стимулирующих препаратов и спрогнозировать реакцию половой системы на него с первого раза удается всего в 30% случаев.
Причины бедного ответа яичников у молодых женщин
У пациенток репродуктивного возраста (50% из которых молодые женщины до 30 лет) низкий ответ яичников может диагностироваться и по таким причинам:
- перенесенные операции яичников (например, при хирургическом удалении кисты);
- частые операционные вмешательства в органы малого таза, даже если при этом не затрагивались яичники;
- аутоиммунные заболевания (гипотиреоз, тиреоидит);
- дисфункции (сбои в гормональной системе), вызванные сахарным диабетом, заболеваниями почек или щитовидной железы;
- наличие наружного (генитального) эндометриоза;
- бесплодие идиопатического происхождения.
Так что же такое двойная стимуляция (DuoStim, Шанхайский, китайский протокол)?
Двойная стимуляция происходит в течение одного менструального цикла. То есть, начинается стимуляция гормональными препаратами стандартно, со 2-3 дня м. ц., затем проводится пункция. Отличие состоит в том, что через 1-3 дня после пункции, в этом же цикле, вновь подключаются стимулирующие гормональные препараты для дозревания «второй» волны фолликулов с последующей пункцией яйцеклеток. Все полученные при первой и второй пункции эмбрионы замораживаются, то есть в данной программе полностью исключена возможность проведения «свежего» переноса. Перенос эмбрионов осуществляется в следующем цикле или по мере готовности пациентки.
Кому показана двойная стимуляция?
Данный протокол показан пациентам с низким запасом («бедным ответом»). Он дает возможность получить за один менструальный цикл большее количество яйцеклеток. Плюс ко всему, двойная стимуляция позволяет «сэкономить» время в случае накопления эмбрионов для ПГД у женщин с низким овариальным резервом и возрастом старше 39 лет.
Хочется также отметить, что на практике при стимуляции пациенток с «бедным » запасом мы очень часто имеем дело с несинхронным, неравномерным ростом фолликулов.
Нередко возникают ситуации, когда после 6-7 дней стимуляции при росте 1-2 доминантных фолликулов запускается «вторая» волна, которая не успевает дозреть к моменту введения триггера и проведения первой пункции.
Как раз здесь, будет очень своевременно продолжить стимуляцию во второй фазе и пропунктировать дозревшие фолликулы.
Если пациентка, рассматривает для себя проведение «свежего» переноса или в предыдущих попытках не получалось криоконсервировать эмбрионы по причине низкого качества, в этом случае двойную стимуляцию лучше не проводить, а остановиться на стандартных протоколах.
Второе показание для проведения двойной стимуляции — это пациенты с онкологическими заболеваниями, с целью сохранения фертильности этим женщинам проводится стимуляция и пункция в любой день менструального цикла.
Мое профессиональное резюме:
«Новый » протокол двойной стимуляции подходит не для всех. Я полностью согласна с мнением большинства врачей, что невозможно заочно советовать тот или иной протокол. Единого стандарта нет. Есть свои тонкости в выборе препаратов для стимуляции, их сочетании, режимах введения, сроках назначения, что позволяет нам — репродуктологам на основании детального анализа выбрать индивидуально подходящий протокол для достижения нашей общей цели — рождения здорового малыша!
Хочется пожелать нам с Вами максимально эффективного и индивидуального протокола!