Аномальная хорда левого желудочка
Содержание:
- Симптомы и лечение
- Классификация
- Определение болезни. Причины заболевания
- Особенности болезни у детей
- Дополнительная хорда в сердце – что это такое?
- Недостаточность клапана аорты
- Лечение
- Причины
- Образ жизни
- Симптомы (их может и не быть)
- ложная хорда в сердце что это такое
- Диагностика
- Патогенез пролапса митрального клапана
Симптомы и лечение
Если ложная хорда в сердце находится в отделе левого желудочка и она единична, то симптоматика, как правило, отсутствует. Проявления заболевания возникают, только если аномалия развилась в левожелудочковой части органа, или таких образований несколько.
Признаки:
- повышенная утомляемость;
- человек постоянно ощущает упадок сил;
- повышенная частота сердечных сокращений;
- колющие ощущения в сердечном отделе;
- головокружения;
- человек очень неустойчив психически;
- сбой ритма сердца.
Появление или нарастание симптоматики происходит в пубертатный период, когда ребенок становится подростком. Этот период отличается усиленным ростом костной и мышечной ткани
Важно не игнорировать такие проявления, иначе дополнительная хорда в сердце у ребенка способна серьезно повредить здоровье
Если хорда выросла в органе поперек, то ситуация считается серьезной. Такое положение сильно мешает нормальному току крови, и сердце может работать с перебоями. При таком диагнозе люди находятся на постоянном наблюдении у врача-кардиолога. Симптомы состояния могут проявляться ярко, возникает необходимость постоянного приема медикаментозных средств для нормализации сердечной деятельности.
Диагностические мероприятия включают в себя несколько исследований.
- Электрокардиограмма (ЭКГ). Данная методика позволяет выявить сбои ритма органа.
- УЗИ сердца. Во время проведения этого метода обследования врач может обнаружить данною патологию.
Дополнительные способы диагностики назначаются, исходя из самочувствия пациента и всех симптомов болезни.
Терапия данного недуга необходима только при возникновении неприятных симптомов. Если человека ничего не беспокоит, то лечение не нужно. Иногда, в очень редких случаях, состояние больного становится очень тяжелым, что требует немедленного помещения этого человека в стационар. Еще реже возникает необходимость проведения оперативного вмешательства, в ходе которой иссекается дополнительная хорда.
Классификация
Классифицируется ложная хорда по нескольким факторам:
- в зависимости от ее расположения;
- ткани, из которой она сформирована;
- места локации;
- направления и количества хорд.
В зависимости от расположения ДХ могут быть:
- левожелудочковые и правожелудочковые;
- продольные, поперечные и диагональные;
- базальные, верхушечные и серединные.

Ложная хорда ЛЖ
По количеству могут дифференцироваться одиночные и множественные образования. По характеру формирующей их ткани выделяют фиброзные, мышечные, фиброзно-мышечные хорды.
То, к какому типу относится ложная хорда, имеет важное значение для пациента. Кардиологи разделяют их на те, которые не препятствуют движению крови, и препятствующие прохождению крови в нормальном направлении
Первые называют гемодинамически незначимыми, а вторые – гемодинамически значимыми. Больные с первым типом не требуют принятия особых мер, а вот пациенты второй категории должны обязательно находиться под постоянным наблюдением и контролем доктора.
Определение болезни. Причины заболевания
Стеноз митрального клапана — это уменьшение отверстия, соединяющего левое предсердие с левым желудочком сердца, из-за сращения створок клапана. Иначе этот порок называют митральным стенозом. Для него характерны:
- преобразование структур клапанного аппарата;
- увеличение соединительной ткани с рубцовыми изменениями кольца клапана на фоне хронического воспаления;
- отложения кальциевых масс на створках, кольце и папиллярных мышцах клапана.
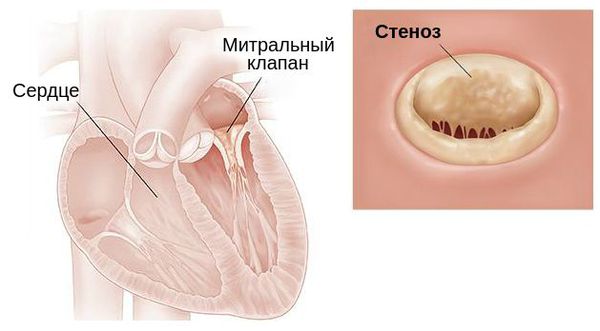
Митральный клапан поражается в 90 % всех пороков сердца. Обособленно от других заболеваний митральный стеноз встречается в 1/3 случаев всех митральных пороков. У 35-40 % больных он сочетается снедостаточностью митрального клапана — приобретённым пороком сердца, при котором во время сокращения левого желудочка кровь попадает не только в аорту, но и обратно в левое предсердие из-за неполного смыкания створок клапана .
На 100 000 населения приходится 50-80 пациентов состенозом митрального клапана. Это заболевание начинает развиваться у людей после 30-ти лет и выявляется в большинстве случаев у женщин (75-80 %) . Доказано, что именно отцовская Х-хромосома, наследуемая девочками, является ответственной за дополнительные риски аутоиммунных заболеваний, которые являются одной из распространённых причин стеноза митрального клапана .
Митральный стеноз выявляется у 40-45 % людей с болезнями ревматической природы: артритами, васкулитами (болезнью Такаясу) и тяжёлыми заболеваниями соединительной ткани, например системной красной волчанкой.
Наиболее часто митральный стеноз возникает из-за ревматизма — системного поражения соединительной ткани воспалительно-иммунной природы с преимущественной локализацией в сердце. Пусковой фактор его развития — b-гемолитический стрептококк группы А.
Учитывая все причины заболевания, митральный порок разделяют на три группы:
- Первая группа — врождённые стенозы с изменением структуры клапана. Возникают на этапе внутриутробного развития, а точнее в начале беременности. Они развиваются под воздействием различных экстремальных и неблагоприятных внешних факторов, нарушающих развитие плода: инфекционных заболеваний, алкоголя, курения, облучения.
- Вторая группа — врождённые стенозы с изменением соединительнотканных элементов, из которых формируется клапан. Такие редкие изолированные пороки клапана относятся к генетически обусловленным аномалиям с семейным наследованием. При них во время формирования створок клапана образуются два небольших отверстия вместо одного.
- Третья группа — приобретённые нарушения митрального клапана, в основном ревматического генеза. Также наблюдают приобретённые заболевания неревматической природы: изменения клапана вследствие ишемической болезни сердца, эндокардита и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Особенности болезни у детей
Локализация проблемы заставляет серьезно переживать родителей, чьим детям поставлен диагноз «дополнительная хорда». Но в действительности люди могут всю жизнь до старости прожить с этой патологией, и чувствовать себя прекрасно.
Обычно такая анатомическа аномалия в сердце у ребенка дает о себе знать в подростковом периоде. Дети начинают жаловаться на постоянную усталость или боли в сердце. Нужно с максимальной ответственностью отнестись к таким жалобам ребенка и пройти обследование. Даже при отсутствии проявлений и лечения есть ограничения:
Правильно составить распорядок дня, чтобы у ребенка было достаточно времени на отдых.
Все физические нагрузки нужно тщательно контролировать. Чрезмерно нагружать ребенка с таким диагнозом нельзя.
Рацион больного нужно правильно спланировать
Дети должны получать все необходимые питательные вещества, это очень важно для сердечной деятельности.
Эмоциональные нагрузки тоже могут негативно отразиться на состоянии сердца, поэтому любые стрессы противопоказаны такому больному.
Есть определенные виды спорта, которыми допустимо заниматься детям с таким диагнозом. Медики часто рекомендуют гимнастку, так как нагрузки, характерные для этой разновидности спортивной деятельности, будут только на пользу детям.
Правосторонняя ложная хорда является серьезным диагнозом, при котором могут возникнуть другие сердечные патологии. Малыша, при обследовании которого выявили данную разновидность патологии, необходимо постоянно наблюдать у врача, контролировать его здоровье постоянно, даже дома.
Лишняя хорда не является приговором. Не нужно сильно переживать, если вдруг у ребенка диагностирована данная болезнь. Медицина способна оказать помощь таким больным, главное – вовремя обратиться к врачу. Чтобы обезопасить своего малыша от этого заболевания, необходимо тщательно планировать беременность, заранее избавиться от вредных привычек, наладить режим дня и правильно питаться. От будущей матери зависит здоровье ее малыша, поэтому нужно приложить все силы, чтобы ребенок родился без патологий.
<
Дополнительная хорда в сердце – что это такое?
Дополнительная хорда в сердце у ребенка формируется еще на стадии беременности, когда закладывается сердечная мышца. Зачастую они бывают единичные и не доставляют дискомфорта. Она не является серьезной патологией, которая требует врачебного вмешательства, однако, после обнаружения требуется периодическое наблюдение у специалиста.
Дополнительная хорда имеет следующие характеристики:
- Не имеет влияния на гемодинамику – такие хорды являются доброкачественными образованиями в сердечной мышце, которые никак не влияют на ее нормальную деятельность и не требуют лечения.
- Влияет на гемодинамику – в данном случае хорда тем или иным способом влияет на сердечную деятельность, особенно это касается поперечных хорд, и требует периодического наблюдения у специалиста с возможным назначением лечения.
Не всегда аномальное образование внутри сердца может быть выявлено, бывают случаи, когда люди годами живут, ничего не подозревая.
Недостаточность клапана аорты
Причиной служит деформация соединительной ткани клапана аорты. Его створки стают короче, могут провисать, края утолщаются – всё это приводит к недостаточному смыканию створок при диастоле.
Симптоматика зависит от темпов формирования и размера дефекта клапана. На стадии компенсации субъективные ощущения обычно отсутствуют. Одышка начинается только при значительной физической нагрузке, но далее, по мере развития недостаточности левого желудочка, – в покое и напоминает сердечную астму. Также могут присутствовать:
- головокружение;
- сердцебиение;
- стенокардия;
- бледность кожных покровов;
- выраженная пульсация сонных артерий – «танец каротин»;
- синхронный с пульсацией сонных артерий тик головы (симптом Мюссе);
- пульсирующее сужение зрачков (симптом Ландольфи);
- высокий и быстрый пульс.
Иногда присутствует капиллярный пульс – ритмичное изменение интенсивности окраса нёбного язычка и миндалин (симптом Мюллера), ногтевого ложа (симптом Кринке).
Лечение
Дополнительная хорда в левом желудочке корректируется только при наличии отрицательного влияния на работу сердца. Самым радикальным способом считается хирургическое вмешательство. Для его проведения должны быть веские основания.
Лечение хорды в полости левого желудочка назначают в том случае, если патологическое образование беспокоит человека неприятными симптомами. В обратном случае необходимо периодически посещать кардиолога и проводить контрольные исследования при помощи УЗИ и ЭКГ, хотя бы однажды в год.
Какого-то специфического лечения не существует.
1. Если ребенок предъявляет жалобы, то лечение симптоматическое. Препараты магния; ноотропы; препараты для улучшения кровообращения, которые уменьшают потребность миокарда в кислороде и нормализуют обменные процессы в сердечных клетках.
3. Питание должно заключаться в насыщении диеты продуктами, богатыми калием, магнием, кальцием:
- курага;
- кисломолочные продукты;
- печеный картофель;
- сыры;
- изюм, сухофрукты;
- бананы;
- орехи.
4. Необходимо исключить длительный контакт с компьютерами, телефонами.
5. Важен здоровый сон ребенка по 8 часов ночью.
Такой ребенок должен ежегодно проходить эхокардиоскопию, ЭКГ и посещать детского кардиолога.
Если человек отлично себя чувствует, даже несмотря на наличие патологии сердца, достаточно регулярно наблюдаться у врача-кардиолога. Если человек страдает от проявлений заболевания, об этом уведомляют врача.
В таком случае пациенту будет назначено комплексное лечение. Обычно это прием витаминов и микроэлементов, улучшающих функционирование органа (витамин В1, витамин В2, витамин РР, калий, магний).
Людям с такой патологией сердца нужно часто гулять на свежем воздухе и закаливаться
Также уделяют внимание питанию, режиму труда и отдыха. Если человек желает заниматься конкретным видом спорта, нужно предварительно проконсультироваться с кардиологом. Хорда в сердце обычно не влияет на качество жизни человека
Хорда в сердце обычно не влияет на качество жизни человека.
Как уже говорилось, чаще всего все неудобства, связанные с наличием ложной хорды в желудочке, проходят с возрастом и не требуют специфического лечения. Можно отметить только общие рекомендации по восстановлению и поддержанию здоровья. К ним относятся:
- Сбалансированное питание с достаточным количеством всех необходимых микро- и макроэлементов, а также витаминов.
- Рациональное совмещение труда и отдыха.
- Лечебная гимнастика, вечерние прогулки на свежем воздухе перед сном.
- Соблюдение режима дня.
- Медикаментозная терапия (по назначению врача-кардиолога).
Помните, что дать полный список рекомендаций по лечению сможет только опытный специалист, исходя из состояния здоровья вашего ребенка. Не занимайтесь самолечением!
kardioportal.ru
Для большинства пациентов с ЛХЛЖ, наличие лишней хорды в течение жизни мало сказывается на состоянии здоровья. Чтобы обезопасить ребенка от появления возможных патологических проявлений с возрастом, нужно некоторое время наблюдаться у кардиолога, физические нагрузки снизить, а рацион питания – витаминизировать.
Множественные образования в левожелудочковой полости могут приводить к сердечным расстройствам различного характера. Каждый конкретный случай рассматривается отдельно, и только потом подбирается адекватная терапия.
Из общего назначения отметим:
- лечебная физкультура;
- диетическое питание, обогащенное витаминами;
- медикаментозная терапия;
- соблюдение дневного режима;
- рациональное замещение труда и отдыха;
- пребывание на свежем воздухе.
Заметим, что от расстройства не существует народных методов, так что не стоит заниматься самолечением. Довериться квалифицированному специалисту – вот единственно правильно решение.
cardio-life.ru
Зачастую при обнаруженной дополнительной хорде лечение не назначается, однако, при тяжелых случаях патологий с проявлениями в виде дискомфорта и боли в области сердца могут быть назначены доктором следующие препараты:
- витаминизированные комплексы, обогащенные витаминами группы В;
- препараты с содержанием магния и калия;
- антиоксиданты;
- ноотропные средства.
Следует помнить о том, что лекарственные средства назначаются только специалистом после проведения диагностических мероприятий.
Причины
Почему же развивается лишняя хорда в сердце? Причины всегда врожденные, формирование этой структуры во время биологического существования пациента уже невозможно.
Среди факторов:
- Курение и прием спиртного в период беременности. Вредные вещества, входящие в состав табачной продукции, также этанол обладают мутагенными свойствами. Возможны органические расстройства, нарушения формирования плода. Лишняя хорда — только один из вариантов, и точно не самый страшный. Отказ от пагубной привычки позволяет свести риски к минимуму. Причем бороться с пристрастиями и зависимостями нужно задолго до гестации. На этапе планирования беременности.
- Перенесенные инфекционные болезни. В недавнем прошлом или прямо в момент вынашивания плода, особенно в первый триместр. Это крайне опасно. Порой заболевания протекают настолько вяло, что женщина не замечает проблем. Особенно справедливо сказанное для носительства вирусов герпеса и папилломы человека. Возможно отсутствие симптомов, но плод будет инфицирован. Как и в предыдущем случае, лишняя хорда — один из возможных вариантов. Лечение, угнетение агентов требуется на этапе планирования беременности силами группы докторов.
- Отравления. Токсические поражения. При применении некоторых лекарственных средств (психотропных, противовоспалительных нестероидного происхождения, антибиотиков). Вызывают не просто аномалии — а уродства. Выраженные дефекты встречаются не всегда. Возможны пороки сердца, большие или малые.
- Тяжелые физические нагрузки. Беременность — не болезнь. Полностью исключать механическую активность не имеет смысла. Скорее напротив. Но и перетруждаться категорически воспрещается. Во избежание развития гормонального дисбаланса, нестабильности концентрации прогестерона, эстрогенов и веществ коры надпочечников, катехоламинов. Чем обернется измененный фон — вопрос спорный. Явно ничего хорошего подобный процесс не сулит ни матери, ни ребенку. По этой же причине стоит по возможности избегать стрессов и психоэмоциональных перегрузок. Несоблюдение этого правила чревато выработкой все тех же гормонов коры надпочечников в огромном количестве.
- Наследственный фактор. Исследования говорят о повышенной вероятности развития аномалии у детей, чей предок по восходящей линии имел подобное же нарушение. Риски больше при наличии двух или более родственников с аналогичной проблемой. Точное числовое выражение варьируется от 30 до 80%.
- Аномалии развития. В некоторых случаях аномальная хорда или трабекула развивается как итог генетических аномалий, это результат неправильного распределения хромосом. Но это скорее исключение, потому как рассматриваемый процесс преимущественно фенотипический. То есть гены не играют роли, проблема возникает спонтанно, именно у конкретного человека и не закладывается, а значит, не передается будущим поколениям напрямую.
Оценка причин необходима для правильного понимания механизма развития патологического процесса. Практической значимости для предотвращения у конкретного пациента нет. Но знание дает возможность планирования общей профилактики в рамках эпидемиологической работы. Несмотря на это, эффективных методов предотвращения не существует до сих пор.
Образ жизни
Соблюдать определенный образ жизни для ребенка с дополнительной хордой не требуется. Достаточно рационального питания с приемом витаминизированной пищи, длительных прогулок на свежем воздухе, а также обычной двигательной активности. Ограничивать ребенка в занятиях физкультурой или спортом не имеет смысла. Ребенок может активно бегать, прыгать и выполнять все те физические нагрузки, приемлемые для его возраста и практикуемые в образовательном учреждении, которые он посещает. Приветствуются занятия плаванием, фигурным катанием, хоккеем.
Относительно профилактических прививок согласно национальному календарю можно сказать, что добавочная хорда мед. отводом не является, и малыш может быть привит соответственно возрасту.
По мере взросления ребенка и вступления его в сложный период полового созревания важным является отказ от вредных привычек и соблюдение принципов здорового образа жизни. В случае каких-либо возрастных проявлений со стороны сердца и сосудов (потливость, утомляемость, тахикардия, одышка) следует показать подростка кардиологу и при необходимости пропить или проколоть вышеупомянутые препараты.
Беременность девушкам с дополнительной хордой, разумеется, не противопоказана. В случае наличия нескольких из врожденных аномалий сердца рекомендовано проведение УЗИ сердца во время вынашивания плода и наблюдение кардиолога.
Юношам пребывание в армии не противопоказано. Отводом от армии является наличие у пациента нарушений сердечного ритма, развитие сердечной недостаточности, что при дополнительной хорде, опять же, встречается редко.
Несколько слов следует уделить питанию детей и взрослых с наличием структурных или функциональных нарушений в сердце. По возможности, необходимо избегать употребления жирных, жареных, соленых и копченых продуктов питания. Предпочтение стоит отдавать свежим овощам и фруктам, натуральным сокам, кисломолочным изделиям и рыбе нежирных сортов. Приветствуется употребление красной и черной икры, кураги, изюма, томатов, моркови, бананов и картофеля, богатых полезными для сердечной мышцы веществами. Кроме этого, в ежедневном рационе должны быть продукты из круп, например, различные каши на завтрак. Конечно, следует оградить ребенка от употребления чипсов, газировки из баночек и различных блюд фаст-фуда, так как это может привести к ожирению, а лишний вес крайне неблагоприятно скажется на состоянии сердечной мышцы и стенки сосудов в будущем.
Симптомы (их может и не быть)
Не существует специфических симптомов, характерных именно для дополнительных хорд в сердце. Более того, эта сердечная аномалия лишь в 5–10% может вызывать жалобы и проявления. Остальные 90–95 % взрослых и детей не предъявляют никаких жалоб и узнают об аномалии только после ультразвукового исследования сердца.
Если дополнительная хорда расположена поперечно в полости желудочка, препятствует кровообращению или нарушает работу клапанов, тогда у ребенка или у взрослого человека возникают:
- Боли в области сердца (преимущественно при нагрузках, но могут быть в покое).
- Частое сердцебиение (чувство перебоев).
- Быстрая утомляемость и одышка при нагрузках.
- Головокружения.
- Нарушения сердечного ритма (пароксизмальная тахикардия и экстрасистолия).
- Шумы при выслушивании сердца.
Даже если дополнительную хорду сопровождают перечисленные симптомы, они лишь незначительно нарушают общее состояние и двигательную активность больного (может быть тяжело выполнять тяжелую физическую работу). Дети с этой сердечной аномалией растут и развиваются без отклонений. Наиболее часто проявления возникают и усиливаются в периоды активного роста и полового созревания.
Если у ребенка или у взрослого человека имеются выраженные симптомы поражения сердца (сильные боли, одышка при небольших нагрузках, тяжелые нарушения ритма, отеки) и при обследовании обнаруживается дополнительная хорда – не стоит думать, что это она вызывает их. Такой больной должен быть всесторонне обследован с целью исключения другой сердечной патологии. Дополнительная хорда не может вызывать столь серьезных проявлений, но может сочетаться с любыми болезнями и аномалиями.
ложная хорда в сердце что это такое
Дополнительная хорда, обнаруженная в сердце у ребенка – довольно распространенная на сегодняшний день аномалия. В последнее время возросла частота регистрации патологии. Во многом это благодаря эхографическому методу обследования – УЗИ сердца.
Сердце у ребенка и взрослого: особенности строения
Данный орган имеет 4 камеры – левое и правое предсердие и, соответственно, левый и правый желудочек.
В норме кровь циркулирует из предсердий в желудочки. Движение крови в одном направлении регулируется сердечными клапанами, которые смыкаются/размыкаются согласно сердечным сокращениям.
Подвижность и гибкость клапанов обеспечивают своеобразные пружинки – сухожильные нити – хорды. Последние чередуясь сокращаются, натягивая клапан и пропуская кровь к желудочку, а затем расслабляются, их створки смыкаются и кровь не забрасывается обратно.
Однако все чаще случается, что в период внутриутробного развития в органе формируется одна или сразу же несколько дополнительных (ложных) хорд.
Они представляют собой соединительно-тканное образование. Стоит отметить, что чаще ложная хорда локализуется в левом желудочке сердца у ребенка. В подавляющем большинстве случаев эти образования не приводят к увеличению гемодинамической нагрузки, то есть не нарушают функцию сердца. В медицине такое заболевание относят к малым аномалиям органа.
Хорды классифицируют на продольные, поперечные и диагональные в зависимости от их локализации.
В ряде случаев поперечные нити способны спровоцировать во взрослом возрасте нарушения ритма сердца (синдром укороченного PQ, ВПВ синдром).
Причины появления хорды в сердце у ребенка
К главным провоцирующим факторам относится наследственная предрасположенность.
Если у одного из родителей имеются патологии сердечно-сосудистой системы, высока вероятность развития одной или нескольких аномалий у потомков, к примеру, ложные хорды, пролапс митрального клапана, открытое овальное окно.
Помимо этого, не исключаются внешние негативные воздействия, мутагенные причины (наркотики, алкоголь, курение в период беременности), в особенности при закладывании соединительных тканей, то есть на 5-6 неделе после зачатия.
Дополнительная (ложная) хорда сердца у ребенка: симптомы
Если патология всего лишь одна, то высока вероятность того, что в течение всей жизни она никак себя не проявит.
Первые подозрения возникают у врачей при наличии систолических шумов в сердце во время прослушивания.
Стоит отметить, что в подавляющем большинстве случаев патологию диагностируют в период от новорожденности до 3-летнего возраста. Именно этому данную патологию еще называют болезнь новорожденных.
Когда дети становятся старше, в период интенсивного роста опорно-двигательного аппарата возникает задержка развития внутренних органов.
В результате увеличивается нагрузка на сердце, что проявляется болью, повышенной утомляемостью, ощущением сердцебиения, слабостью, головокружениями, психоэмоциональной нестабильностью. Реже наблюдаются нарушения ритма.
Чаще всего перечисленные симптомы возникают в подростковом возрасте и могут сопровождать человека на протяжении всей жизни.
Соответственно, симптомы могут выражаться и посредством нарушения функции таковых. В такой ситуации имеет место соединительно-тканная дисплазия.
Патология проявляется изменениями скелета (деформация конечностей, нарушение функций мускулатуры, сколиоз), каркаса трахеобронхиального дерева, органов пищеварения (грыжа диафрагмы, гастроэзофагеальный рефлюкс, деформация/загиб желчного пузыря), органов мочевыделения (опущение почки, расширение мочеточника или почечной лоханки) и т. д. Когда имеются множественные хорды не только в левом желудочке, а также обнаружены отклонения в других органах, можно говорить о том, что соединительная ткань плохо развита во всем организме.
Можно сказать, что только педиатр, кардиолог и ряд других узкопрофильных специалистов, сможет решить, идет ли речь о самостоятельном заболевании или об общем поражении организма.
Таких детей необходимо обследовать весьма тщательно и комплексно.
Как диагностируется дополнительная хорда
Выявление заболевания предполагает проведение нескольких процедур:
- Клинический осмотр, включающий аускультацию (выслушивание) ребенка. При наличии патологии слышны систолические шумы;
- ЭХО-КГ – ультразвуковое исследование сердца – самый эффективный метод обследования;
- При необходимости назначается ЭКГ, которое могут проводить с нагрузкой или без таковой, чтобы исключить нарушения сердечного ритма;
- Суточное мониторирование ЭКГ;
- Велоэргометрия – нагрузочные пробы.
Диагностика
Лабораторные анализы заподозрить структурную аномалию сердца не могут. Даже ЭКГ не в состоянии предположить наличие открытого овального окна. Это происходит за счет отсутствия какого-либо значимого воздействия на сердце. При наличии значимого сброса крови в правое предсердие возможны признаки перегрузки правого предсердия и желудочков.
Рентгенография органов грудной клетки также может выявить лишь повышенное кровенаполнение легких, которое развивается уже при больших сбросах крови в правые камеры сердца.
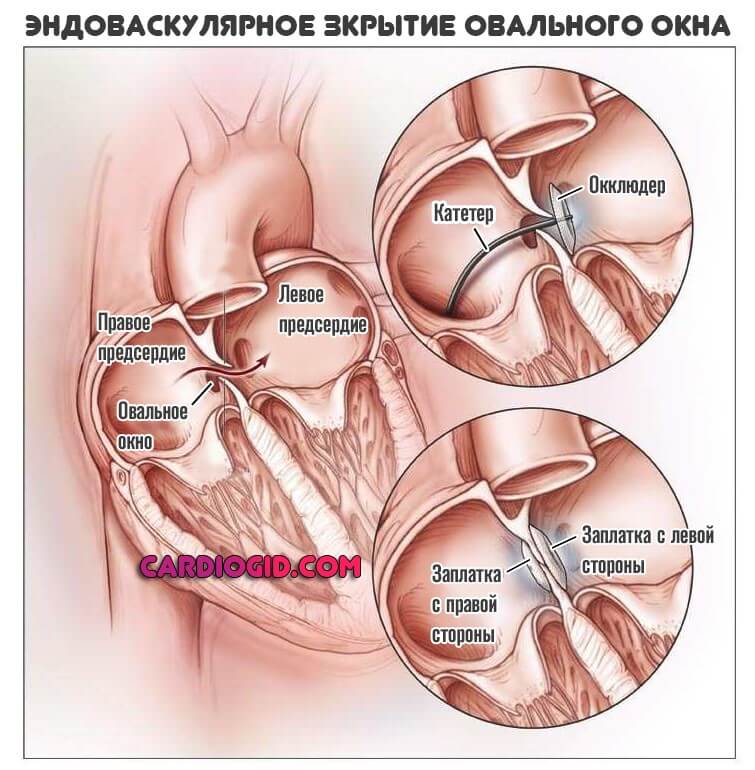
УЗИ сердца, эхокардиография — единственный способ обнаружить открытое овальное окно. При этом у взрослых используют как эхокардиографию через грудную клетку — трансторакальное исследование, так и чреспищеводную (вводят трубку в пищевод как при фиброгастроскопии). Последняя является более информативной благодаря более близкому прилеганию к сердцу и четкой картинке.
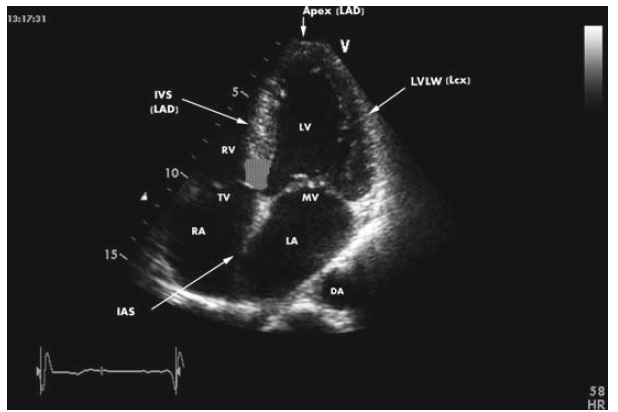
Фото: открытое овальное окно, заметное на эхоКГ.
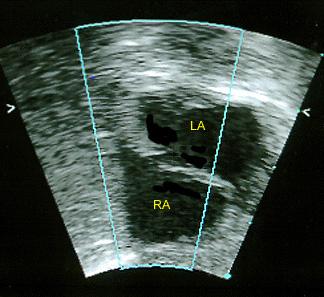
Еще больше улучшает видимость незаращенного отверстия введение в кровоток контрастного вещества при проведении эхокардиографии. Такой метод облегчает выявление сброса крови через межпредсердную перегородку.
Основными признаками открытого овального окна при эхокардиографии (УЗИ сердца) являются размер отверстия в межпредсердной перегородке до 5 мм и периодический сброс крови из одного предсердия в другое.
С чем можно спутать
Открытое овальное окно клинически можно спутать с другими малыми аномалиями и пороками сердца при выслушивании шумов: дополнительная хорда в полости левого желудочка, двустворчатый аортальный клапан, дефекты межпредсердной, межжелудочковой перегородок, недостаточность митрального, аортального. трикуспидального клапанов, их стенозы. Точная диагностика происходит путем проведения трансторакальной или чреспищеводной эхокардиографии.
Патогенез пролапса митрального клапана
Строение митрального клапана
Митральный клапан имеет две тонкие створки, похожие на листочки: переднюю и заднюю. Обе створки прикреплены к митральному кольцу своим основанием. Со стороны желудочков к поверхности клапана крепятся множественные сухожильные хорды, которые присоединяют створки клапана к папиллярным мышцам. Задача митрального клапана — обеспечивать однонаправленный кровоток через подвижное крупное отверстие митрального клапана. Площадь этого клапана у здорового взрослого человека в норме — 4-6 см2.
Многочисленными исследованиями показано, что митральный клапан в норме состоит из трёх зон, расположенных от кольца клапанного отверстия до свободного края клапана:
- Ближе к основанию клапан состоит из миоцитов (мышечных клеток) предсердия, клеток, вырабатывающих α-актин (из них строятся микроскопические белковые нити гладких мышц), из нервных волокон и их окончаний, поддерживающих электрофизиологическую связь с остальным сердцем.
- Центральная зона состоит из тонких, но плотных коллагеновых сетей и виментин-положительных фибробластов, в которых образуются промежуточные филаменты — нитевидные белковые структуры, укрепляющие клетки и ткани.
- Край митрального клапана более плотный и шероховатый, он богат гликозаминогликанами, которые удерживают воду, не позволяя клапану сжиматься при нагрузках .
Механизм развития ПМК различен при первичных и вторичных пролапсах. При первичной патологии прогиб створок митрального клапана происходит из-за избыточности ткани створки и включает в себя как неизменённые, так и деформированные участки створок. Основные особенности внутреннего строения при первичном пролапсе митрального клапана:
- избыточное развитие спонгиозной (губчатой) ткани;
- трансформация створок митрального клапана, в норме ригидных (неподвижных), в рыхлую миксоматозную ткань, в которой отмечается повышенное содержание гиалуроновой кислоты;
- истончение слоя коллагеновых волокон клапана;
- формирование фиброза.
Всё это приводит к тому, что в период систолы под влиянием внутрижелудочкового давления створки прогибаются в сторону левого предсердия. По мере взросления человека увеличивается нагрузка на все органы, в том числе и на клапаны сердца. Так как ткани митрального клапана имеют более «хрупкое» строение, у людей с генетически обусловленными особенностями клапан начинает провисать, хорды, которые его удерживают, утолщаются или удлиняются. В результате кровь движется в обратном направлении (регургитация) из желудочка в предсердие.
В связи с вегетативной дисфункцией (нарушением регулирования сосудистого тонуса) у пациентов появляются боли в области сердца, нарушения ритма, нестабильное артериальное давление, липотимии (предвестники обмороков — слабость, бледность, нарушение потоотделения), гипервентиляционный (одышка) и астенический синдромы.
При вторичном пролапсе имеется поверхностный фиброз (уплотнение, рубцевание) створок клапана, истончение и/или удлинение хорд и нарушение желудочковой жёсткости. При этом сами «листочки» клапана теряют эластичность из-за недостатка фиброэластина. Уплотняется мышечное кольцо клапана, в результате чего размер отверстия и площадь створок клапана перестают совпадать. Это приводит к обратному «забросу» крови, недостаточности митрального клапана, от степени которой зависит состояние и самочувствие человека.