Причины возникновения минимальной мозговой дисфункции у малышей и школьников
Содержание:
- Что такое вегетососудистая дистония и минимальная мозговая дисфункция
- Основные симптомы
- Лечение СДВГ
- Как ведут себя сосуды при ВСД (НЦД)
- Причины
- Немного о гипоталамусе и его роли в ВСД
- Прогноз
- Load LearnMMD.com’s own accessories!
- Лечение дизартрии
- Что это за диагноз — синдром минимальной мозговой дисфункции (ММД)
- Упражнения для 2-го блока мозга
- Сравнение
- Дифференциальная диагностика
- Виды патологии
- Диагностика перинатальных поражений центральной нервной системы
Что такое вегетососудистая дистония и минимальная мозговая дисфункция
Вегетососудистая дистония или ВСД– это состояние, которое включает в себя нарушение тонуса сосудов (дистония) ввиду нарушения вегетативной иннервации стенки сосудов (вегетососудистая). ВСД приводит к ухудшению питания тканей мозга и отклонению функции мозга (минимальная мозговая дисфункция).
Например, нарушение поведенческих реакций у детей, расстройства поведения, повышенная возбудимость, задержка физического и психического развития и др. – это все минимальная дисфункция мозга.
Что же в таком случае максимальная мозговая дисфункция? Нет такого понятия. Есть выпадение функции мозга, например, при инсульте или его инфаркте, когда полностью прекращается кровоток (например, тромбоз) или кровоток снижается до критических значений (например, стенозирующий атеросклероз).
Вегетососудистая дистония — это одно из самых распространенных состояний, которые нарушают качество жизни и вызывают большой спектр заболеваний. Таких, как головные боли, несистемное головокружение, шум в ушах, боли в области сердца, гипоталамические расстройства и многое другое.
Как? Измененные параметры кровотока заставляют мозг не только менять свою функцию, но и стареть раньше. Этот процесс называется ДЭП (дисциркуляторная энцеалопатия).
Теперь почему поднят этот вопрос?
Потому, что у человека имеется нередко несколько заболеваний сосуществуют одновременно. Например, стенозирующий атеросклероз и ВСД. Что из них важнее? Что нужно лечить первым?
Проблема в том, что при поверхностном обследовании, первым в глаза бросается, конечно, атеросклероз. Он нередко побуждает доктора списывать всю симптоматику на сужение сосудов.
Как это описано e нашего 70-летнего пациента в статье «Старение начинается с сосудов». Он полностью компенсирован благодаря лечению вегетососудистой дистонии. Да, нам удалось уменьшить атерсклеротическое сужение сосудов. Но, это было потом. Сначала мы ему не дали умереть от спазма коронарных сосудов (ВСД) и критического замедления скорости кровотока как в мозге, так и в сердце.
Основные симптомы
Синдром мозговой дисфункции с минимальными проявлениями сопровождается задержкой развития отделов мозга, которые отвечают у детей за память, речевые навыки, внимание, восприятие. Интеллектуальное развитие общего плана остается в пределах нормы, ухудшаются способности к обучению и адаптации в социуме
Очаговое поражение корковых структур выражается в типичных нарушениях:
- Дисграфия. Сложности при освоении навыков письма.
- Дислексия. Затруднения при чтении.
- Дискалькулия. Неспособность к счету, выполнению простых арифметических действий – вычитание, сложение.
Признаки выявленной у детей мозговой дисфункции с малыми отклонениями полностью исчезают к 18-летнему возрасту в 40% случаев.
Признаки у детей
Синдром ММД у младенцев проявляется повышенной возбудимостью. Невзирая на правильно организованный режим ухода и питания, ребенок остается беспокойным, беспричинно плачет, кричит. Патологическое состояние сопровождается характерными признаками: избыточной моторной активностью и реакцией со стороны вегетативной нервной системы (повышенное потоотделение, синюшный оттенок или гиперемия кожных покровов, тахикардия, неровное, частое дыхание).
Когда ребенок кричит, повышается тонус мышц. Нередко наблюдается тремор (дрожание) рук и подбородка, клонус (быстрые, судорожные движения) стоп, спонтанно возникающий рефлекс Моро – разведение рук в стороны с открытыми ладонями. Другие признаки – затруднения при засыпании, вздрагивание во сне, спонтанное пробуждение, вялый сосательный рефлекс, склонность к срыгиванию.
У ребенка с выявленной минимальной мозговой дисфункцией замедляется психофизическое развитие. В возрасте 1-3 года наблюдается интенсивная моторно-двигательная активность, повышенная возбудимость, расстройства сна, снижение аппетита, малая прибавка в весе. Одновременно происходит незначительное отставание в двигательно-психическом развитии.
ММД у детей старше 3 лет проявляется девиантным поведением, нарушением речевой функции и артикуляции, снижением способностей к усвоению информации. Когда ребенок начинает ходить в школу, ему сложно наладить психологический контакт со сверстниками и учителями. Синдром дезадаптации – типичное нарушение, которое представляет собой утрату способности приспосабливаться к условиям окружающей среды. Патологическое состояние сопровождается признаками вегето-сосудистой дистонии и отклонениями психосоматической этиологии. Основные общие симптомы ММД:
Моторная дисфункция в легкой форме.
Гиперактивность
Чрезмерная подвижность, неусидчивость, неспособность сконцентрировать внимание на одном занятии. У ребенка нет терпения долго сидеть на одном месте
Во время урока в школе или занятия в детском саду он может без разрешения преподавателя встать с места и прогуливаться по классу.
Повышенная потребность в произвольном внимании. Дефицит внимания выражается в неосознанном желании его привлечь всеми доступными средствами – ребенок с громким шумом выполняет любые действия, прерывает монолог учителя, делает ненужные движения.
Быстрая утомляемость в процессе обучения. Он не может воспринимать новый материал дольше 10-15 минут.
Трудности при запоминании новой информации.
Непереносимость внешних раздражающих факторов: интенсивного света, шума, духоты, повышенной температуры воздуха.
Укачивание в транспортном средстве с появлением тошноты и приступов рвоты.
Дисфункция мозга у пациентов флегматического типа темперамента приводит к состоянию заторможенности к концу активного дня, у пациентов с холерическим типом темперамента – к перевозбуждению. Их отличает от сверстников психоэмоциональная неустойчивость в случае неудачи, низкая самооценка, неуверенность в собственных силах. Нередко возникают неврозы, которые часто принимают форму фобий.
Проявление у взрослых
Статистика показывает, неврологический статус у 25% детей с ММД в старшем подростковом возрасте меняется, становится нормальным. У других симптомы частично продолжают наблюдаться без признаков психической патологии. Мозговая дисфункция, выявленная в детском возрасте, у взрослого человека после снятия диагноза может проявляться неврологическими нарушениями.
Для таких людей характерны признаки: импульсивность, неадекватное поведение в социуме, низкая самооценка. Они подвержены возникновению алкогольной и наркотической зависимости, часто меняют место работы, испытывают затруднения в построении длительных взаимоотношений с представителями противоположного пола.
Лечение СДВГ
Если рассматривать вопрос о необходимости назначения фармакологического лечения в данном случае, то, опять же, мы столкнемся с разными подходами. В медицинской западной практике до тех же самых семи лет медикаментозного лечения, как правило, не проводится. И только в том случае, если до этого возраста развивающие занятия не принесли соответствующего результата, то рассматривается вопрос о необходимости медикаментозной коррекции СДВГ (Тренинг интеллекта при синдроме дефицита внимания и гиперактивности. А. Гимпель, 2010).
В отечественной медицине (диагноз СДВГ ставится, как правило, двумя специалистами: неврологом и психологом) бытует несколько другой подход. В психиатрии же используется диагноз «Гиперкинетическое расстройство». И врач, и психолог могут настаивать на назначении фармакологического лечения.
Исходя из таких различий в подходах, неизбежно напрашивается вопрос: как же все-таки лечить гиперактивность и дефицит внимания правильно?
Все же, исходя из реалий обучения в нашей отечественной школе, видится необходимым ранее начало лечения СДВГ у детей.
Первой тому причиной является то обстоятельство, что мы просто не имеем права ждать, когда же произойдет спонтанное созревание долей головного мозга, так как, увы, если в 7 лет ребенок все еще останется гиперактивным, то его успешного обучения в школе гарантировать будет нельзя, а дальнейшее лечение будет очень сложным
Как правило, качественное обучение деток с гиперактивностью должно предполагать наличие рядом тьютора (освобожденного педагога), который помогал бы на каждом уроке сосредоточиться, направлял внимание и помогал его удерживать. К сожалению, в условиях переполненных классов современной школы сделать это бывает весьма затруднительно
Следовательно, необходимо раннее комплексное лечение синдрома дефицита внимания и гиперактивности.
Иными словами, крайне важно, чтобы именно в дошкольный период, когда идет становление внимания, речи, механизмов мышления, произвольности и проч., ребенку была оказана вся возможная помощь в преодолении трудностей, связанных с СДВГ
Каким должно быть лечение?
Своевременным: как мы уже отмечали выше, нельзя упускать времени, поскольку негативное действие гиперактивности и синдрома дефицита внимания не заканчивается лишь тем, что ребенок неусидчив в школе, не может выполнить задания до конца и не управляет своей активностью. Это — всего лишь «первичный дефект». Но он может повлечь дефект вторичный: это нарушение взаимоотношений с учителем, который, может не иметь необходимых навыков, времени, сил или возможностей заниматься с ребенком отдельно или просто корректировать его неуправляемую активность. Нередко мы сталкиваемся с тем, что учителя начинают злиться на таких деток, делать им и их родителям замечания, что, опять же, нарушает взаимоотношения ребенка с родителем и одноклассниками, которые часто следуют за негативной оценкой учителя. Так ребенок нередко становится изгоем.
А это уже третичный дефект: снижается самооценка, нарушается процесс нормального социального функционирования ребенка в семье, школьном классе, развивается явление школьной дезадаптации.
Эти крайне тяжелые последствия, к сожалению, со временем могут прогрессировать: падает учебная мотивация, непонятый и не принятый ребенок в подростковом возрасте может начать искать ту среду, которая окажется комфортной и примет его со всеми недостатками. А если учесть, что для гиперактивности характерна незрелость волевого компонента, то очень высокой в этих случаях бывает опасность вовлечения в «дурную» компанию. Ведь на фоне СДВГ в подростковом и более старшем возрасте нередко развиваются алкоголизм, наркомания и поведенческие нарушения (Психиатрия. Е. Шнейдер. 1998)
Лечение должно быть комплексным: сочетание фармакотерапии (по показанию врача), коррекционных и развивающих занятий с психологом, дефектологом, педагогом. Идеальным вариантом будет слаженная деятельность нескольких специалистов, работающих в одной команде.
Фармакологическое лечение должно быть основано на принципе безопасности (мы, например, подбираем дозировку исходя из минимально необходимого, но достаточного для достижения терапевтического эффекта, количества препарата). Необходимо контролировать степень эффективности воздействия препарата. Для этого, как и при начальной диагностике, собирается информация о самочувствии, достижениях ребёнка от всех, кто видит его постоянно, взаимодействует с ним: родителей, учителей.
Как ведут себя сосуды при ВСД (НЦД)
Кроме центрального контроля тонуса сосудов из гипоталамуса, локальный контроль тонуса сосудов осуществляется при участии вегетативных нервов, которые в большом количестве присутствуют в стенке сосудов. Они контролируют и управляют мышечным слоем сосудов. Это локальная регуляция, которая подкрепляется центральным регулятором — гипоталамусом.
На микрофотографиях ниже показаны эти нервы.
Сосуд – это трубка, которой свойственна выраженная активность. Сосуд эластичен и может менять свое сечение. Сосуды активно реагируют на давление крови внутри. Специальные рецепторы отслеживают растяжения сосуда и, если это необходимо, сосуд самостоятельно суживается. Причем, это достаточно прогнозируемый и управляемый процесс. Для этого должны быть сбалансированы гидродинамическая нагрузка внутри сосуда, локальная нервная и эндокринная регуляции, плюс под контролем гипоталамуса. Забегая вперед, нужно отметить, что учет и понимание этих процессов позволяет регулировать тонус сосудов при вегетососудистой дистонии.
Стенка сосуда устроена достаточно сложно (см. рисунок ниже).
Сосуды имеют несколько слоев. Один из этих слоев сосуда – мышечный.
Как раз он и иннервируется вегетативными нервами.
- Активация большего количества нервных волокон вызывает спазм сосуда.
- Меньше волокон активировалось — сосуд расслабляется.
- Если нервные стимулы отсутствуют — сосуд утрачивает тонус и расслабляется (это называется «парез сосуда»).
Такая регуляция делает «перекачку крови» через ткань управляемой.
К сосуду подходят вегетативные нервы двигательные и чувствительные нервные волокна.
Давление в стенке сосуда отслеживается вегетативными рецепторами на уровне спинного мозга и гипоталамуса. Организм сам принимает решение, как поступить с этим сосудом или сосудистым бассейном: расслабить сосуды или вызвать их спазм.
Патология сосудистого тонуса (сосудистая дистония, или ВСД) начинается, когда нервы дают мышечной стенке извращенный импульс. В этом случае сосуд реагирует неадекватно. Возникает его дистония – неадекватная, порою неуправляемая реакция сосуда, с которой не может справиться даже высший центр регуляции тонуса — гипоталамус. Приставка «дис-» означает «расстройство», «нарушение». Это один из важных механизмов развития вегетососудистой дистонии (ВСД).
Таким образом, тонус сосудов регулируется не только центральным мозговым регулятором вегетативных функций – гипоталамусом, но и контролируется локальными нервными аппаратами (тонкими вегетативными нервами и рецепторами, заложенными в стенке сосуда).
Причины
Синдром развивается по причине дисфункции головного мозга. В свою очередь на это влияют возможные травмы коры головного мозга или аномалии развития нервной системы ребенка.
В возрасте от 3 до 6 лет в большинстве случаев причиной становится неправильное воспитание ребенка с социальной и педагогической точки зрения его родителями и педагогами, то есть ребенком никто не занимается.
К провоцирующим факторам также относятся:
- генетическая предрасположенность;
- дефицит витаминов и минералов;
- неправильное питание;
- перенесенные внутриутробные заболевания;
- гемолитическая болезнь у плода (отторжение плода организмом матери);
- недоношенность и преждевременные роды;
- асфиксия и гипоксия во время родов;
- повреждения спинного мозга;
- токсикоз;
- порок сердца;
- сахарный диабет;
- инфекционные заболевания.
Большинство детей с ММД воспитывались в неблагополучных семьях.
Что характерно для детей с ММД? Данное заболевание может развиваться уже с младенчества, однако первые заметные симптомы появляются в дошкольный период, когда происходит подготовка в детском саду.
У ребенка наблюдается слабая концентрация внимания, плохая память и другие проблемы, несмотря на нормальный уровень интеллекта.
Рассмотрим различные виды синдрома подробнее:
Эмоции — наблюдаются резкие перепады настроения от эйфории до депрессивного состояния. Возможны внезапные вспышки ярости и агрессии, повышенная раздражительность, капризность и истеричность
Такой ребенок может нанести вред не только окружающим, но и самому себе.
Внимание — концентрация и объем внимания минимальны. Ребенок практически ничего не запоминает самопроизвольно — приходится обращать его внимание на каждую мелочь. Он очень рассеянный и не может сосредоточиться на чем-то одном, особенно если это требует напрягать умственные способности
Он очень рассеянный и не может сосредоточиться на чем-то одном, особенно если это требует напрягать умственные способности.
Память — слабое усваивание новой информации. Необходимо многократно повторять одно и то же действие, чтобы это отложилось у ребенка в памяти.
Речь — у ребенка плохая артикуляция и дикция, маленький словарный запас. Замечено, что речь других людей плохо усваивается на слух. Дети с ММД не могут пересказать услышанную историю или какое-то событие, они путаются в словах и фактах.
Пространственная ориентация — дети часто путают лево-право, а также могут начать писать зеркальным образом, то есть буквы наоборот.
Письмо — почерк нечеткий и корявый. Дети часто путают буквы и цифры.
Моторика — проблемы в обращении с мелкими предметами (пальцы «не слушаются»). Такой ребенок не может научиться завязывать шнурки или ровно держать карандаш.
У младенцев можно заметить следующие признаки ММД:
- повышенное потоотделение;
- учащенное дыхание и сердцебиение;
- повышенная капризность;
- частые срыгивания и диарея;
- проблемы со сном;
- тревожность.
У школьников появляются дополнительные симптомы:
- гиперактивность;
- конфликтность;
- рассеянность (часто теряются вещи);
- низкая успеваемость;
- плохая память;
- повышенная раздражительность.
Немного о гипоталамусе и его роли в ВСД
За сосудистые ответы организма на разные жизненные ситуации отвечает центральный регулятор вегетативных (приспособительных) реакций– гипоталамус. Это центральный регулятор сосудистых реакций в виде спазма и расслабления сосудов кожи, мышц, кишечника, почек … и даже сосудов самого мозга.
Вообще то реакция гипоталамуса не ограничивается регуляцией сосудов. Гипоталамус, как центральный «хаб» вегетативной нервной системы, осуществляет интеграцию многих функций в организме. Основные из этих функций следующие:
- Центральная регуляция работы сердца. Стресс ускоряет сердцебиение.
- Центральная регуляция водного обмена. Пример – обильное мочеиспускание (полиурия) при стрессе. Кстати, полиурия – весомая составляющая симпатоадреналового криза. Мозг при стрессе пытается избавиться от излишка жидкости. Команду этим процессам дает гипоталамус.
- Гипоталамус осуществляет центральную регуляцию работы кишечника. У некоторых людей при стрессе эвакуация содержимого кишечника ускоряется… В народе это называют «медвежья болезнь». Кишечник начинает откровенно быстрее работать при нервно-эмоциональных переживаниях. Например, при встрече с медведем.
- Учащенное дыхание, равно как и сердцебиение при волнении – все это работа гипоталамуса.
- Известна центральная (гипоталамическая) регуляция т.н. циркадных ритмов – смены режимов работы организма днем и отдыха ночью. Регуляция ритма сна и бодрствования – это гипоталамус. Читать о гипоталамусе и как утреннее открытие глаз активизирует вегетативные функции и весь организм
Иными словами, все мы очень зависимы от этого относительно небольшого участка мозга, от гипоталамуса.
Вегетососудистая дистония (ВСД) – возникает при сбое в работе гипоталамуса. Такой сбой имеет еще одно название — гипоталамический синдром. ВСД является неотъемлемой частью гипоталамического синдрома. Базовая сосудистая симптоматика при этих заболеваниях одинакова. Но, при описании гипоталамического синдрома много больше внимания уделяется эндокринным (гормональным) сдвигам. Хотя, ВСД не протекает без гормональной составляющей. В частности, при ВСД задействуются надпочечники и стрессовые гормоны, такие, как адреналин.
Прогноз
В трети случаев минимальная церебральная дисфункция проходит сама по себе: ЦНС таких людей созревает позже, но без последствий.
Вторая треть компенсируется: из поведения человека могут исчезнуть внешние признаки, даже при отсутствии изменения нейрофизиологической картины. Например, человек, страдающий дислексией, научится читать; но когда ему поручают чтение при ЭЭГ исследовании, происходит характерное замедление мозговой активности. Компенсация может потерпеть неудачу из-за стресса.
Прогноз последней трети пациентов хуже: они не «перерастают» и не компенсируются. У этой группы обычно имеются социальные проблемы.
Load LearnMMD.com’s own accessories!
LearnMMD hosts a load of items made by its creators and team for you to try and play with.
LearnMMD Stage… the official stage of LearnMMD.com!
LearnMMD.com is proud to offer our LearnMMD Stage … created especially for the readers of LearnMMD.com and for MMDers everywhere, by Deviant Art’s “trackdancer“.
You will love this stage; it has a mirrored floor, “lights” that work when you engage the AutoLuminous effect, a custom dark skydome with distant soft “stars”/spotlights, an optional “meter” that displays VMDSpectrum data … and, what could be a “world-first”: a tinted motion capture screen! … or you can use the included “standard” screen. See The Demonstration Video on YouTube.
See “The Full Instructions” to learn how to setup your new stage!
.
Instructions are included in the ReadMe file and the included “comic” image.
Enjoy the LearnMMD Stage!
Лечение дизартрии
Поскольку дизартрия может являться проявление самых разных расстройств нервной системы, то и единой схемы лечения этой патологии не существует. Ребенка, прежде всего, должен обследовать врач невропатолог. Он же и осуществляет лечение. Занятия с логопедом являются в этом случае вспомогательными, они входят в комплекс лечебных мероприятий, куда также включается:
- медикаментозное лечение. После постановки клинического диагноза врач-невропатолог определяет очередность лечебных мер, назначает медицинские препараты и т.д. Все это осуществляется с учетом тяжести основного неврологического заболевания, а также возраста ребенка. Следует помнить, что таблетки от дизартрии не существует. Лекарственные препараты, используемые при терапии, устраняют основные симптомы патологии и облегчают состояние маленького пациента, делая его более восприимчивым к другим методам коррекции;
- массаж. Мануальные процедуры позволяют снизить выраженность мышечного паралича;
- дыхательная гимнастика. Дети-дизартрики часто испытывают трудности с речевым дыханием. Специальные упражнения помогают им научиться контролировать выдыхаемый поток, что позволяет нормализовать темп и ритм речи;
- лечебная физкультура.
При обнаружении симптомов дизартрии у своего ребенка необходимо как можно быстрее обратиться к специалистам. Чем раньше врачи и логопеды начнут заниматься с дизартриком, тем выше шанс нормализовать речь и избежать трудностей с обучением в школе.
Даже легкая форма дизартрии требует коррекции, прежде всего это связано с тем, что сам ребенок чувствует стеснение. Он осознает ошибки своей речи и обижается, когда его не понимают окружающие. Все это приводит к тому, что ребенок-дизартрик замыкается в себе и вовсе перестает общаться с окружающими его людьми.
Работа по нормализации речи должна вестись не просто логопедом, а специалистом-дефектологом с достаточной квалификацией и опытом. При коррекции дизартрии используются особые логопедические методики, без знания которых невозможно оказать помощь ребенку-дизартрику. Ну и, конечно, логопед-дефектолог должен иметь большое терпение и выдержку, потому что коррекция дизартрии обычно протекает трудно и занимает много времени. Ребенок может не идти на контакт, отказываться выполнять предложенные задания или выполнять их неправильно.
Несмотря на все старания специалистов, в некоторых случаях коррекция не приносит желаемых результатов. Причиной этого могут быть проблемы в семье. Чтобы ребенок заговорил, его необходимо окружить любовью и заботой. Поддержка родителей имеет огромное значение.
Что это за диагноз — синдром минимальной мозговой дисфункции (ММД)
 Это заболевание своими корнями всегда уходит в ранее детство. Начиная с младшего детского возраста у больных будут наблюдаться легкие нарушения обучения и поведения. Чаще всего они являются следствием родовой травмы. Если в школьном возрасте болезнь запустить, то во взрослом возрасте она даст серьезные проблемы. В числе таких проблем будут сложности в обучении и социальной адаптации, развитие психопатических расстройств.
Это заболевание своими корнями всегда уходит в ранее детство. Начиная с младшего детского возраста у больных будут наблюдаться легкие нарушения обучения и поведения. Чаще всего они являются следствием родовой травмы. Если в школьном возрасте болезнь запустить, то во взрослом возрасте она даст серьезные проблемы. В числе таких проблем будут сложности в обучении и социальной адаптации, развитие психопатических расстройств.
В МКБ-10 данный синдром находится в разделе с названием «Эмоциональные расстройства и расстройства поведения, начинающиеся в детском или подростковом возрасте». Также он встречается в подразделах «Гиперкинетическое расстройство поведения» и «Нарушение активности и внимания».
Упражнения для 2-го блока мозга
Второй блок мозга развиваем при сформированном первом. Приведем лишь некоторые упражнения.
1 упражнение «Повтори позу». Повторение поз за взрослым, сначала одну, затем несколько. Участвует все тело.
2 упражнение «Хасты». Воспроизведение одной за другой ручных поз для двух рук (задерживаем каждую на 20-30 секунд).
|
3 упражнение. «Угадай часть тела и запомни ее название». Дотрагиваемся до какой-либо части тела ребенка, а он должен вслепую угадать, показать на себе и назвать ее (например, локоть). |
|
4 упражнение «Телесные фигуры, буквы и цифры». Придумываем вместе с малышом, как можно с помощью рук и тела изобразить ту или иную букву. Проигрываем варианты перед зеркалом. |
|
5 упражнение. «Рисунки и буквы на спине и на ладонях». Рисуем пальцем на спине малыша одну из знакомых ему фигур (квадрат, треугольник, круг, овал), он угадывает. |
|
6 упражнение «Предметы с различной фактурой поверхности». Дайте ребенку потрогать предметы разной структуры (шершавые, гладкие, колючие, металлические, резиновые, мягкие и т.п.). Затем опускаем предметы в мешочек, ребенок на ощупь должен распознать предмет, сначала двумя руками, а потом одной. |
|
7 упражнение на переключение «Хлопки». Взрослый хлопает в ладоши, ребенок, услышав один хлопок, приседает на корточки, два хлопка – делает «ласточку», три хлопка – встает с поднятыми вверх руками. Движения можно сопровождать словами, выбранными для автоматизации звуков. |
Сравнение
Санкт-Петербургский монетный двор считается одним из наиболее крупных монетных дворов мира, занимающихся чеканкой как обычных, так и памятных и юбилейных изделий из драгоценных металлов. Служит также местом изготовления знаков отличия, медалей, орденов и прочих изделий из сплавов цветных металлов по государственному заказу.
Основан на территории Петропавловской крепости в 1724 году. Входит в число известнейших и старейших Санкт-Петербургских предприятий. Основное отличие монет Санкт-Петербургского монетного двора – это аббревиатура СПМД, на современных российских монетах расположенная под правой лапкой птицы. В разное время они имели и другие буквенные обозначения: СП, СПМ, СПБ, СМ, ЛМД, Л.
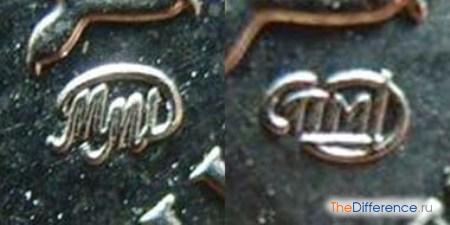
слева — ММД; справа — СПМД
Временем основания Московского монетного двора официально считается 1942 год. Вместе с Санкт-Петербургским монетным двором он служит членом объединения, именуемого «Госзнаком». На монетах Московского монетного двора под правой лапой орла стоит аббревиатура ММД или же просто буква М. На копеечных же монетах аббревиатуры того или иного монетного двора размещены под копытом коня.
Порой встречаются монеты, не имеющие какого-либо буквенного обозначения. Они считаются бракованными и оцениваются в несколько раз больше своей номинальной стоимости. К числу таких монет относятся, к примеру, пятикопеечные монеты 2002 и 2003 годов выпуска.
Дифференциальная диагностика
Занимается данным заболеванием врач-невролог, который должен определить характер церебральных нарушений. Он собирает тщательный анамнез, проверяет рефлексы. Параллельно ребенок наблюдается у педиатра, который оценивает его психическое состояние, исключает наличие воспалительных заболеваний. Лабораторные методы исследования не выявляют отклонения от нормальных значений. Невролог назначает инструментальные методы:
- ЭЭГ. Электроэнцефалография позволяет обнаружить нарушения в передаче нервных импульсов;
- Реоэнцефалография. Позволяет оценить кровоток головного мозга;
- Эхоэнцефалография. Оценивает состояние структур головного мозга;
- КТ и МРТ. Также позволяет визуализировать структуры головного мозга и исключить их патологию.
1) часто переспрашивает; 2)легко отвлекается; 3) плохо концентрируется; 4) часто путается; 5) берется сразу за несколько дел, но не доводит их до конца; 6) не хочет слышать; 7) относительно хорошо работает в спокойной обстановке.
1) мешает на уроке учителю и ученикам; 2) эмоционально-лабилен; 3) плохо переносит очереди; 4) болтлив; 5) обижает других детей.
1) любит карабкаться на возвышающиеся предметы; 2) не сидит на месте; 3) суетливый; 4) издает громкий шум при выполнении любой деятельности; 5) всегда находится в движении.
Учитывая то, что ММД является преходящим нарушением функций центральной и вегетативной системы, необходимо его дифференцировать с более серьезными патологическими состояниями, в частности:
- Нейроинфекции;
- ЧМТ;
- Психические заболевания – биполярное расстройство личности, шизофрения, другие психозы;
- ДЦП;
- Отравление;
- Онкология.
Виды патологии
В зависимости от преобладающих симптомов, выделяют несколько видов НЦД.
- Кардиальная. На первый план выходят симптомы, связанные с сердцем. Человек испытывает колющие или давящие боли в грудной клетке, которые сопровождаются повышенным или пониженным пульсом, ощущением перебоев в работе сердца. Болевой синдром нередко распространяется на левую руку, полностью имитируя серьезную патологию. На высоте приступа человек нередко ощущает слабость, головокружение, страх.
- НЦД по гипотоническому типу. Этот вид дистонии проявляется периодическим снижением артериального давления. Недостаточное поступление кислорода к головному мозгу приводит к сильным головокружениям или даже обмороку. На фоне низкого давления происходит спазм капилляров, в результате чего кожа бледнеет, кисти и стопы становятся очень холодными. Нехватка кислорода приводит к субъективному ощущению духоты и одышке.
- НЦД по гипертоническому типу. Проявляет себя периодическими повышениями артериального давления. В момент приступа человек чувствует жар, у него краснеет лицо, появляется сильная головная боль. Нередко на высоте приступа случается рвота. Нередко провоцирующим фактором выступает перемена погоды. Больные быстро утомляются, отмечают перепады настроения.
- НЦД по смешанному типу. Этот тип патологии наименее предсказуем. Артериальное давление то повышается, то падает, что сопровождается соответствующей симптоматикой. Нередко появляются сбои в работе желудочно-кишечного тракта (диарея, метеоризм, рвота), почек (частые мочеиспускания). Человек становится эмоционально нестабильным, плохо спит ночью.
В зависимости от типа течения, выделяют следующие виды НЦД:
- легкая: симптомы заболевания проявляются крайне редко, человек ведет привычный образ жизни;
- средней степени: проявляется единичными кризами, частота приступов оказывает влияние на повседневную жизнь;
- тяжелая: человек испытывает симптомы НЦД практически постоянно, на их фоне регулярно случаются вегетативные кризы.
Диагностика перинатальных поражений центральной нервной системы
Диагноз перинатального поражения головного мозга может быть поставлен только на основании клинических данных, данные различных методов исследования носят лишь вспомогательный характер и бывают необходимы не для постановки самого диагноза, а для уточнения характера и локализации поражения, оценки динамики заболевания и эффективности лечения.
Зачастую у одного ребёнка встречаются сразу несколько видов перинатального поражения центральной нервной системы
В связи с этим важно провести комплексное обследование ребёнка
- Нейросонография( методэхографической визуализации головного мозга новорождённого и ребёнка до 1 года, пока открыт большой родничок)
- Электроэнцефалография (метод исследования функциональной активности головного мозга, основанный на регистрации электрических потенциалов головного мозга.)
- Ультразвуковое исследование сосудов головного мозга
- Эхоспондилография шейного отдела позвоночника
- Электронейромиография (исследование проводимости нервного сигнала и реакции мышц)
- Компьютерная томография ( КТ)
- Магнитно-резонансная томография (МРТ)
- Биохимические анализы крови
- Консультации специалистов (эндокринолог, ортопед, логопед, психолог и др.)
Следует отметить, что нет необходимости в применении сразу всех методов дополнительной диагностики. Конкретные методы исследований у Вашего ребёнка определит специалист нашего центра на основании данных неврологического статуса на момент осмотра.
Лечение последствий перинатального поражения центральной нервной системы
Поражения головного мозга в перинатальный период являются основной причиной инвалидизации и дезадаптации детей.
Лечение острого периода перинатальных поражений центральной нервной системы проводится в стационаре, под постоянным контролем врача.
Лечение последствий поражений центральной нервной системы перинатального периода, с которыми достаточно часто приходится сталкиваться неврологам и педиатрам , включает в себя медикаментозную терапию, массаж, лечебную физкультуру и физиотерапевтические процедуры, мануальную терапию и элементы педагогической коррекции.
В большинстве случаев, у одного ребёнка с последствиями перинатального поражения центральной нервной системы чаще всего отмечается сочетание нескольких синдромов заболевания, лечение должно быть комплексным под контролем врача-невролога, при участии психолога, остеопата, эндокринолога, мануального терапевта, логопеда, ортопеда, педагога-дефектолога.
Собрать воедино всех специалистов и диагностическо-лабораторные методы исследования непростая задача. А бегать с малышом по разным клиникам, неподъемная работа и для родителей и для ребёнка.
Поэтому в Отделении медицинской реабилитации для детей с нарушением функции центральной нервной системы медицинского центра «ЮгМедТранс» в городе Ростов-на-Дону имеются дневной стационар, где проводится диагностика и лечение детей с последствиями перинатального поражения центральной нервной системы с задержкой речевого, психического, двигательного развития, синдромом дефицита внимания, гиперактивности и др.
Для каждого ребёнка составляется индивидуальная программа обследования, медикаментозного, физиотерапевтического лечения, массажа, лечебной физкультуры, проводится консультация медицинского психолога, логопеда.
После окончания курса лечения в стационаре ребёнок и его родители получают рекомендации для продолжения лечения амбулаторно до следующего курса стационарного лечения. Таким образом, под контролем врача-невролога, остеопата и психолога проводится лечение и наблюдение за течением заболевания в динамике.
Родители должны помнить, что чем раньше начинается лечение детей с последствиями перинатального поражения центральной нервной системы, тем больше шансов у реpбёнка жить полноценной жизнью.