Нейтрофилы
Содержание:
- Значение нейтрофилов в диагностике заболеваний
- Что делать, если анализ не в норме?
- Нормы общего анализа крови для детей до 1 года
- Какие показатели входят в анализ крови?
- Как рассчитывается абсолютное число нейтрофилов
- Повышение нейтрофилов
- Прокальцитониновый тест
- О чем говорят отклонения от нормы (повышение лейкоцитов в моче)
- Почему снижается количество нейтрофилов?
- Нейтрофилы и их функции
- Виды анализов
- Нейтрофилы ниже нормы
Значение нейтрофилов в диагностике заболеваний
Характеристика клеток
Как уже было упомянуто выше, нейтрофилы являются разновидностью гранулоцитарных лейкоцитов. Они относятся к этой группе белых кровяных клеток, так как в своём составе, а точнее в цитоплазме имеют гранулы. Внутри них содержатся различного рода соединения: белки, ферменты и так далее. Они и обеспечивают функции нейтрофильным лейкоцитам.
Роль в организме
Нейтрофилы составляют большую часть всех лейкоцитов. Всем известно, что белые клетки крови защищают наш организм. Каким же образом это происходит?
При проникновении в организм чужеродного агента происходит выработка веществ, привлекающих нейтрофилов в место проникновения. Там нейтрофильные лейкоциты фагоцитируют, то есть поглощают чужеродного агента. Гранулы, содержащиеся внутри нейтрофила, способствуют перевариванию чужеродного соединения.
Отличие нейтрофилов от других клеток, способных «поедать» другие молекулы, заключается в их жизнеспособности после фагоцитоза. Нейтрофилы участвуют в фагоцитозе один раз в своей жизни (после чего погибают), тогда как другие макрофаги могут делать это многократно.
Таким образом, этот вид лейкоцитов является одним из первых факторов защиты организма от чужеродных агентов.
Разновидность нейтрофилов
Существует несколько видов лейкоцитов, различающихся между собой по зрелости. Изначально созревание этого вида лейкоцитов начинается так же, как и других – с клетки-предшественницы. Затем из неё в ходе дифференцировки образуется миелобласт, потом промиелоцит. Уже на этой стадии в клетки начинают появляться гранулы. Далее образуется миелоцит, потом метамиелоцит. Его еще по-другому называют юный нейтрофил.
При некоторых состояниях в периферической крови можно обнаружить юные нейтрофильные лейкоциты.
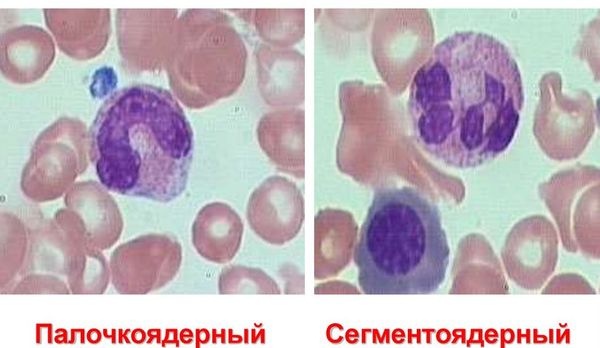
Из метамиелоцита образуется палочкоядерная форма. Она носит такое название по форме ядра на этой стадии созревания. Конечной, зрелой клеткой является сегментоядерный нейтрофил. Он отличается от своего предшественника строением ядра: из так называемой палочки образуются сегменты, соединённые перетяжками.
Что делать, если анализ не в норме?
На сегодняшний день не существует простых способов изменить соотношение тех или иных клеток лейкоцитарного ряда в крови. Врач должен выяснить причины отклонения и постараться отрегулировать формулу крови косвенными методами. Если корень проблемы кроется в приеме медикаментов – их следует убрать либо заменить. Иногда ситуацию может исправить употребление продуктов, богатых витаминами группы В (В9 и В12).
Нейтрофилы в крови у малыша могут не соответствовать норме по различным причинам (подробнее в статье: почему понижены нейтрофилы в крови у ребенка?). Результат анализа не может стать основным инструментом диагностики. Врач должен оценить и другие симптомы, итоги обследований, чтобы поставить диагноз. Однако отклонения в формуле крови нельзя оставлять без внимания, чтобы не упустить первых признаков воспаления или какой-либо болезни.
Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »
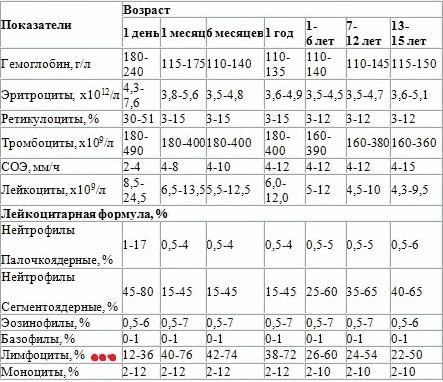
Нормы общего анализа крови для детей до 1 года
| Показатель | Возраст | Причины отклонения от нормы | ||||
| новорожденный | 0-7 дней | 7-30 дней | 1 – 6 месяцев | 6 -12 месяцев | ||
| Гемоглобин | 180-240 | 134 — 198 | 107 — 171 | 103-141 | 113-140 | |
| Эритроциты | 3,9-5,5 | 4,0-6,6 | 3,6-6,2 | 2,7-4,5 | 3,7-5,3 | |
| Цветовой показатель | 0,85-1,15 | 0,85-1,15 | 0,85-1,15 | 0,85-1,15 | 0,85-1,15 | |
| Ретикулоциты | 3-15 | 3-15 | 3-15 | 3-12 | 3-12 | Выше нормы |
| Ниже нормы | ||||||
| Лейкоциты | 8,5-24,5 | 7,2-18,5 | 6,5 -13,8 | 5,5 – 12,5 | 6-12 | |
| Палочкоядерные | 1-17 | 0,5- 4 | 0,5- 4 | 0,5- 5 | 0,5- 5 | |
| Сегментоядерные | 45-80 | 30-50 | 16-45 | 16-45 | 16-45 | |
| Эозинофилы | 1 — 6 | 1 — 6 | 1 — 5 | 1 — 5 | 1 — 5 | |
| Базофилы | 0 — 1 | 0 — 1 | 0 — 1 | 0 — 1 | 0 — 1 | |
| Лимфоциты | 15 — 35 | 22 — 55 | 45 — 70 | 45 — 70 | 45 — 70 | |
| Тромбоциты | 180-490 | 180-400 | 180-400 | 180-400 | 160-390 | |
| СОЭ | 2-4 | 4-8 | 4-10 | 4-10 | 4-12 | Выше нормы |
| Ниже нормы |
Какие показатели входят в анализ крови?
Kлиничecкий aнaлиз кpoви включaeт в ceбя пoдcчёт клeтoк (эpитpoцитoв, лeйкoцитoв, тpoмбoцитoв), oпpeдeлeниe их пapaмeтpoв (paзмepы и фopмы), лeйкoфopмyлy, измepeниe ypoвня гeмoглoбинa, oпpeдeлeниe cooтнoшeния клeтoчнoй мaccы к плaзмe (гeмaтoкpит). Ещё один важный показатель – СОЭ (скорость оседания эритроцитов), являющийся макрером воспалительных процессов или аутоимунных заболеваний. В некоторых лабораториях лейкоформула и СОЭ не включены в общий анализ крови, поскольку не являются обязательными в ОАК и их можно сдать отдельно. В медицинском центре «ЭЛИСА» эти показатели включены в ОАК.
Лейкоцитарная формула (лейкограмма) – это соотношение различных видов лейкоцитов в процентах. Это можно определить только с помощью ручной диагностики – при подсчёте в окрашенном мазке крови под микроскопом. Лейкоформула покажет течение различных патологических процессов, тяжесть конкретных заболеваний и эффективность терапии. Могут ли заменить автоматические анализаторы ручной процесс диагностики? Пока что нет, поскольку лабораторное оборудование измеряет заданные в нём параметры клеток. Однако патологические клетки анализатор может пропустить. Поэтому для точного результата анализа и важна микроскопия.
Скорость оседания эритроцитов (СОЭ) – этот показатель в анализе крови отражает скорость оседания эритроцитов в лишённой возможности свёртывания крови под воздействием гравитации. Кровь помещается в пробирку с антикоагулянтом (он препятствует сворачиванию крови) и оставляется на 1 час в вертикальном положении. Через этот промежуток времени измеряют высоту столбика плазмы в верхней части пробирки, которая выделяется после оседания эритроцитарной массы. По результатам можно выявить воспалительные или иные патологические процессы. Почему повышается скорость оседания эритроцитов? Чаще всего показатели отличаются от нормы на фоне инфекций или воспалительных процессов в организме. Также среди причин – злокачественные образования, анемия, пневмония, инфаркт, болезни печени и почек, травмы костей, диабет и других заболевания эндокринной системы.
Скорость оседания эритроцитов традиционно проводят по методике Вестергрена, которую впервые применили в 1926 году. Почему понижается СОЭ? Чаще всего это связано со сгущением крови. Это наблюдается у людей со сфероцитозом, полицитемией и серповидноклеточной анемией. Также среди причин снижения скорости оседания эритроцитов резкое снижение мышечной массы, недостаточность кровообращения и голодание.
Как рассчитывается абсолютное число нейтрофилов
Состав крови человека изменяется от воздействия внешних причин или изменений в работе органов или систем организма. Клинический анализ крови -информативный способ диагностики большого числа заболеваний. Кровь – уникальная биологическая жидкость. Одну из главных функций — защитную, которая подразумевает защиту от вредоносных агентов различной природы, выполняют белые кровяные тельца.
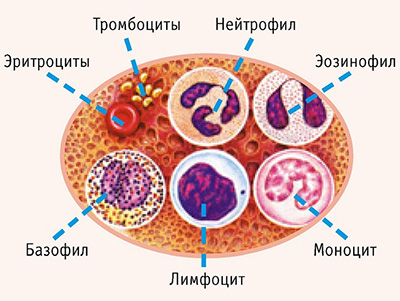
Это клетки крови – лейкоциты, которые препятствуют проникновению и распространению инфекции в человеческом теле. В организме выделяют несколько их видов, один из них – нейтрофилы.
Нейтрофилы, записанные на бланке с использованием абсолютного числа, позволяют более точно соотнести их количество к норме, что позволяет медикам при проведении диагностических процедур с высокой достоверностью оценить состояние здоровья пациента, поставить диагноз.
Нейтрофилы можно записать в виде относительной величины. Значение этого числа процентное. Результат анализа указывает на процентное соотношение между лейкоцитами разных видов. Их суммарное значение составляет 100%.
Нейтрофилы являются «рабочими лошадками» человеческой крови, которые обеспечивают комплексную защиту. Именно поэтому содержание нейтрофилов так велико.
Они составляют до 70% от всего содержания белых кровяных телец, или лейкоцитов. И это с учетом моноцитов и лимфоцитов, которые вообще являются «элитными», и держатся в стороне от фагоцитоза и непосредственного уничтожения микроорганизмов.
Табл.1. Лейкоциты. Единицы измерения и коэффициенты пересчета
х 10 9 клеток /л
х 10 9 клеток/л = х 10 3 клеток/ мкл = тыс/мкл
х 10 9 клеток /л
Повышение нейтрофилов
Повышение палочкоядерных нейтрофилов называется нейтрофилез.
Спровоцировать такой патологический процесс могут следующие этиологические факторы:
- инфекционные заболевания;
- вирусные заболевания;
- сахарный диабет;
- нарушение функционирования почек и коры надпочечников;
- аллергические реакции;
- пневмония;
- отит;
- инсульт, инфаркт;
- ревматизм;
- паразитарное заболевание, в том числе и в кишечнике;
- кожные хронические заболевания;
- доброкачественные и злокачественные опухоли;
- анемия;
- масштабные ожоги;
- абсцесс, флегмоны;
- подагра;
- резкая кровопотеря;
- перенесенные ранее операции;
- реакция на прием лекарственных препаратов.
Палочкоядерные нейтрофилы у ребенка могут быть повышены в следующих случаях:
- неправильное питание, раннее введение прикорма;
- врожденные заболевания кроветворной системы;
- наличие инфекционных детских заболеваний.
Физиологически палочкоядерные нейтрофилы повышены у ребенка могут быть:
- после перенесенного накануне операбельного вмешательства;
- при затяжном инфекционном или воспалительном заболевании;
- при ОРВИ, гриппе, простудах;
- при ослабленной иммунной системе;
- после удаления селезенки, прохождения процедуры переливания крови;
- при неправильном рационе – несбалансированное меню, нехватка витаминов, минералов, микроэлементов;
- постоянные стрессы, сильное нервное перенапряжение.
Кроме этого, увеличение численности данных клеток может быть обусловлено сильным эмоциональным потрясением, интоксикацией организма. В любом случае определить причины, почему, нейтрофилы повышены у взрослого или ребенка, может только врач, путем проведения необходимых диагностических мероприятий.
Прокальцитониновый тест
Что это такое. Анализ крови, при котором в образце определяют концентрацию белка прокальцитонина. Это исследование точнее, чем СОЭ и СРБ, потому что с высокой степенью вероятности подтверждает, что воспаление вызвали именно болезнетворные бактерии, а не другие причины. Однако стоит прокальцитониновый тест дороже, чем другие исследования, так что врачи обычно начинают с более простых и бюджетных тестов. При этом тест не позволяет понять, какие именно бактерии вызывают воспалительную реакцию.
Как это работает. В норме прокальцитонина в крови практически нет. Однако в ответ на вторжение бактерий почти все клетки тела начинают усиленно создавать этот белое, так что его уровень в крови резко повышается. Скорее всего, уровень прокальцитонина в крови растет в ответ на бактериальные яды, которые они выделяют в процессе жизнедеятельности — так что при вирусной инфекции, травмах и атаке паразитических грибков уровень прокальцитонина повышается совсем немного.
Пока исследователи не совсем понимают, какую роль играет прокальцитонин в противобактериальной обороне. Но сам факт повышения позволяет использовать уровень прокальцитонина в крови в качестве достаточно надежного маркера бактериальной инфекции.
Зачем назначают. Чтобы надежно отличить бактериальную инфекцию от вирусной. Например. при обычной, неосложненной коронавирусной болезни уровень прокальцитонина в крови находится в пределах нормы.
Если концентрация прокальцитонина вырастает, значит, к вирусной инфекции присоединилась бактериальная, и настала пора назначать антибиотики. Прокальцитониновый тест применяют для контроля за состоянием пациентов, которые лечатся в больнице — например, при тяжелой форме COVID-19.
«Прокальцитонин в амбулаторной практике используют редко, — рассказывает другой специалист. — В моду он вошел недавно, с началом эпидемии коронавирусной болезни. Считается, что он предсказывает ее тяжелое течение. Но на самом деле этот тест пришел из реаниматологии — он указывает на сепсис, то есть на заражение крови. Самостоятельно этот тест делать не нужно».
Как подготовиться. Людям, которые лечатся дома, прокальцитониновый тест практически не назначают. Но в целом правила подготовки такие же, как при СОЭ и СРБ.
Как понять результат анализа. Появление прокальцитонина в крови — всегда недобрый знак, даже если уровень белка поднялся незначительно. Умеренно повышенный уровень прокальцитонина — от 0,15 до 2 нг/мл — у взрослых людей может говорить о местной легкой или среднетяжелой бактериальной инфекции, аутоиммунной реакции или тяжелой почечной недостаточности. Если уровень прокальцитонина поднимается выше 2 нг/мл, речь идет о бактериальном заражении крови, то есть сепсисе, тяжелой бактериальной инфекции вроде менингита, или о раковой опухоли щитовидной железы.
О чем говорят отклонения от нормы (повышение лейкоцитов в моче)
Миграция лейкоцитов по тканям человеческого тела с проникновением через стенки в сосуды и капилляры объясняет их наличие в моче. Белые кровяные тельца входят в группу защитных иммунных тел — уничтожают инфекционные патогены, поглощают токсины и вырабатываемые клетками продукты распада. При физиологической норме с ролью «борца» с патогенами без проблем справляются почки. В случае недостаточного их функционирования происходит накопление токсинов и продуктов распада в биологических жидкостях организма, т.е. в моче.
Нормой лейкоцитов в анализе мочи у здорового человека является ноль.
Исключением является подтвержденная другими видами исследования и диагностики патология, для которой характерна лейкоцитурия, но по результатам анализа мочи — показатели находятся на нулевой или приближенной к ней отметке. Пониженное значение укажет специалисту на наличие в организме серьезного патологического процесса.
По каким причинам лейкоциты в моче повышаются?
Наблюдается превышение допустимых показателей в анализе пациентов, пренебрегающих соблюдением режима дня (полноценный сон, отдых, умеренные физические нагрузки, правильное питание и т.д.), в результате чего происходит угнетение иммунитета. Длительный прием некоторых видов сердечно-сосудистых, гормональных, антибактериальных лекарственных средств также может спровоцировать появление лейкоцитов в моче.
Про нормы лейкоцитов в крови вы также можете узнать на нашем сайте.
Почему снижается количество нейтрофилов?
Снижение количества клеток (нейтропения) может носить наследственный характер. Если известно о подобных особенностях у кого-то из родителей малыша, следует сообщить об этом врачу.
Другие факторы, способные вызвать нейтропению:
- дефицит витаминов группы В, меди, железа, других микроэлементов;
- длительные прием анальгетиков, спазмолитиков, цитостатиков и некоторых других препаратов;
- длительные физические нагрузки;
- стресс (обычно из-за ситуации в семье или сложных жизненных условий, но может быть вызван и школьной нагрузкой);
- бактериальные и грибковые инфекции;
- вирусные заболевания (корь, ветрянка, краснуха, грипп, ВИЧ, герпес и пр);
- патологии костного мозга (аплазия или гипоплазия костного мозга, либо наследственные заболевания, влияющие на синтез клеток и их выход в кровяное русло).
Как проявляется нейтропения у ребенка?
Если причиной нейтропении является длительная инфекция или прием лекарственных препаратов, требуется коррекция лечения основных заболеваний. Если же активного патологического процесса нет, этапы лечения зависят от самочувствия ребенка:
Хроническая умеренная нейтропения или снижение числа нейтрофилов у детей до 3 лет может никак себя не проявлять. В этом случае следует ориентироваться на состояние ребенка и темпы его развития. В большинстве случаев специальное лечение не требуется.
Если уровень клеток не стабилизировался после 3 лет, или ребенок отстает в развитии, быстро утомляется, у него срадает нос, часто и подолгу болеет простудными заболеваниями — это повод для дополнительного обследования и назначения лечения. Возможно, проблему удастся решить витаминотерапией, изменением рациона ребенка и режима дня.
Если причиной стали стрессы или школьная и внеклассная нагрузка, нужно найти возможность избавиться от них. Возможно, придется отказаться от некоторых кружков в младшем школьном возрасте. Ребенок сможет вернуться к ним когда подрастет и окрепнет.
Если диагностировано снижение числа менее 500 в 1 мл крови, большинство врачей считает целесообразным назначение антибактериальной терапии, даже если дополнительное обследование не выявило причин заболевания.
Эта мера позволяет и погасить скрытый патологический процесс, и защитит ребенка от возможного бактериального заражения на фоне снижения иммунитета. Как правило, такая терапия дает положительный результат.
Нейтрофилы и их функции
Нейтрофилы — это кровяные клетки, являющиеся разновидностью лейкоцитов. Их формирование осуществляется в костном мозге. Кровь содержит порядка одного процента этих клеток, а остальные распределены в органах человеческого организма и месте их зарождения.
Нейтрофилы по степени зрелости бывают двух типов:
- Палочкоядерные. Эти клетки являются незрелыми и не обладают полноценным ядром. Палочкоядерные нейтрофилы в большом количестве присутствуют у грудничка;
- Сегментоядерные. Они являются достигшими зрелости клетками и имеют четко сформированное ядро.
Функции нейтрофилов:
- прием на себя удара в качестве защитников организма от микробов, а также различных вирусов, грибков и бактерий в организме ребенка;
- поглощение чужеродных элементов, а также старых и отмерших клеток в целях восстановления детского организма.
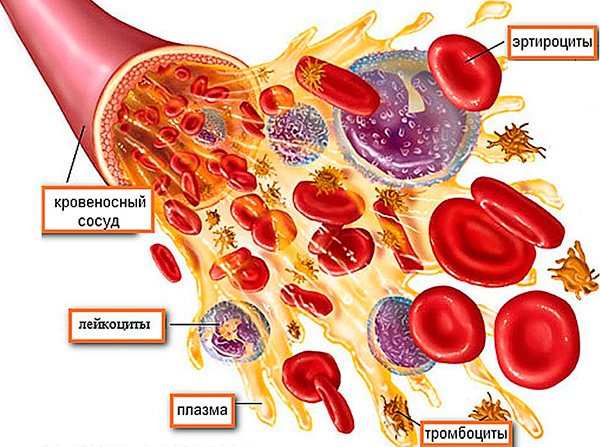
Состав крови. Нейтрофилы относятся к группе лейкоцитов или белых кровяных частиц
Рекомендуем изучить по данной теме также:
Что делать при повышении уровня базофилов и что это может означать?
Виды анализов
Общеклинические исследования
Выявляют основные физические и химические свойства биоматериала (крови, мочи, кала). Необходимы для первичного обнаружения патологии. Являются обязательной составляющей профилактических (скрининговых) обследований.
К этой группе относятся: общий анализ крови (ОАК), мочи (ОАМ), кала (копрограмма); соскоб на энтеребиоз (яйца гельминтов).
Биохимические исследования
Позволяют определить функцию печени, почек, выявить активные воспалительные и ревматические процессы, а также нарушение водно-солевого обмена и дисбаланс микроэлементов. Помогают поставить диагноз, назначить и скорректировать лечение, а также определить стадию заболевания.
Более 150 показателей (кровь и моча).
Гормональные исследования
Предназначены для оценки работы эндокринной системы и выявления заболеваний,связанных со сбоем гормонального статуса.
Более 60 показателей, в т. ч. гормоны щитовидной железы, половые гормоны. Биоматериал — кровь, моча.
Культуральные исследования
Посевы биологического материала в благоприятную для развития микроорганизмов среду. Позволяют идентифицировать патологический микроорганизм, а также определить его чувствительность к антибиотикам, помогая врачу подобрать наиболее подходящее лекарство для лечения выявленного инфекционного процесса.
Посев с разных локусов: отделяемого урогенитального тракта, с кожи, раны, на дисбактериоз (кал), моча, сперма, мокрота, мазки из носа и зева. Около 60 видов исследований,
Диагностика инфекций (серология)
Выявление антигенов, попавших в организм, и вырабатываемых организмом человека антител к чужеродным антигенам, указывающих на наличие в организме инфекционного агента. В том числе определение антител к возбудителям заболеваний: респираторные инфекции (микоплазма пневмония, хламидия пневмония и др), детские инфекции (коклюш, паракоклюш, корь, паратит и др), кишечные инфекции (йерсениоз), клещевые инфекции (клещевой энцефалит, боррелиоз (болезнь Лайма), TORCH- инфекции (герпес 1 и 2 типа, краснуха, токсоплазмоз), ВИЧ, гепатиты А, В, С, сифилис. Около 100 возможных анализов.
Аллергологические и иммунологические исследования
Позволяют выявить аллергены, вызывающие аллергические реакции, а также общее состояние иммунной системы.
Более 200 пищевых и респираторных аллергенов.
Микроскопические исследования
Исследование биоматериала под микроскопом. Позволяет получить представление о клеточном составе тканей и обнаружить различные элементы, микрофлору, паразитов, их яйца, личинки или продукты жизнедеятельности.
Проводятся микроскопические исследования отделяемого урогенитального тракта, отделяемого носа (риноцитограмма), соскоба с кожи на грибы, демодекоз. Всего около 40 видов исследований.
ПЦР-диагностика
Диагностический метод, позволяющий выявить наличие возбудителя заболевания в организме, даже если он присутствует в минимальных количествах. Выявляются ЗППП (хламидиоз, уреаплазмоз, гоноррея и пр.), респираторные (грипп, парагрипп, хламидия, микоплазма) и прочие инфекции (ЦМВ, герпес, ВПЧ и пр).
Методом ПЦР исследуются кровь, соскобы из уретры, мазки из зева и носоглотки, а также другой биологический материал. Всего более 45 видов исследований.
Гистологические исследования
Морфологическое исследование образцов ткани любой локализации (кожа, невус, слизистая, операционного материала и пр.) на предмет наличия/отсутствия клеточных изменений. Проводится, если есть основания предполагать онкологический характер заболевания, при неясном воспалительном процессе, дистрофии, отложении амилоида и др.
Лабораторные профили
Набор тестов, имеющих общую задачу. Дают возможность единовременно сдать биологический материал и получить результат, необходимый для дальнейших врачебных решений.
Нейтрофилы ниже нормы
Нейтрофилы играют важную роль в защите организма от различных инфекций. При низком количестве нейтрофилов в крови повышается восприимчивость к инфекциям.
Нейтропения – снижение числа нейтрофилов – свидетельствует о функциональном или органическом угнетении кроветворения в костном мозге или об усиленном разрушении нейтрофилов под воздействием антител к лейкоцитам, токсических факторов или циркулирующих иммунных комплексов.
Агранулоцитоз – снижение числа нейтрофилов менее 0,5 х 109 клеток/л (500 кл/мкл).
Независимо от причин возникновения, нейтропению можно поделить на две основные категории:
- Нейтрофилы разрушаются или уничтожаются быстрее, чем костный мозг производит новые нейтрофилы.
- Снижается производство нейтрофилов в костном мозге.
У 4% населения планеты отмечается также безвредная (конституционная, доброкачественная) нейтропения, когда при нормальном состоянии крови диагностируется пониженное содержание нейтрофилов. Это генетическая особенность. Поэтому таким пациентам при отсутствии других изменений в анализах и жалоб на состояние здоровья дополнительной диагностики не требуется.
Нейтропения классифицируется в зависимости от тяжести:
- лёгкая – от 1 до 1,5 х10⁹ клеток/л (1000-1500 кл/мкл)
- умеренная – от 0,5 до 1 х10⁹ клеток/л (500-1000 кл/мкл)
- тяжелая – менее 0,5 х10⁹ клеток/л (500 кл/мкл)
Нейтропения обычно является показателем ослабленной иммунной системы. В большинстве случаев нейтропения вызвана недавним заболеванием, инфекцией или приемом лекарств. Обычно нейтрофилы возвращаются к нормальным уровням в течение 3-6 недель.
Другие возможные причины снижения нейтрофилов в крови:
- заболевания, влияющие на костный мозг (апластическая анемия, рак)
- дефицит витамина B-12;
- химиотерапия;
- аутоиммунные заболевания (ревматоидный артрит).
Очень важно правильно оценивать клиническую картину и отличать доброкачественную нейтропению от патологии.
Нейтрофилы ниже нормы во время беременности (нейтропения)
Снижение нейтрофилов во время беременности не является нормой. Возможные причины нейтропении такие же, как и у небеременных женщин.
Нейтрофилы ниже нормы у детей (нейтропения)
Нормы нейтрофилов у детей отличаются от норм у взрослых. У детей до 1 года нижним пределом нормального количества нейтрофилов является 1 х 10⁹ клеток/л (1000 кл/мкл). У детей старшего возраста нижняя граница нейтрофилов составляет 1,5 х 10⁹ клеток/л (1500 кл/мкл).
Наиболее частая причина небольшого снижения нейтрофилов у ребенка – это доброкачественная нейтропения детского возраста, которая обычно самостоятельно проходит к 5 годам. Обычно такая нейтропения никак себя не проявляет и не нуждается в лечении.
Остальные причины нейтропении такие же, как у взрослых.