Признаки беременности на ранних сроках: как и когда можно определить зачатие
Содержание:
- Суть искусственного оплодотворения
- Половое размножение
- Совет №6 – Принимайте витамины по назначению врача
- Фото
- Способ забеременеть № 1. Внутриматочная, или искусственная, инсеминация
- Процесс зачатия
- Осложнения при ЭКО
- Когда можно забеременеть
- Физиологический процесс оплодотворения
- Какие этические проблемы возникают при искусственной инсеминации?
- Этапы роста и развития эмбриона в процессе культивации
- Когда прибегают к искусственному оплодотворению?
- Зигота
- Способ забеременеть № 2. Методы ГИФТ и ЗИФТ
- ЭКО без мужа – с чего начать?
Суть искусственного оплодотворения
В процессе проведения процедур могут применяться собственные половые клетки мужчины и женщины либо донорский материал. Донорские яйцеклетки и сперматозоиды могут быть свежими и замороженными, также могут использоваться эмбрионы, прошедшие криоконсервацию.
Перед искусственным оплодотворением мужчина и женщина проходят обследование на фертильность. Также необходимо убедиться, что женский организм в состоянии выносить плод в течение девяти месяцев. Если будут обнаружены заболевания, препятствующие нормальному вынашиванию беременности, то перед тем как провести процедуру искусственного оплодотворения, проводят соответствующее лечение.
Диагностика перед искусственным оплодотворением включает в себя:
- изучение гормонального статуса;
- гистеросальпингографию (по необходимости);
- гистероскопию (по рекомендации врача);
- лапароскопию (по рекомендации врача);
- сдачу спермограммы;
- функциональную диагностику;
- УЗИ органов малого таза и т. д.
Половое размножение
В этом способе воспроизведения участвуют половые клетки — гаметы, которые сливаются в одну клетку — зиготу. Зигота дает начало новому организму. Перед слиянием необходимо предварительное уменьшение числа хромосом в гаметах в 2 раза, чтобы в момент оплодотворения их число снова стало диплоидным.
Рис. 4 Два вида половых клеток
В процессе мейоза из одной диплоидной клетки возникают четыре с гаплоидным набором хромосом. Оплодотворение способствует восстановлению и поддержанию постоянства кариотипа.
Партеногенез — особая форма полового размножения. Новый организм развивается из неоплодотворенной яйцеклетки. Другое название этого процесса — «девственное развитие». Наблюдается у дафний, пчел, некоторых ящериц.
Конъюгация — форма полового размножения, при которой особи сначала обмениваются фрагментами генетического материала, затем происходит бесполое размножение. Конъюгация — половой процесс у инфузорий.
Совет №6 – Принимайте витамины по назначению врача
Витамины для подготовки к беременности и их дозы должен подбирать врач. Доктор учитывает результаты анализов. Самостоятельно принимать витаминные препараты во время планирования нельзя.
Женщинам обычно назначают такие витамины:
Фолиевая кислота (витамин B9). Во время беременности фолиевая кислота необходима для формирования плаценты. Дефицит этого вещества приводит к порокам развития нервной трубки плода. Острый недостаток витамина B9 может стать причиной выкидыша. Дозировка фолиевой кислоты перед беременностью подбирается с учетом питания. Ее поступление не должно превышать 400 мкг в сутки.
Витамины группы B. При подготовке к беременности назначают витамины В6 и В12. Они принимают участие в формировании обменных процессов между организмом матери и ребенка
Это важно для полноценного усвоения питательных веществ. Витамины группы B важны для развития нервной и иммунной системы малыша
При дефиците витамина В12 ухудшается усвоение фолиевой кислоты. Недостаток В6 вызывает тяжелый токсикоз, рвоту, раздражительность у беременной женщины.
Витамин E (токоферол). Это вещество необходимо для поддержания нормального уровня гемоглобина в крови будущей мамы. При недостатке витамина E нарушается тканевое дыхание плода. Женщина при этом ощущает слабость, боль в мышцах.
Витамин A (ретинол). Этот витамин необходим для нормализации процессов питания плода. Дефицит витамина А во время беременности приводит к рождению детей с низким весом и анемией.
Витамин D3. Необходим будущей маме для усвоения кальция и фосфора. Эти вещества важны для правильного формирования опорно-двигательного аппарата и нервной системы малыша. Витамин D3 вырабатывается в организме под действием солнечных лучей и поступает с питанием. Дозировку витамина при подготовке к беременности определяют с учетом этих факторов.
Витамин Р (рутин). Принимает участие в формировании коры головного мозга малыша. Также это вещество защищает организм женщины от проникновения болезнетворных вирусов. Еще одно действие рутина – профилактика варикоза беременных.
Кроме витаминов при подготовке к зачатию, назначают прием важных микроэлементов. Для нормального физического и умственного развития ребенка в утробе необходимы такие микроэлементы:
- цинк;
- йод;
- магний;
- железо;
- кальций.
Фото
Способ забеременеть № 1. Внутриматочная, или искусственная, инсеминация
Что это такое?
Искусственная инсеминация
Внутриматочная инсеминация — это способ забеременеть, при котором подготовленную специальным образом сперму мужа или донора вводят в матку. Зачатие происходит как обычно: из полости матки сперматозоиды проникают в маточные трубы и оплодотворяют яйцеклетку.
Если слизь из канала шейки матки препятствует зачатию, сперматозоиды застревают в ней и не могут пройти дальше. Чтобы повысить вероятность зачатия в таких случаях, сперму вводят сразу в полость матки. Теперь у сперматозоидов нет препятствий и они могут добраться до маточных труб — на встречу с яйцеклеткой.
Способ забеременеть с помощью внутриматочной инсеминации используется в различных ситуациях.
— Со стороны мужчины: отсутствие сперматозоидов, их недостаточное количество или проблемы со строением, высокий риск передачи серьезных наследственных заболеваний, эякуляторно-сексуальные расстройства, бесплодие.
— Со стороны женщины: отсутствие полового партнера, «шеечный фактор» (сперматозоиды застревают в шейке матки), вагинизм.
Насколько эффективный способ забеременеть с помощью внутриматочной инсеминации?
В среднем эффективность колеблется от 5 до 35%. В среднем вероятность зачать ребенка составляет около 15%. Искусственная инсеминация считается наиболее эффективным способом забеременеть у женщин молодого возраста. С годами вероятность зачатия снижается, так как ухудшается качество яйцеклеток.
В случае если зачатие ребенка после 3–6 попыток не происходит, возможно, вам потребуется экстракорпоральное оплодотворение (ЭКО).
Преимущества
Процедура эффективна и в то же время стоит в несколько раз дешевле ЭКО. Дети, зачатые путем внутриматочной инсеминации, ничем не отличаются от малышей, которых зачали естественным путем.
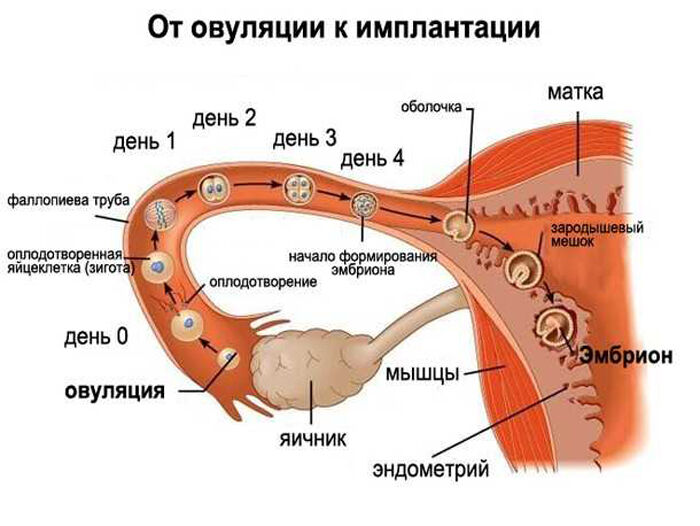
Процесс зачатия
Многие ошибочно полагают, что зачатие происходит непосредственно в полости матки, однако это не так. Сперматозоиды действительно проникают в матку через влагалище женщины, однако надолго они там не задерживаются. Дальнейший путь мужских половых клеток лежит в фаллопиевы трубы, где их может ожидать созревшая яйцеклетка.
В женском организме процесс созревания яйцеклеток происходит регулярно, на протяжении всего периода репродуктивного возраста. Однако если яйцеклетка, достигшая своего созревания, не сольется со сперматозоидом, она разрушится, в результате чего у женщины начнется менструация. Способность яйцеклетки к оплодотворению сохраняется на протяжении 1 суток после ее созревания.
Если же яйцеклетка встретится со сперматозоидом, произойдет оплодотворение. Однако для того чтобы это случилось, мужские половые клетки должны проделать сложный путь.
Сперматозоиды сохраняют свою жизнеспособность в течение 9 дней, за это время они должны пройти путь от влагалища до фаллопиевых труб. Далеко не все сперматозоиды способны преодолеть этот участок. В большинстве случаев это удается сделать 1 или 2 из нескольких миллиардов.
Сроки, когда наступает беременность после полового акта, весьма размыты: оплодотворение может произойти как через несколько часов, так и через несколько суток. При этом какие-либо выраженные признаки оплодотворения сначала отсутствуют. Однако уже через небольшой промежуток времени появляются характерные симптомы, одним из которых считается задержка месячных.
Осложнения при ЭКО
Необходимо также учитывать тот факт, что сама процедура ЭКО может нанести вред организму женщины. Как правило, наибольшую опасность представляет воздействие гормональных препаратов, назначаемых для ускорения роста и созревания фолликулов. При их передозировке, на фоне возможных эндокринных нарушений может возникнуть синдром гиперстимуляции яичников (СГЯ), который проявляется следующими симптомами:
- Болезненными ощущениями, тяжестью, вздутием в животе;
- Отеком нижних конечностей, наружных половых органов или всего тела;
- Общим ухудшением самочувствия пациентки (головокружением, слабостью, головной болью);
- Повышением температуры, снижением кровяного давления, нарушением сердечного ритма, одышкой;
- Тошнотой, рвотой, диареей и т. д.
Эти симптомы могут проявляться в различной степени в зависимости от тяжести СГЯ. Например, в легкой форме синдрома наблюдается только отек нижних конечностей, в средней и тяжелой – всего тела. Чтобы исключить любые негативные последствия, врач перед стимуляцией яичника назначает комплекс диагностических процедур, призванный выявить особенности гормонального фона, возможные сопутствующие заболевания (например, эндокринной системы) и т. д. В случае, если синдром гиперстимуляции все же наступил, специалист может скорректировать или полностью отменить курс гормональной терапии, применить дополнительные меры (плазмаферез, пункцию брюшной полости и т. д.).
К другим осложнениям, связанным непосредственно с самой процедурой экстракорпорального оплодотворения, относятся:
- Кровотечения — при выполнении трансвагинальной пункции яичников возможна перфорация органов малого таза и кишечника, повреждение сосудов;
- Инфекции – в некоторых случаях при пункции фолликулов в малом тазе возможно развитие инфекционных процессов, рецидив воспалений, которыми женщина страдала ранее;
- Многоплодная беременность – при ЭКО вероятность развития этого осложнения, связанного с переносом сразу нескольких эмбрионов, выше в сравнении с общепопуляционной статистикой;
- Внематочная беременность – частота этой патологии при ЭКО составляет примерно 5%, что связано с тем, что бесплодные женщины часто имеют аномалии в строении репродуктивных органов.
Любое из этих осложнений, независимо от вызвавшей их причины, является достаточным основанием для прерывания процедуры ЭКО.
Некоторые патологии, возникающие при экстракорпоральном оплодотворении, напрямую не связаны с этой процедурой, но могут развиться на ее фоне. Прием гормональных препаратов способен привести к эндокринным нарушениям, спровоцировать аутоиммунные заболевания, обострить хроническое протекание воспалительных процессов и т. д.
Когда можно забеременеть
Подготовка к зачатию заключается в определении подходящего момента, ведь оплодотворение яйцеклетки может произойти только в период овуляции, когда женская половая клетка созревает и покидает яичники.
Все зависит от продолжительности цикла:
- при нормальном менструальном цикле овуляция приходится на 12—16 сутки после начала менструации;
- если цикл длинный, ожидать этого момента следует примерно в 20—25 дни цикла;
- при непродолжительном менструальном цикле овуляция происходит на 7—10 сутки.
Этот метод определения овуляции называют календарным. Он не отличается высокой точностью, поэтому при планировании беременности можно воспользоваться и другими, более эффективными способами, например, сделать соответствующий тест, измерить базальную температуру тела (о наличии овуляции свидетельствует повышение температуры во влагалище до 37.5 градусов).
Кроме того, при наступлении овуляции женщина может заметить некоторые признаки, такие как:
- увеличение сексуального желания;
- появление прозрачных выделений из влагалища;
- дискомфорт внизу живота.
Самым достоверным методом определения овуляции считается медицинский. Женщине, начиная с середины менструального цикла необходимо каждые 3—4 дня проходить процедуру УЗИ. В этом случае врач сможет точно определить наиболее благоприятную для зачатия дату.

Сколько живут сперматозоиды
В среднем жизнеспособность мужских половых клеток, проникших в организм женщины, сохраняется на протяжении 7—9 суток, однако все зависит от организма мужчины, в частности, от здоровья и функциональности его половой системы. Имеет определенное значение и микрофлора влагалища женщины.
Физиологический процесс оплодотворения
Процесс оплодотворения полностью зависит от гормональной регуляции, психоэмоционального состояния женского организма, факторов окружающей среды и др. Менструальный цикл условно начинается с первого дня менструации, когда происходит «обнуление» гормонального фона. Именно тогда начинается рост когорты фолликулов, из которых к 5-7 дню менструального цикла происходит отбор одного фолликула. По достижении фолликулом размеров 18-25 мм (обычно на 12-14 день менструального цикла) происходит овуляция.
В результате происходит выход яйцеклетки в брюшную полость, откуда при помощи фимбрий (особых выростов маточной трубы) попадает в яичниковый отдел маточной трубы, где происходит ее встреча со сперматозоидами, которые, в свою очередь, после эякуляции проделали долгий путь в течении нескольких часов по женским половым путям. В результате этой встречи, при наличии благоприятных условий среды, происходит оплодотворение.
В дальнейшем, уже делящийся эмбрион (зигота — содержащий материнский и отцовский генетический материал) совершает путь по маточным трубам к матке за счет перистальтических сокращений стенок маточных труб, движения ворсинок и капиллярного тока жидкости. В дальнейшем, попадая в полость матки, эмбрион прикрепляется к одной и стенок матки, происходит имплантация и дальнейшее развитие эмбриона.
Какие этические проблемы возникают при искусственной инсеминации?
С самого начала применение искусственной инсеминации столкнулось с рядом этико-правовых вопросов и, как следствие, с критикой. Рассмотрим основные аргументы скептиков и контраргументы их оппонентов в отношении этой ВРТ.
Разрушение института семьи. Искусственная инсеминация спермой донора подразумевает, что фактическим отцом ребенка становится не законный супруг, а чужой человек. Притом донор впоследствии никак не участвует в его воспитании. Это противоречит устоявшимся в обществе понятиям о браке, семье и родительском долге. В частности, зачатый с помощью донорской спермы ребенок автоматически (пор мнению скептиков) становится внебрачным. Донорство является вынужденной мерой, применяемой с согласия обоих законных супругов. Кроме того, законный супруг, хоть и не является генетическим отцом, берет на себя полную моральную и правовую ответственность за ребенка, тем самым реализуя родительский долг.
Нарушение прав женщин. Этот аргумент касается использования искусственной инсеминации в суррогатном материнстве. После того, как суррогатная мать выносила и родила ребенка, она по договору должна отдать его своим клиентам, даже если испытывает к нему искреннюю родительскую привязанность. Сурмама добровольно предоставляет свои услуги и, следовательно, полностью осознает последствия еще до своей беременности. А потому не имеет морального права претендовать на статус юридического родителя.
Евгеническая практика. Имея возможность выбирать донора спермы для искусственной инсеминации, женщина может в определенной степени контролировать качества будущего ребенка. Таким образом нарушается принципы ненанесения вреда и справедливости – дети от «неподходящих» доноров имеют меньше шансов родиться. Контраргумент сторонников ВРТ заключается в том, что женщина точно так же выбирает себе в половые партнеры и супруги мужчину, соответствующего ее критериям. Разница между ним и донором сводится лишь к характеру их взаимоотношений с будущей матерью.
Очевидно, что некоторые из этических проблем искусственной инсеминации носят сугубо юридический характер и могут быть преодолены путем совершенствования законодательства и/или общественного мнения. В то же время часть критики основывается на иррациональных предпосылках, что не позволяет разрешить такие противоречия в рамках существующих моральных и религиозных устоев.
Этапы роста и развития эмбриона в процессе культивации
После оплодотворения зигота проходит ряд изменений, свидетельствующих о правильном развитии:
- на следующий день после оплодотворения клетка исследуется на наличие пронуклеусов — клеточных ядер родительских гамет. Наличие двух пронуклеусов (2PN) -нормальное оплодотоворение. Зиготы с нормальным оплодотворением отбираются и культивируются дальше. Если пронуклеусы не просматриваются под микроскопом, яйцеклетка считается не оплодотворенной (0PN). Аномальным оплодотворением считается наличие 3-х (ЗPN) и более пронуклеусов. Яйцеклетки не оплодотворенные и с анамальным оплодотворением не культивируются.
- во второй день развития эмбрион проходит 2 последовательных митотических деления дробления и, в норме, имеет 4 бластомера расположенных в форме тетраэдра, равных по размеру, одноядерных, без фрагментации (Grade 1) (по классификации 4A (цифра 4 обозначает количество бластомеров, буква А -бластомеры хорошего качества ), (Alpha Scientists in Reproductive Medicine and ESHRE Special Interest Group of Embryology, 2011)
- для 3-го дня развития оптимальным считается 8-клеточный эмбрион с равными по размеру, одноядерными бластомерами, без фрагментации. По международной классификации обозначение 8А (Grade 1)
- на четвертый день эмбрион формирует морулу, состоит из 12- 16 плотно прилегающих друг к другу бластомеров, начинается первая клеточная дифференциация: наружные клетки морулы в дальнейшем будут формировать трофэктодерму (ТЭ), внутренние клетки-внутреннюю клеточную массу (ВКМ) При естественной беременности на этой стадии происходит мигрирование морулы из маточных труб в матку.
- на пятый и шестой день предимплантационного развития эмбриона формируется бластоцита — сфера с внутренней полостью (бластоцель), выстланная рядом клеток трофэктодермы (трофобласт, из которого в дальнейшем формируются различные экстраэмбриональные структуры) и компактная группа клеток внутренней клеточной массы (эмбриобласт- клетки самого зародыша). Перенос бластоциты высокоэффективен, каждая вторая подсадка заканчивается беременностью.
Когда прибегают к искусственному оплодотворению?
Применение вспомогательных репродуктивных технологий целесообразно в том случае, если женщина потенциально способна выносить ребенка, но не в состоянии забеременеть естественным путем. К искусственному оплодотворению прибегают в случае женского и мужского бесплодия, вызванного такими причинами:
- абсолютным трубным бесплодием (удаление обеих маточных труб);
- трубным и трубно-перитонеальным бесплодием;
- эндокринным бесплодием;
- проблемами с зачатием, обусловленными эндометриозом;
- мужским бесплодием (олиго-, астено-, тератозооспермия);
- идиопатическим бесплодием;
- сочетанными формами.
Показания к искусственному оплодотворению:
- эндокринное бесплодие;
- непроходимость маточных труб;
- отсутствие маточных труб;
- эндометриоз;
- возрастной фактор;
- мужское бесплодие;
- бесплодие неопределенного генеза.
Противопоказания:
- тяжелые хронические психические заболевания;
- злокачественные новообразования;
- пороки развития матки, препятствующие нормальному вынашиванию;
- острые воспалительные заболевания.
Зигота
Зиготой называются объединенные в одно ядра сперматозоида и яйцеклетки. После формирования устойчивого единения в течение полутора суток зигота начинает делиться.
Первое деление на две бластомеры завершается к концу вторых суток.
В дальнейшем деление происходит быстрее, каждая бластомера делится на две, затем еще и так далее. В общем сама зигота остается одного размера, а количество клеток в нее входящих увеличивается в геометрической прогрессии.
Третий день
На данном этапе эмбрион представляет собой шесть-восемь бластомеров. Зародыш получает собственный геном. На этом этапе процесса зачатия возможно такое деление бластомеров, которое приведет к рождению близнецов.
Четвертый день
В этот период начинается движение зародыша в матку через маточные трубы. Именно в этот период, в случае если зародыш зафиксируется у стенок маточной трубы может наступить внематочная беременность. Это зачатие можно увидеть на УЗИ.
Эмбрион состоит из 12- 16 клеток и начинается его уплотнения.
Пятый – седьмой дни
В период этих двух дней эмбрион достигает матки и может блуждать по ней некоторое время, пока окончательно не зафиксируется у одной из стенок.
Фиксация у стенки матки называется имплантацией и может сопровождаться выделениями крови, которые принимаются за менструацию.
Завершенная имплантация является началом поступления в кровь гормона ХГЧ или гормона беременности.
Десятый день
В этот период тест на беременность уже может быть положительным, хотя и не в 100% случаев. Вопрос изучается до сих пор и новые исследования усовершенствуют процессы определения беременности. Теперь эмбрион сформирован, закреплен и продолжит расти весь срок беременности.
В заключение
Процесс зачатия ребенка, после прочтения данного материала представляет собой целый мир, о котором мало кто имеет представление.
Способ забеременеть № 2. Методы ГИФТ и ЗИФТ
Что это такое?
ГИФТ (интратубарный перенос гамет) — это способ зачатия ребенка, при котором одну или несколько яйцеклеток смешивают со спермой, а затем вводят в маточные трубы.
ЗИФТ (интратубарный перенос зигот) — это способ зачать ребенка, при котором в маточные трубы вводят уже оплодотворенную яйцеклетку — зиготу.
Выполняются эти способы зачатия под ультразвуковым контролем или с помощью лапароскопии. Во время УЗИ зиготы или яйцеклетку со сперматозоидом вводят через шейку матки, при лапароскопии их вводят со стороны брюшной стенки.
В каких случаях используются способы зачатия ребенка ГИФТ и ЗИФТ?
Способы зачатия ГИФТ и ЗИФТ применяют при бесплодии, причины которого установить не удалось — результаты исследований и анализов не указывают на наличие патологии, но зачать пара не может. Еще одно показание для этих способов забеременеть — эндометриоз.
Насколько эффективны способы зачатия ГИФТ и ЗИФТ?
Такие способы зачатия, как ГИФТ и ЗИФТ, достаточно эффективны в случае, если маточные трубы хорошо проходимы. Вероятность зачать ребенка в результате ЗИФТ выше, так как яйцеклетка и сперматозоид уже «нашли друг друга». ГИФТ и ЗИФТ — это эффективные способы забеременеть, так как результат достигает 30%.
ЭКО без мужа – с чего начать?
Если женщина уже состоит в гражданском союзе или официальном браке с мужчиной, то решение о прохождении ЭКО с использованием донорской спермы она должна принимать вместе с ним. Это подразумевает поиск компромиссного решения, устраивающего обе стороны. Мужчина, изначально не желающий детей от постороннего человека, вряд ли станет хорошим отцом ребенку. При неразрешимых противоречиях паре стоит рассмотреть базовые основы своего союза и целесообразность его дальнейшего существования.
При отсутствии мужа (официального или гражданского) или при его согласии на проведение ЭКО с донорской спермой женщина может перейти к его непосредственной реализации. Воспользоваться этой услугой она может двумя путями:
- В частных клиниках. В этом случае услуга предоставляется на платной основе по заключенному с медучреждением договору. В стоимость входит цена за медицинское обследование пациентки, услуги донора, само экстракорпоральное оплодотворение. Достоинством ЭКО в частных клиниках является отсутствие очередей, индивидуальный подход к пациенткам, комплексный медицинский сервис, более мягкие требования по возрасту.
- По полису ОМС. Многих женщин интересует, можно ли сделать ЭКО без мужа бесплатно?. Такая возможность действительно предоставляется законодательством – для этого необходимо обратиться в государственную клинику, входящую в федеральную программу по оказанию бесплатных медицинских услуг. Однако, в таком случае предъявляются достаточно строгие требования по допустимому возрасту пациентки (22-39 лет), отсутствию противопоказаний.
В обоих случаях ЭКО проводится по одной и той же технологии, соответствующей принятым международным и российским стандартам качества и безопасности. В платных клиниках также предоставляются дополнительные услуги, такие как ИКСИ, преимплантационный генетический скрининг и т. д. Такая возможность есть и в государственных больницах, но уже за отдельную плату.








