Норма толщины воротникового пространства в 13 недель у плода
Содержание:
- Что такое ранний пренатальный скрининг и когда он проводится
- Если ТВП не в норме
- Увеличение ТВП плода: причины
- Факторы, которые могут повлиять на исследование
- Когда производится измерение
- Сколько стоит фетометрия
- Кто расшифровывает результаты фетометрии
- Расшифровка фетометрии: усредненные показатели
- Результаты фетометрии – приговор или подсказка к действиям?
- Подготовка к скрининговому УЗИ
- Оценка толщины носовой кости
- Нормальные значения толщины воротникового пространства
- Что делать при обнаружении аномалии?
- УЗИ скрининг в первом триместре
- Особенности толщины воротникового пространства в 12 недели
Что такое ранний пренатальный скрининг и когда он проводится
Скрининг (от англ. «просеивание») – это совокупность исследований, позволяющих определить группы беременных, у которых существует риск рождения ребенка с хромосомными аномалиями и врожденными пороками. Но ранний скрининг – это только начальный, предварительный этап обследования, после которого женщинам, с выявленным риском врожденных аномалий, рекомендуется более детальное диагностическое обследование, которое точно подтвердит или исключит наличие патологии.
Данный комплекс диагностики проводится беременным на сроке 11–13 недель +6 дней (когда копчико-теменной размер плода составляет от 45 до 84 мм). Самым оптимальным временем для проведения скрининга считается возраст от 12 до 13 недели, так как при таком обследовании оцениваются как признаки хромосомной патологии у плода, так и анатомические структуры будущего ребенка, а на сроке в 11 недель – 11 недель +4 дня сделать это очень сложно.
Что включает в себя ранний пренатальный скрининг
В комплексное обследование входят:
- УЗИ плода на наличие маркеров (признаков) хромосомной патологии и врожденных пороков развития;
- определение уровня биохимических маркеров хромосомных аномалий в крови беременной женщины: бета-ХГЧ и РАРР-А. Исследование проходит на специальном высокотехнологичном оборудовании Cobas e, Roshe, разрешенном для расчета риска хромосомных синдромов в программе Astraia (FMF);
- допплерометрия маточных артерий;
- цервикометрия – измерение длины шейки матки;
- сбор анамнеза (возраст, рост, вес, количество беременностей и родов, курение, сахарный диабет, артериальная гипертензия и др.);
- измерение артериального давления на обеих руках.
Полученные данные: анамнез, УЗИ и биохимические маркеры помещают в специально разработанную программу Astraia, которая рассчитывает риск рождения ребенка с врожденными аномалиями. Комбинация данных исследований увеличивает эффективность выявления плодов с синдромом Дауна и другими хромосомными заболеваниями.
Если ТВП не в норме
На сегодняшний момент оптимальным для формирования группы риска по хромосомным аномалиям является комбинированное обследование, включающее определение ТВП по УЗИ, анализ биохимических маркеров (β-ХГЧPAPP-A в сыворотке крови беременной) и возрастной скрининг . После него выносится заключение, в котором отмечается риск по хромосомным аномалиям (например, комбинированный риск по синдрому Дауна 1:300). При наличии высокого риска женщине рекомендуется произвестиамниоцентез (забор околоплодных вод) для определения хромосомного набора плода. Также может быть предложенкордоцентез (забор пуповинной крови) илихорионбиопсия (забор материала из ворсин хориона).
Информация Следует помнить, что эти методы обследования производятся только с информированного согласия беременной, и каждая женщина имеет право отказаться от них!
При нормальном хромосомном наборе (23 пары хромосом) беременность пролонгируется в обычном режиме. При наличии тяжелых хромосомных заболеваний, которые несовместимы с жизнью, женщине настоятельно рекомендуется прервать беременность. При наличии синдрома Дауна семья может самостоятельно принять решение о дальнейшей судьбе будущего ребенка (пролонгировать беременность, либо прервать ее). Таким образом, определение ТВП является основополагающим при УЗИ первого триместра, так как дает возможность вовремя диагностировать хромосомную патологию плода и принять правильное и взвешенное решение по поводу каждой конкретной беременности.
Увеличение ТВП плода: причины
Если при проведении УЗИ обнаружилось, что количество жидкости в воротниковой области превышает норму, это может быть обусловлено такими причинами:
- проблемы функционирования сердца и сосудов;
- малокровие;
- инфекционные заболевания;
- застаивание крови в верхнем отделе тела ребенка;
- деформация скелета;
- отклонения в формировании соединительной ткани;
- врожденные патологии.
Как правило, последний пункт – наиболее распространенное объяснение того, что норма количества жидкости в затылочной складке превышается.
Сюда относятся аномалии, связанные с наличием одной лишней хромосомы в наборе — трисомией:
- Синдром Дауна – аномалия, сопровождающаяся отклонениями от определенных медицинских показателей и нарушениями физического развития ребенка.
- Синдром Патау – патология, проявляющаяся недоразвитием головного мозга, некоторых внутренних органов;
- Синдром Эдвардса – наряду с синдромом Дауна считается самым распространенным генетическим заболеванием, связанным с деформацией строения скелета, лица, отклонениями в работе внутренних органов, проблемами общего развития ребенка.
С другой стороны, возможна недостача хромосомы, или моносомия. Этим явлением объясняется синдром Тернера, который наблюдается только у девочек и характеризуется отставанием в психическом и физическом развитии.
При диагностировании одной из этих патологий родителям рекомендуют прерывание беременности, однако решение всегда остается за ними. Ребенок с подобными генетическими отклонениями – большое испытание для семьи, кроме того, во многих случаях гарантии выживания малыша совсем нет. Так или иначе, никто не имеет права принуждать родителей к какому-либо решению.
Важно также понимать, что само по себе расширение воротниковой зоны не является показателем врожденных аномалий: часто в случаях, когда норма оказывается меньше реального значения ТВП, рождаются вполне здоровые дети. Если норма ТВП превышается – это повод проведения специальных обследований, которые с точностью определят наличие или отсутствие отклонений развития плода
Назначают следующие виды исследований:
- Повторное УЗИ (через четырнадцать дней после первого).
- Анализ крови, который поможет выявить риски возникновения патологий развития.
- Исследование околоплодных вод и пуповинной жидкости.
Все предложенные доктором методы обследования нужно проводить незамедлительно, поскольку при наличии аномалий и решении родителей прервать беременность, важен срок последней. Чем раньше будет сделан аборт, тем меньше вреда он принесет здоровью женщины. Кроме того, врач может предложить дополнительные анализы, позволяющие определить возможность иметь здоровых детей в дальнейшем.
Факторы, которые могут повлиять на исследование
Это важно для того, чтобы быть уверенным, что ребенок развивается без опасных патологий. Во второй половине беременности возможно заметить такие отклонения, как увеличение селезенки плода
Ее хорошо видно позади желудка во время поперечного и продольного сканирования. Увеличение селезенки может быть вызвано различными причинами
Во второй половине беременности возможно заметить такие отклонения, как увеличение селезенки плода. Ее хорошо видно позади желудка во время поперечного и продольного сканирования. Увеличение селезенки может быть вызвано различными причинами.
При такой патологии селезенки также часто наблюдается смещение желудка зародыша и его неправильная форма.
Размер желудка – тоже во многом явный показатель отклонений зародыша. Если величина желудка слишком маленькая, это явный признак аномального развития плода, который может впоследствии привести к неприятным последствиям вплоть до выкидыша. При смещении желудка, различных включениях в нем, аномальной форме и утолщении стенок показано наблюдение за состоянием ребенка и дополнительные обследования.
При скрининговом обследовании печени плода можно на раннем этапе выявить образование опухоли или кисты. Смещение, увеличение или уменьшение размеров печени также можно увидеть при подобном обследовании. Изучение патологий печени на столь раннем этапе беременности позволяет своевременно определить особенности развития плода.
Обследование сердца, печени, селезенки, поджелудочной железы, желудка и других внутренних органов и тканей дает возможность получить полную клиническую картину течения беременности. Все эти показатели позволяют вовремя заметить развивающиеся патологии. При своевременной диагностике значительно повышается шанс успешной терапии или же прерывания беременности с минимальным риском для женщины, если патологии не поддаются лечению (синдром Патау, синдром Эдвардса и другие).
Также немаловажным является не только обследование внутренних органов зародыша, но и оценка его кровотока. При этом особо изучается верхняя брыжеечная артерия, которая снабжает кровью кишечник, артерии селезенки и желудка. Низкие показатели пропускной способности артерий могут указывать на задержку развития зародыша. Не нормальная верхняя брыжеечная артерия также может косвенно указывать на развитие синдрома ЗВРП.
Когда производится измерение
Измерение показателей ТВП производится на сроке беременности 10-14 недель, когда плод уже становится достаточно большим, чтобы можно было провести более точное исследование. В это время размер варьируется от 4-9 см, и исследуемая область становится максимально доступной для изучения.
Верхняя граница срока диагностики – четырнадцатая неделя беременности.
Оптимальным считается проведение обследования на сроке от одиннадцатой до тринадцатой недели. Толщина воротниковой зоны изучается во время планового ультразвукового исследования, предназначенного для выявления патологий в формировании плода. Такое УЗИ обязательно проводится в первом триместре, а затем – еще несколько раз на протяжении всего срока беременности, а именно – не реже, чем один раз в течение каждого триместра.
Примерно в то же время может быть исследована верхняя брыжеечная артерия и сосуды печени и селезенки.
Сколько стоит фетометрия
Цена фетометрии зависит от клиники, где проводится обследование, уровня аппарата и сложности диагностики. В нашей клинике фетометрию и другие виды УЗИ для беременных можно сделать по следующим ценам:
| 69 | Ультразвуковое исследование на ранних сроках беременности | 1000 |
| 70 | Исследование плода с 11 нед. по 15 нед. | 2000 |
| 71 | Исследование плода при многоплодной беременностис 11 нед. по 15 нед. | 2900 |
| 72 | Исследование плода 15 нед. по 40 нед. | 3100 |
| 73 | Исследование плода при многоплодной беременностис 15 нед. по 40 нед. | 4000 |
| 74 | Исследование плода с 15 нед. по 40 нед. + доплерометрия | 3600 |
| 75 | Исследование плода при многоплодной беременностис 15 нед. по 40 нед. + доплерометрия | 4600 |
| 76 | Скрининговое ультразвуковое исследование в III триместре при многоплодной беременности (30,0 – 34,0 нед.) | от 4000 |
| 77 | Фетометрия (ультразвуковая динамика роста плода) | 1600 |
| 78 | Фетометрия при многоплодной беременности (ультразвуковая динамика роста плода) ! | 2500 |
| 79 | Допплерометрия при беременности (исследование кровотока в средней мозговой артерии, артериях пуповины плода, маточных артериях) | 1000 |
| 80 | Допплерометрия при многоплодной беременности (исследование кровотока в средней мозговой артерии, артериях пуповины плодов, маточных артериях) | 2000 |
Диагностика проводится на новом современном аппарате. Прочитайте о нем в нашей статье.
Кто расшифровывает результаты фетометрии
Расшифровкой результатов УЗИ беременных занимается гинеколог. Лучше обращаться к специалисту высшей категории, особенно, если фетометрия показала какие-то проблемы.
Расшифровка фетометрии: усредненные показатели
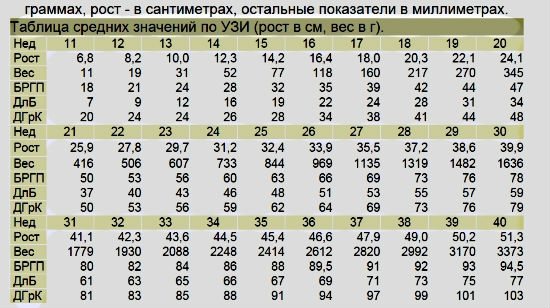
Вот примерные показатели основных параметров фетометрии (все они измеряются в миллиметрах) по триместрам:
|
Триместр |
БПР (бипариетальный размер головки) |
КТР (копчико-теменной размер) |
ДБ (длина бедра) |
ОЖ (окружность живота) |
ОГ (окружность головы) |
|
1 (11-12 нед.) |
21 |
48 |
9 |
49 |
24 |
|
2 (15-16 нед.) |
53 |
69 |
40 |
58 |
53 |
|
3 (32 нед.) |
82 |
98 |
63 |
89 |
83 |
Кроме 3-х обязательных, или рекомендуемых, фетометрий, врач может назначить дополнительное УЗИ, если в состоянии и развитии малыша обнаружатся какие-то пороки. Это даст возможность вовремя принять меры к их устранению или корректировке. Например, зачастую бывает достаточно изменить рацион питания или степень физических нагрузок будущей мамы, скорректировать плацетарную недостаточность, устранить очаг инфекции и т.п., чтобы все пришло в норму.
Результаты фетометрии – приговор или подсказка к действиям?
Нужно отметить, что внутриутробное развитие ребенка отличается индивидуальностью и некоторой волнообразностью. Поэтому достоверную расшифровку результатов УЗИ способен сделать только акушер-гинеколог, ведущий беременность. Конечно, данные, полученные при каждом обследовании, соотносятся с параметрами в приводимой выше таблице. Однако, они не зря называются средними. В развитии малыша большую роль играет и такой фактор, как генетическая предрасположенность.
Например, если родители отличаются небольшим ростом, некоторое несоответствие всех фактических параметров малыша, т.е. их уменьшение, тем, что считаются нормальными, вполне ожидаемо. Но вот если разница окажется лишь в 1-2 параметрах и причем существенная или параметры отличаются от нормы – отстают/опережают – более, чем на 2 недели или на 2 строчки в таблице, это уже станет поводом к выяснению причин подобного явления и назначению дополнительных диагностик.
Именно благодаря фетометрии, гинеколог совместно с генетиком могут еще на ранней стадии развития малыша диагностировать такие серьезные заболевания, как гидроцефалия (нарушение развития головного мозга), гипотрофия (несоответствие массы плода его длине, вызванное дефицитом питания), задержка внутриутробного развития и др.
В подобных случаях разработка индивидуальной программы ведения беременности, обязательно включающей проведение экстренных терапевтических мер и внесение корректив в режим жизни беременной женщины, практически всегда дают положительные результаты, и на свет появляется здоровый малыш.
Так что, фетометрия – это прекрасный способ познакомиться со своим малышом еще до его рождения и убедиться в том, что его развитие, так же, как ход всей беременности, протекает без осложнений.
Подготовка к скрининговому УЗИ
Трансабдоминальное УЗИ — датчиком водят по брюшной стенке женщины, трансвагинальное УЗИ — датчик вводят во влагалище.
При трансабдоминальном УЗИ женщина, со сроком до 12 недель беременности, должна прийти на диагностику с полным мочевым пузырем, выпив 1-1,5 л воды за полчаса-час до визита к врачу-узисту. Это необходимо, чтобы полный мочевой пузырь «выдавил» матку из полости таза, что даст возможность лучше её рассмотреть.
Со второго триместра матка увеличивается в размерах и хорошо визуализируется без всякой подготовки, поэтому необходимость в полном мочевом пузыре отпадает.
Возьмите с собой носовой платок, чтобы вытереть с живота остатки специального геля.
При трансвагинальном УЗИ предварительно необходимо провести гигиену наружных половых органов (без спринцевания).
Врач может сказать заранее приобрести в аптеке презерватив, который одевают на датчик в целях гигиены, и сходить в туалет помочиться, если последнее мочеиспускание было более часа назад. Для поддержания интимной гигиены возьмите с собой специальные влажные салфетки, которые также приобретите заранее в аптеке либо в магазине на соответствующем отделе.
Трансвагинальное УЗИ проводят обычно только в первом триместре беременности. С помощью него можно ещё до 5 недели беременности обнаружить плодное яйцо в полости матки, абдоминальному УЗИ это не всегда под силу на таком раннем сроке.
Преимуществом вагинального УЗИ является и то, что оно способно определить внематочную беременность, угрозу выкидыша при патологии расположения плаценты, заболевания яичников, фаллопиевых труб, матки и её шейки. Также вагинальное исследование дает возможность более точно оценить, как развивается плод, что бывает трудно сделать у женщин с избыточным весом (при наличии складки жира на животе).
Оценка толщины носовой кости
Развитие кости носа относится к одной из основных оценок состояния эмбриона. Именно УЗИ помогает обнаружить возможную аномалию на начальных этапах беременности.
У плода с хромосомной аномалией окостенение происходит позже, чем у здорового. Поэтому, если имеются отклонения в развитии эмбриона, носовая косточка при первом скрининге либо отсутствует (в 11 недель), либо ее величина слишком мала (с 12 недели).
Длину косточки сопоставляют с нормативным значением с 12 недели беременности, на 10-11 неделе врач указывает лишь не ее наличие или отсутствие.
Как выглядит на УЗИ
Носовая кость четырехугольной формы определяется во время процедуры УЗИ.
Для оценки носовой кости в I триместре беременности необходимо соблюдать строгие условия. Это адекватное увеличение (на снимке должны быть только голова и верхняя часть грудной клетки), среднесагиттальный скан (должны быть визуализированы: эхогенный кончик носа, небный отросток верхней челюсти, диэнцефалон), нос представлен тремя «К» (кончик носа, кожа, кость). Кожные покровы и кости носа визуализируются в виде знака «равенства», нос параллелен датчику.
Патологией носовой кости считается:
- полное отсутствие (аплазия);
- изменение ее длины (гипоплазия);
- изменение ее эхогенности.
Если все критерии соблюдены, то на уровне носа плода должны быть видны три четко различимые линии: верхняя линия представляет собой кожу, книзу от нее визуализируется более толстая и более эхогенная, чем кожа, носовая кость. Третья линия, визуализируемая на более высоком уровне, чем кожа, — это кончик носа.
Не стоит забывать, что первоочередное значение в период 10-12 недель беременности имеет сам факт присутствия носовой косточки плода, а измерения не столь показательны, ведь хромосомные аномалии окостенения происходят позднее.
Параметры в норме
Норма толщины и длины носовой кости в 12 недель развития плода, как и на последующих месяцах беременности женщины, систематизируется, и является важным фактором при изучении результатов исследования ультразвуком.
Если длина кости носа не соответствует сроку беременности, но при этом остальные показатели в норме, то не стоит беспокоиться. Вероятно, это индивидуальная особенность ребенка. Носик у такого малыша может быть маленьким и курносым, как у родителей или у бабушки с прадедушкой.
Далее представлена таблица «Носовая кость, норма по неделям».
| Период (недели) | Норма (мм) | Минимальное значение (мм) | Максимальное значение (мм) |
| 10-11 | определяется | ||
| До 13-й | 3,1 | 2,0 | 4,2 |
| до 15-й | 3,8 | 2,9 | 4,7 |
| до 17-й | 5,4 | 3,6 | 7,2 |
| до 19-й | 6,6 | 5,2 | 8,0 |
| до 21-й | 7,0 | 5,7 | 8,3 |
| до 23-й | 7,6 | 6,0 | 9,2 |
| до 25-й | 8,5 | 6,9 | 10,1 |
| до 27-й | 9,4 | 7,5 | 11,3 |
| до 29-й | 10,9 | 8,4 | 13,4 |
| до 31-й | 11,2 | 8,7 | 13,7 |
| до 33-й | 11,4 | 8,9 | 13,9 |
| до 35-й | 12,3 | 9,0 | 15,6 |
Норма носовой косточки в 12 недель при проведении ультразвукового исследования позволяет сделать вывод о хорошем, здоровом развитии плода на ранних сроках. Если ее длина меньше нормы, то присутствует гипоплазия. Но бывают исключительные случаи, когда ряд проведенных обследований не выявляет наличие кости вообще. Тогда ставится вопрос об аплазии.
Возможные патологии
Оценка толщины носовой кости улучшает результаты комбинированного скрининга.
Длина и структура этого органа позволяет обнаружить большое количество болезней, связанных с хромосомами на ранних сроках, это синдромы:
- Дауна;
- Корнели де Ланге;
- Патау;
- Шерешевского-Тернера;
- Эдвардса.
На самом деле причин патологических отклонений от нормальных показателей длины парной косточки носа плода множество, и все они носят различный характер.
Это может быть:
- хронический алкоголизм одного из родителей;
- тяжелые последствия курения;
- женщины, переболевшие гриппом, простудой и другими заболеваниями в первом триместре беременности;
- прием антибиотиков и других сильных лекарств;
- облучения рентгеном;
- воздействие вредных факторов окружающей среды;
- ушибы;
- длительный и сильный перегрев беременной женщины.
Таким образом, помимо генетики, на внутриутробное развитие плода влияют образ жизни и здоровье будущей матери.
Исследования показывают, что у 266 малышей с синдромом Дауна кость носа в первом триместре была патологична в 248 случаях, что составляет 93,2 %.
Если в 11-12 недель у плода отсутствует носовая кость при условии нормальных показателей других маркеров (ультразвуковых и биохимических), не стоит учитывать этот показатель при расчете индивидуального риска. В дальнейшем рекомендуется провести дополнительное ультразвуковое исследование через 7 дней. В том случае, если кость носа останется патологична, необходимо учитывать этот факт при перерасчете величины индивидуального риска по хромосомным аномалиям.
Нормальные значения толщины воротникового пространства
Норма ТВП, разработанная для каждого срока беременности, представлена в таблице 1.
Таблица 1.
| Срок беременности | Норма значения ТВП, мм |
| 10 недель 0 дней – 10 недель 6 дней | 0,8 – 2,2 |
| 11 недель 0 дней – 11 недель 6 дней | 0,8 – 2,4 |
| 12 недель 0 дней – 12 недель 6 дней | 0,7 – 2,5 |
| 13 недель 0 дней – 13 недель 6 дней | 0,7 – 2,7 |
Если у вашего будущего ребенка во время УЗИ выявлено ТВП больше нормы, не стоит сразу впадать в панику, так как выше мы уже описали, что этому может быть много причин, в том числе и совершенно здоровое его состояние.
Но всё-таки плоды с ТВП более 3,0 мм в сроке 11-14 недель имеют высокий риск хромосомных аномалий.
Также измеряется ТВП для прогноза возможных рисков беременности. У плодов с нормальным кариотипом и увеличением ТВП возрастает риск преждевременных родов, пороков сердца и других аномалий плода.
Что делать при обнаружении аномалии?
Выяснить, есть ли у ребенка хромосомный недуг, можно лишь при обширном обследовании. Если величина ТВП больше нормы, беременным рекомендуют через неделю пройти ультразвуковую диагностику повторно. Также проводится исследование биохимических маркеров в крови – свободного бета-ХГЧ и PAPP-A. При этом обязательно учитывается возраст потенциальной матери.
По итогу скрининга выдается заключение, где обозначен риск рождения малыша с хромосомной аномалией. При большой вероятности наличия хромосомной аберрации беременную направят на ряд других исследований. При этом любое из них проводится лишь по желанию женщины, она вправе отказаться. В качестве дополнительного обследования могут быть назначены:
- биопсия хориона – проверка маленькой частички хориона;
- биопсия плаценты – изучение клеток плаценты;
- амниоцентез – исследование амниотической жидкости, назначается, если полученный результат биопсии неточен или образец хориона разрушился при изучении в лаборатории;
- кордоцентез – диагностика крови из пуповины или материала из ворсинок зародыша.
Целью каждого из исследований является определение набора хромосом. Если он состоит из 23 хромосом, это означает, что все нормально. При наличии критических показателей, рекомендовано прерывание беременности.
Loading…
Поделитесь с друьями!
УЗИ скрининг в первом триместре
Пренатальный скрининг — это комбинированное биохимическое и ультразвуковое исследование, включает в себя анализ крови на основные гормоны беременности и УЗИ плода с измерением некоторых величин.
Стандартным обследованием при беременности является только плановое УЗИ, скрининг обычно проводят либо при желании беременной женщины удостовериться в правильном развитии ребенка, либо по назначению врача при риске возникновения хромосомных патологий плода.
В группу риска входят беременные:
- старше 35 лет, возраст отца старше 40 лет;
- младше 18 лет;
- имеющие в роду генетические заболевания;
- с замершей беременностью в прошлом, рождением мертвого ребенка и/или с неоднократными самопроизвольными выкидышами;
- переболевшие в первом триместре вирусными или инфекционными заболеваниями;
- принимающие опасные для плода препараты;
- зачавшие ребенка от родственника.
Задача пренатального скрининга выявить беременных женщин группы высокого риска по рождению детей с хромосомными болезнями и врожденными пороками развития.
При расчете риска учитывается возраст, толщина воротникового пространства и биохимические маркеры крови (β-hCG и PAPP-A) беременной женщины (берется из вены).
Когда проходят
Сроки проведения УЗИ скрининга устанавливает гинеколог, ведущий беременность. Чаще всего его назначают с 10 по 13 неделю после зачатия. Несмотря на небольшие сроки, анализы точно показывают наличие хромосомных расстройств у будущего ребенка.
Что входит
В ходе УЗИ диагност выясняет количество плодов, срок беременности, снимает размеры эмбриона: КТР (копчико-теменной размер), БПР (бипариетальный размер головы), величину шейной складки, носовой косточки и прочее.
Согласно этим данным можно узнать, как развивается плод в утробе матери.
В период первого триместра измеряют:
- Бипариетальный размер (БПР) головы — указывает на развитие головного мозга. Измеряется от виска до виска. Эта величина увеличивается пропорционально сроку беременности. Превышение нормы БПР головы ребенка говорит о: крупном плоде, скачкообразном росте эмбриона (выравнивается со временем), наличии опухоли головного мозга (несовместимые с жизнью), водянке головного мозга (лечится антибиотиками, которые принимает мать). БПР может быть меньше нормы при недоразвитии головного мозга или отсутствии некоторых его участков.
- Копчико-теменной размер (КТР) — это один из важнейших показателей развития эмбриона. КТР – это размер от копчика до темечка, без учета длины ножек.
- Толщина воротникового пространства (ТВП) или размер «шейной складки» — это основной показатель, который при отклонении от нормы указывает на хромосомное заболевание (синдром Дауна, синдром Эдвардса или другое).
- Такие органы и части тела, как кости свода черепа, бабочка, костный и мышечный скелет, позвоночник, кости конечностей, передняя брюшная стенка, желудок, мочевой пузырь. На этом сроке они уже хорошо просматриваются.
- Частота сердечных сокращений (ЧСС) плода с 11 недели и до конца беременности — 140-160 ударов в минуту (не зависит от пола). ЧСС плода ниже нормы (85-100 уд./мин) или выше нормы (более 200 уд./мин) — тревожный признак, при котором назначается дополнительное обследование и при необходимости лечение.
- Оценка жизнедеятельности ребенка. Двигательную активность просто отмечают как «определяется».
- Желточный мешочек, хорион и амнион.
- Осматривается стеки и шейка матки, ее зев должен быть закрыт.
- Доплерометрия венозного протока. В 11–13 (+6) недель беременности нарушение кровотока в венозном протоке сочетается с наличием у плода хромосомной патологии или пороков сердца, и является признаком возможного неблагоприятного исхода беременности.
Биохимический скрининг I триместра включает определение уровня свободного b-ХГЧ и протеина-А плазмы крови — PAPP-A. Это два гормона беременности и при нормальном развитии малыша они должны соответствовать норме.
Отклонение от нормы некоторых параметров при первом скрининге не дает повода для волнений, просто беременность в будущем должна наблюдаться более пристально, и только после второго скрининга можно говорить о риске развития пороков у ребенка.
Особенности толщины воротникового пространства в 12 недели
На двенадцатой неделе эмбрион уже прошел три месяца развития и основные маркеры, по которым можно сделать выводы о его развитии, видны специалисту. Это самый информативный этап для определения различных патологий и отклонений в развитии плода, а также в течение беременности в целом. Каждый параметр имеет свои данные, которые соотносятся с таблицей нормы. Что касается воротниковой зоны, то ее толщина также имеет показатели с определенными рамками. Скопление жидкости, дающее складку на двенадцатой неделе не должно превышать 3 миллиметров, минимальный размер составляет 0,7 мм
Важно иметь в виду, что данные могут варьироваться в зависимости от расположения головки плода: прижата она к груди, повернута в сторону и т. п