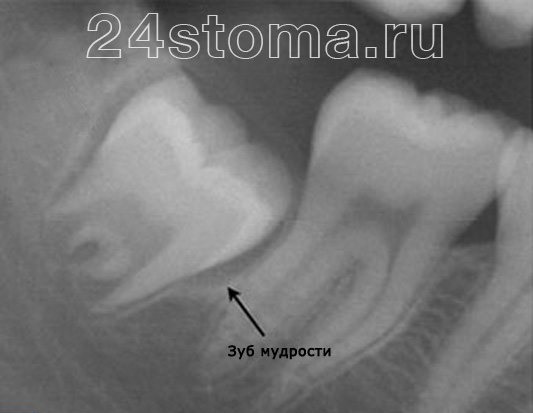
Средства от зубной боли при беременности
Содержание:
- Профилактика ротавирусной инфекции
- Причины тахикардии у беременных
- Лечение тахикардии при беременности: что делать?
- Нарушения работы
- Причины гипоксии плода
- Как определить тонус матки
- Почему тело «дергается» во сне
- Патологическое КТГ
- Симптомы и лечение синусовой тахикардии
- Чем опасен тонус матки
- Диагностика и лечение тахикардии
- Опасность
- Симптомы недостатка и избытка гормонов щитовидной железы
- Что такое преэклампсия беременных? Симптомы и диагностика
- Симптомы
- Как быстро успокоить сердце?
- Когда обратиться к врачу?
- Диагностика
- Лечение
- Прогноз и профилактика
- Заключение
- Почему возникает
- Лекарственные средства от зубной боли при беременности
- Как классифицируют тахикардию сердца
Профилактика ротавирусной инфекции
Основная роль в профилактике ротавирусной инфекции принадлежит правилам гигиены. Учитывая способы распространения и передачи вируса необходимо тщательно мыть руки после посещения туалета, прогулки на улице, перед едой.
Важно следить за чистотой детских игрушек, посуды, пустышек и других предметов, которые ребенок может попробовать на вкус. В разгар сезонных вспышек инфекций по возможности не берите с собой детей до 3 лет, когда посещаете места большого скопления людей
Путешествуя за границей, не пейте сырую и бутилированную воду сомнительного происхождения. Не употребляйте напитки со льдом. Тщательно мойте фрукты и овощи.
Если в доме есть больной ротавирусом важно обеспечить правила карантина, так как в первые дни болезни человек очень заразен. У заболевшего должно быть отдельное помещение, личные средства гигиены (полотенце, зубная щетка) и собственная столовая посуда
В комнате, где находится больной нужно ежедневно проводить влажную уборку, проветривать. Тару, в которую собираются выделения больного, необходимо тщательно промывать горячей водой с мылом.
Для детей разработаны меры специфической профилактики ротавирусного гастроэнтерита — вакцинация. В России зарегистрирована вакцина Ротатек. Это препарат, содержащий живые ослабленные ротавирусы пяти наиболее распространенных типов. Вакцину применяют только у детей, рекомендованный период вакцинации от 1,5 до 8 месяцев. Вакцинация старших детей и взрослых считается нецелесообразной, так как с возрастом человек инфицируется этими типами вируса естественным путем и восприимчивость к ротавирусной инфекции снижается.
Вакцина закапывается в рот малышу в 6 недель, затем троекратно с интервалом в 10-14 недель вакцинацию повторяют. Сейчас прививка от ротавирусного гастроэнетрита введена в Национальный календарь профилактических прививок по эпидемическим показаниям. То есть её можно сделать бесплатно при высоком риске заражения. По желанию прививку можно сделать за свой счет в любое время.
Причины тахикардии у беременных
Тахикардия при беременности, как правило, развивается под воздействием следующих факторов:
- гормональные изменения в организме беременной;
- возрастающая нагрузка на сердечно-сосудистую систему, обусловленная состоянием беременности;
- повышение массы тела будущей матери, сопутствующее беременности;
- изменение положения сердца в грудной клетке, как следствие увеличения растущей матки;
- анемия, пониженное или повышенное артериальное давление — распространенные причины тахикардии у беременных;
- недостаток в материнском организме витаминов и минералов (в т. ч. магния, йода, железа, калия);
- тяжелый токсикоз, влекущий за собой нарушение водного баланса в организме беременной;
- повышенная возбудимость нервной системы, стрессы, нервное перенапряжение;
- побочный эффект от приема медикаментозных препаратов;
- избыточный вес, ожирение;
- наличие у женщины вредных привычек;
- патологии сердечно-сосудистой системы, некоторые инфекционные и хронические заболевания.
Лечение тахикардии при беременности: что делать?
Повышение частоты пульса требует обращения к доктору для выявления его причины, установки опасности состояния для матери и плода, а также, в случае необходимости, назначения лечения. Многие женщины переживают, если развилась тахикардия при беременности. Что делать в таком случае?
Если этого недостаточно, лечение тахикардии при беременности может проводиться с помощью растительных сборов, назначенных доктором, например:
- плоды шиповника
- валериана
Если диагностирована выраженная тахикардия при беременности, лечение назначает врач и может включать назначение витаминных и седативных препаратов:
- Элевит
- Персен
- Новопассит
- Прегнавит
- Витрум Пренаталь и прочие
Когда начинает развиваться тахикардия у беременных — лечение откладывать нельзя. За столь безобидным симптомом может скрываться реальная угроза здоровью и жизни как матери, так и ребенка. Если развилась тахикардия при беременности, что делать врач определяет индивидуально, исходя из выраженности симптома и общего самочувствия женщины.
Нарушения работы
Выработку Т3 и Т4 регулирует тиреотропный гормон гипофиза ТТГ. Работа щитовидки чаще нарушается с возрастом или из-за патологий других органов. При снижении выработки тиреоидных гормонов развивается гипотиреоз. При увеличении синтеза Т3 и/или Т4 диагностируют гипертиреоз, или тиреотоксикоз.
В 70-80 % случаев причины гипертиреоза – патологии щитовидной железы:
- эндемический зоб – увеличение органа из-за нехватки йода;
- диффузный токсический зоб – поражение органа клетками собственного иммунитета;
- узловой зоб, тиреотоксическая аденома, другие доброкачественные и злокачественные опухоли.
Болезнь развивается преимущественно в возрасте 20-50 лет, у женщин в 10 раз чаще, чем у мужчин.
При гипотиреозе замедляется обмен веществ. Состояние в 99 % случаев развивается из-за поражения щитовидки – травматического, лучевого, инфекционного или аутоиммунного, а также из-за дефицита йода в организме или приема некоторых лекарств. У 1 % пациентов причина гипотиреоза – поражение гипоталамуса или гипофиза. Поражения гипофиза сопровождаются повышением уровня ТТГ.
Причины гипоксии плода
С момента зачатия организмы матери и ребенка составляют единую систему. И от состояния здоровья женщины, нормального течения беременности во многом зависит здоровье будущего крохи. Внутриутробная гипоксия плода развивается на фоне нарушений кровоснабжения в организме женщины. Недостаточность кровотока провоцирует кислородное голодание плода и вызывает опасные процессы.
Это может происходить по разным причинам, среди которых выделяют:
- хронические заболевания женщины;
- патологии беременности.
Эти заболевания относят женщину в группу риска по вероятности развития гипоксии плода при беременности. Патология может возникать также на фоне генетических аномалий у матери, эпилепсии и железодефицитной анемии. Последнее состояние особенно широко распространено у будущих мам. При анемии кровь переносит по организму значительно меньше кислорода, и плод не получает его в достаточном количестве.
pixabay.com  / 
Как определить тонус матки
Как правило, тонус задней стенки матки протекает бессимптомно и диагностируется только по ультразвуковому исследованию
Поэтому так важно соблюдать рекомендации врача и вовремя проходить необходимые в каждом триместре беременности обследования. Если на УЗИ будет выявлено мышечное напряжение, врач порекомендует безопасные препараты, которые помогут поддерживать здоровую беременность
Если напряжение концентрируется на передней стенке матки или в ее нижней части, женщина может ощущать характерные симптомы:
- напряжение в нижней части живота;
- тянущие боли;
- дискомфорт в области поясницы.
Похожие ощущения возникают в первые дни болезненных менструаций и служат характерным признаком напряжения мышечных стенок матки.
На более поздних сроках женщина может отмечать чувство отвердения в нижней части живота, а если приложить к нему ладонь, на ощупь он окажется «каменным». Также могут возникать резкие схваткообразные боли, которые долгое время не проходят. Этим гипертонус отличается от «тренировочных» схваток, называемых схватками Брекстона-Хикса. Последние, как правило, безболезненны и проходят достаточно быстро. Тогда как боль при гипертонусе может сохраняться длительно.
pixabay.com  / 
Почему тело «дергается» во сне
— Явление называется «ночными подергиваниями». Это один из видов гиперкинезов, которые характеризуются частыми и непроизвольными сокращениями мышечных волокон. Сокращаться могут целые мышечные группы: конечности, лицо или даже все туловище, — описывает врач. — Подергивания возникают в основном в момент засыпания или во время глубокого сна.
Такое может происходить абсолютно со всеми: людьми любого возраста и пола.
— Непроизвольные движения во сне зачастую будут вариантом нормы, — успокаивает врач. — В таком случае это происходит вследствие накопления факторов стресса, выработки адреналина, который и выбрасывается в фазе быстрого или медленного сна. В результате человек вздрагивает. Длительная работа за компьютером, использование гаджетов перед сном, переизбыток информации — все это повышает вероятность такой реакции организма.
Фото: unsplash.com
Алексей Малков приводит примеры различных видов подергиваний, которые могут быть вариантами нормы: может дрожать конкретное место (палец, глаз), могут происходить спонтанные разгибания-сгибания ступней или кистей, тики век, сокращения языка, непроизвольные вращения глазных яблок. Иногда «подергивания» выражаются артикуляционно — внезапными вскрикиваниями во сне.
Патологическое КТГ
Выделяют 3 патологические варианта КТГ.
Немая или монотонная КТГ
Для нее характерно отсутствие акцелераций и децелераций, но при этом базальная ЧСС находится в пределах нормы. Графическое изображение такой кардиотокографии близко к прямой линии.
Синусоидальная КТГ
Графическое изображение такой кардиотокографии имеет вид синусоиды. Такая КТГ указывает на выраженное кислородное голодание плода. Иногда его обнаруживают на фоне приема беременной женщиной психотропов или наркотиков.
Лямбда-ритм
Для него характерно быстрое чередование ускорений и замедлений. В большинстве случаев данная патология КТГ указывает на компрессию пуповины. Как правило, она защемляется между головкой плода и материнскими костями таза, что ведет к уменьшению поступления крови и развитию гипоксии.
Кроме того, выделяют условно патологические виды КТГ с характерными признаками: присутствие замедлений, идущих сразу же за ускорениями, пассивность движений у плода, недостаточный диапазон и изменчивость ритма.
При получении сомнительных результатов при стандартном КТГ проводят запись с функциональными пробами:
- Нестрессовый тест. Изучения ЧСС производят на фоне естественных движений плода. В нормальном состоянии после любого шевеления ребенка сердечный ритм должен ускоряться. Если этого не происходит, то можно говорить о наличие патологии.
- Стрессовый тест. Беременной вводят окситоцин и следят за изменениями сердечного ритма у малыша. В норме должны наблюдаться акцелерации, базальный ритм должен находится в допустимом диапазоне, а замедления должны отсутствовать. Если же после введения этого препарат у плода не наблюдается ускорений ритма, а скорее можно отметить, что сердечные сокращения замедляются, то это указывает на кислородное голодания.
- Маммарный тест. В ходе этого теста добиваются выработки естественного окситоцина в организме женщины путем массирования сосков в течение 2 минут. Дальше производят оценку, как и в случае с введением синтетического окситоцина.
- Тест с физической нагрузкой. Запись КТГ производят сразу же после выполнения беременной ряда действий, подразумевающих физическую нагрузку. Чаще всего ее просят подняться по ступенькам до 2-х пролетов лестничного марша. В ответ на такие действия ЧСС плода должно увеличиться.
- Дыхательная проба. Беременная женщина в процессе записи КТГ должна задержать дыхание сперва на вдохе, а затем на выдохе. В первом случае ожидается, что ЧСС малыша снизиться, а во втором повысится.
В отличие от стандартного УЗИ и допплерографии, которые демонстрируют анатомию и кровообращение плода и детского места, КТГ позволяет определить влияние кислорода и питательных веществ на ребенка. Кроме того, КТГ незаменима в процессе родоразрешения, когда другие методы применить невозможно. Такое исследование помогает выбрать правильную тактику ведения родов с учетом того, как плод переносит появившиеся нагрузки.
Симптомы и лечение синусовой тахикардии
Синусовые нарушения диагностируют чаще остальных. В «зоне риска» — пожилые люди и пациенты с наследственными патологиями. Особенность этой разновидности тахикардии — правильность ритма сердцебиения при росте частоты до 180-220 ударов за 60 секунд и постепенном начале и окончании приступа. Вызывают его внешние проявления, которые провоцируют чрезмерный автоматизм синоатриального узла.
Есть редкая синусовая разновидность — неадекватная, с неясным генезом и проявлением в состоянии покоя. Это малоизученное состояние, которое чаще возникает у женщин, молодых людей и сопровождается стойким сердцебиением, одышкой и постоянной слабостью на протяжении не менее чем трех месяцев.
Тахикардические приступы могут быть бессимптомными, но чаще сопровождаются:
- ощущением нехватки воздуха;
- головокружением и даже обмороком — кровоснабжение в организме нарушается из-за нарушений сердечного выброса;
- одышкой, слабостью, быстрой утомляемостью;
- бессонницей, снижением аппетита и работоспособности;
- длительным учащенным сердцебиением;
- ощущением холода в руках и ногах, снижением АД и диуреза.
Выраженность симптомов зависит от личного порога чувствительности. Лечению подлежит только неадекватная тахикардия, при физиологической (адекватной) медикаментозная терапия не назначается. Требуется лишь устранить внешние факторы: исключить вредную пищу, минимизировать алкоголь, отказаться от курения, сбалансировать физическую нагрузку и т.д. Чаще всего врачи лечат заболевание, вызвавшее патологическую тахикардию, убирая ее как симптом.
Чем опасен тонус матки
При возникновении гипертонуса будущая мама обычно испытывает дискомфорт. Но внутри ее тела происходят куда более опасные процессы. Если состояние возникает часто или сохраняется длительно, это может приводить к нарушению маточно-плацентарного кровотока и недостатку кислорода, который получает малыш.
В этом состоянии шейка, изначально упругий мышечный орган, не может сомкнуться. А это опасно проникновением инфекций к плоду и плодным оболочкам, а также неспособностью женщины выносить беременность.
На любом сроке вынашивания малыша мышечное напряжение может спровоцировать отслойку плаценты или преждевременные роды. Поэтому врачи-гинекологи так внимательно относятся к наблюдению беременных и контролю этого состояния.
При этом накануне родов оно не только желательно, но и необходимо, так как помогает шейке раскрыться, а малышу — появиться на свет. После родов приводит растянутую при беременности матку к нормальному состоянию. Если роды протекали длительно или на свет появился особенно крупный малыш, перерастянутая матка не может сокращаться эффективно. В этом случае врачи применяют специальные препараты для повышения тонуса с целью снижения риска кровотечения.
pixabay.com  / Parentingupstream
Диагностика и лечение тахикардии
Вы испытываете учащенное сердцебиение, что делать в этой ситуации? Ответ прост – обратиться к кардиологу. Первым делом врач проведет точную диагностику. Начинается она с подробного опроса пациента
Врачу важно услышать обо всех имеющихся жалобах, а также о хронических заболеваниях, наследственности и пр. Главный метод обследования – ЭКГ. В настоящее время имеется современная аппаратура для получения ЭКГ-данных
С помощью неё максимально точно определяется любая аритмия сердца. Правильный анализ ЭКГ имеет особое значение, поэтому расшифровку полученных данных проводит опытный кардиолог. В ряде случаев для уточнения диагноза требуются другие методы обследования пациента: эхокардиограмма, Холтеровское мониторирование ЭКГ и пр. Нельзя забывать о дополнительных методах исследования: анализы крови, УЗИ щитовидной железы и т.д.
В Клинике ЭКСПЕРТ возможен весь необходимый комплекс диагностических мероприятий. Имеется современная аппаратура для ЭКГ, поэтому кардиолог всегда поставит быстро и точно диагноз.
Опасность
Какую опасность несет синусовая тахикардия для беременной? Беременность — это такой период в жизни женщины, когда повышаются риски возникновения множества заболеваний или осложняются имеющийся проблемы со здоровьем.
Если не лечить данное заболевания, пустив его развитие на самотек, можно начать ощущать беспокойные чувства и постоянные перепады настроения, появится нарушение сна и состояние вялости. В итоге иммунитет женщины снизится, а и без того ослабленный организм будет постоянно пребывать в сонном состоянии.
Такие проблемы у беременной женщины может негативным образом повлиять на состояние ее организма и качество ее жизни. К тому же при подобном заболевании повышается риск потерять плод или получить в итоге осложнение во время родоразрешения. Именно поэтому проблемы с сердцем у будущей мамы должны быть выявлены на ранних сроках для успеха их лечения.
Симптомы недостатка и избытка гормонов щитовидной железы
| Гипотиреоз | Гипертиреоз |
|---|---|
| Замедленный пульс меньше 60 ударов в минуту | Учащенный пульс выше 90 ударов в минуту |
| Ломкость, сухость и выпадение волос | Ранняя обильная седина, истончение ногтей и волос |
| Повышенная зябкость конечностей | Усиленное потоотделение, непереносимость жары |
| Лишний вес на фоне нормального питания | Снижение веса при нормальном питании |
| Снижение аппетита | Повышение аппетита |
| Тошнота, рвота, запоры, чрезмерное газообразование | Рвота, поносы или запоры |
| Повышение уровня холестерина | Нарушения ритма сердца |
| Нарушения менструального цикла | Светобоязнь, пучеглазие, чувство песка в глазах |
| Утомляемость, слабость, сонливость | Утомляемость и мышечная слабость |
| Эмоциональная подавленность | Дрожание рук |
| Сухость кожи, желтушность. | Истончение кожи |
| Отечность конечностей и лица | Нарушения сна |
| Заторможенность мышления и речи | Увеличение щитовидки |
| Снижение артериального давления | Повышение артериального давления |
| Головные боли | Обильные и частые мочеиспускания, сильная жажда |
| Хрипота, отечность гортани, затруднение дыхания и нарушения слуха | Снижение потенции у мужчин и нарушения менструального цикла у женщин |
| Прерывистый сон, бессонница, гипотермия | Беспокойств, чувство страха, повышенная возбудимость и раздражительность, повышение температуры тела |
Гипотиреоз у детей может вызывать необратимые нарушения. Если врожденный гипотиреоз не лечить до 2-х лет, развивается умственная отсталость, кретинизм, карликовость.
У взрослых гипотиреоз может провоцировать вторичные патологии – сахарный диабет, ожирение, гипертонию, болезни почек, сердца и сосудов. Гипертиреоз у взрослых сопутствует остеопорозу, умственным нарушениям, заболеваниям ЖКТ и сердечно-сосудистой системы.
Что такое преэклампсия беременных? Симптомы и диагностика
Евгений Рафаилович Петрейков рассказывает, что преэклампсия является едва ли не самым тяжелым осложнением беременности. Ранее недуг также было принято называть гестозом или нефропатией беременных. Несмотря на то, что сейчас эти названия отошли на задний план и в международной классификации Всемирной организации здравоохранения принято употреблять именно термин «преэклампсия», понятие «гестоз» остается достаточно широко употребимым, особенно среди пациенток.
Поздний токсикоз беременности, который, в отличие от раннего, может не проявлять себя такими классическими признаками, как тошнота, рвота и отвращение к запахам, возникает, как правило, после 24-й недели беременности. Также различают позднюю преэклампсию, которая обнаруживает себя на 34-35-й неделях беременности.
Говоря об основных симптомах гестоза, Евгений Рафаилович поясняет:
Соответственно, основными методами первичной диагностики являются анализ мочи и крови, а также измерение артериального давления. Именно эти признаки должны наталкивать врача на мысль о том, что у пациентки начинает развиваться гестоз.
Заболевание имеет три стадии:
- Легкая преэклампсия. Характеризуется повышением систолического давления до 150, а диастолического — до 90 единиц. Показатели белка в моче при этом не превышают 0,3 г. Беременная может чувствовать слабость и апатию, страдать нарушениями сна и отеками конечностей.
- Умеренная эклампсия сопровождается показателями артериального давления от 150 до 170/100-110 мм рт. ст. Уровень белка в моче возрастает до 5 г. Пациентка мучается от головных болей, появляются тошнота и рвота, усиливаются отеки.
- Тяжелая степень преэклампсии является ургентным, или, иначе говоря, угрожающим жизни, состоянием. На этой стадии заболевания цифры на тонометре превышают 170/100-110 мм рт. ст. Будущая мама чувствует себя все хуже, головные боли, тошнота и отеки нарастают, к симптомам добавляются мелькание мушек перед глазами и боли в эпигастральной области.
Евгений Петрейков особо отмечает:
Именно поэтому так важно регулярно посещать акушера-гинеколога и вовремя сдавать анализы, чтобы не пропустить развитие патологического процесса. Едва заметив тревожные отклонения и заподозрив преэклампсию, неважно какой степени, врач незамедлительно начнет принимать необходимые меры, чтобы избежать эклампсии — острого состояния, которое может приводить к судорожным припадкам и даже коме
Особняком стоит такая форма преэклампсии, как ХЕЛП-синдром. Название этого осложнения беременности происходит от английской аббревиатуры HELLP и включает в себя следующие понятия: кровотечение, подъем печеночных ферментов, снижение тромбоцитов, на фоне чего может усилиться кровотечение. Несмотря на то, что медицина сегодня находится на высоком уровне, а квалификация врачей позволяет браться за самые тяжелые случаи, летальные исходы при развитии данного патологического процесса до сих пор не так уж и редки.

pixabay.com  / 
Симптомы
Выраженность симптомов зависит от характера и тяжести основного заболевания, а также от порога чувствительности нервной системы пациента. К наиболее общим проявлениям тахикардии относят тревожность, состояние возбуждения и неприятные ощущения в области сердца (рис. 2).
Как быстро успокоить сердце?
При учащенном сердцебиении необходимо расслабиться, отвлечься, спокойно полежать. Ни в коем случае нельзя пить крепкий чай или кофе. К области лица можно приложить холодный компресс.
Когда обратиться к врачу?
Срочная врачебная помощь требуется в случаях, когда учащенное сердцебиение происходит на фоне:
- артериальной гипертензии,
- сердечно-сосудистых заболеваний,
- эндокринных нарушений,
- беременности.
Обязательно проконсультироваться с врачом нужно при наследственной предрасположенности к тахикардии и в ситуации, когда каждый последующий приступ тяжелее предыдущего.
Диагностика
Основной метод диагностики тахикардии — электрокардиограмма. По характеру ЭКГ врач определяет тип патологии и степень ее выраженности (рис. 3).
Для уточнения основного диагноза назначается суточный мониторинг ЭКГ по Холтеру, МРТ сердца, эхокардиография и другие аппаратные и лабораторные исследования.
Лечение
Лечение направлено на устранение причин учащенного сердцебиения и проводится комплексно. В первую очередь исключаются факторы, вызывающие тахикардию: запрещается пить крепкий кофе, чай, алкогольные напитки, есть шоколад, курить. Рекомендуется нормализовать эмоциональное состояние и избегать излишних физических нагрузок.
В комплекс лечения основного заболевания добавляются успокоительные средства и дополнительные препараты, нормализующие работу сердечной мышцы.
Если тахикардия вызвана структурными изменениями в сердце или нарушением выработки гормонов и не поддается медикаментозному лечению, больному может быть предложено хирургическое вмешательство: радиочастотная катетерная абляция, установка кардиостимулятора, удаление опухолей при их наличии. В любом случае схема лечения назначается врачом-кардиологом после консультации с другими специалистами.
Важно! Лекарства, корректирующие сердечный ритм, нельзя принимать без назначения врача, неправильный подбор терапии может лишь усугубить болезнь
Прогноз и профилактика
При соблюдении всех врачебных рекомендаций и переходе на здоровый образ жизни прогноз благоприятный. Успех терапии зависит от времени обращения к врачу и адекватности лечения основного заболевания.
Для того, чтобы снизить риск развития тахикардии, следует:
- разнообразно и регулярно питаться, включать в рацион овощи, фрукты, рыбу, молочные и морепродукты,
- регулярно делать зарядку, кардио-упражнения,
- избегать стресса,
- не злоупотреблять кофе и алкоголем, отказаться от курения.
Заключение
Учащенный пульс не является болезнью, но может свидетельствовать о проблемах с сердцем и другими органами и системами организма. Не стоит оставлять подобный симптом без внимания: раннее определение причины тахикардии позволяет полностью нормализовать состояние и избежать повторных приступов.
Почему возникает
Почему возникает тахикардия синусового характера у будущей матери и что делать? Факторы, которые могут спровоцировать возникновение подобных проблем:
- Изменения организма и всех его систем;
- Учащенное функционирование всех органов;
- Сдавливание организма в некоторых местах, которое усиливается при росте плода;
- Перемена гормонального фона беременной.
Важный симптом, который требует внимания со стороны женщины, — это синусовая тахикардия при беременности. Ведь учащенное сердцебиение в том случае. Когда женщина находится в абсолютном покое, говорит о дисфункции синусового отдела, основным предназначением которого является образование проводящих импульсов. Как итог, беременная испытывает чрезмерно частое биение сердца (более 90 ударов в мин.) на фоне нормально температуры.
Лекарственные средства от зубной боли при беременности
Если «бабушкины» методы оказались бессильными или дома не оказалось ни одного из вышеперечисленных средств, мы рекомендуем обратиться к относительно безопасным лекарствам от зубной боли при беременности. Терпеть боль не стоит, однако перед употреблением лекарств было бы неплохо обратиться за консультацией к врачу (хотя бы по телефону).
Итак, к лекарственным средствам от зубной боли, разрешенным при беременности, относятся:
- Но-шпа или Дротаверин. Это разные названия одного и того же препарата. Средство достаточно эффективно устраняет желудочные и кишечные спазмы, а также головную и зубную боли.
- Гриппостад. Это лекарственное средство предназначено для борьбы с простудными заболеваниями, но неплохо помогает и при зубной боли. В первом триметре беременности оно противопоказано.
- Парацетамол. Принимается по целой таблетке.
- Темпалгин и Пенталгин. Для устранения зубной боли достаточно половины таблетки любого из этих препаратов.
- Детские гели от зубной боли. В качества средства от зубной боли при беременности имеет смысл применять гели, предназначенные для менее болезненного прорезывания зубов у маленьких детей: Калгель, Дентол-беби, Камистад. Они притупляют боль, приятно охлаждают больную область и борются с воспалением.
- Кетанова. Одну таблетку этого препарата разрешается принять, если зубная боль становится слишком сильной.
Как классифицируют тахикардию сердца
Тахикардию классифицируют, прежде всего, по источникам ускорения сердечного сокращения. Формировать электроимпульс могут разные отделы сердца. В норме это синусовый узел, откуда возбуждение передается к миокарду. При патологиях электроимпульс формируется в нервных клетках, которые находятся в предсердиях, желудочках и т.д. Соответственно и учащенное сердцебиение может быть синусовым, предсердным, желудочковым или атриовентрикулярным. Если приступ внезапно начинается и также заканчивается, состояние называют пароксизмальным.
Среди видов тахикардии, относящихся к нарушениям правильного функционирования сердца, выделяют наджелудочковую и желудочковую. Первая характеризуется нарушениями сердечного ритма на уровне предсердий. Она может быть самостоятельным заболеванием, чью причину врачи видят в последствиях других болезней или патологиях в строении сердца.
Тахикардия желудочкового типа, при которой источник нарушений находится в желудочках, довольно серьезное отклонение от нормы. Она также может быть врожденной или приобретенной после сердечных заболеваний: ишемии, кардиомиопатии и подобных им патологий. Состояние опасно высокими рисками срыва ритма и внезапным прекращением сердцебиения. Поэтому при первых же симптомах нужно обратиться к врачу.