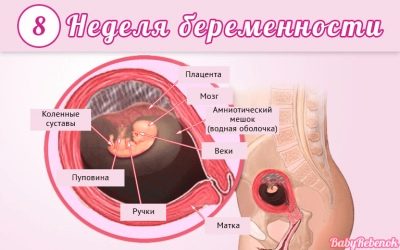
Второй месяц беременности: ощущения и особенности
Содержание:
- Чек-лист 1 месяца беременности
- Что происходит с будущей мамой
- Анализы и УЗИ
- Что происходит с эмбрионом на 2 неделе
- Определение срока беременности по ХГЧ
- Особенности второго месяца беременности.
- Питание во второй месяц беременности
- Может ли боль быть признаком беременности
- Ощущения будущей мамы
- Ощущения будущей мамы
- Изменения во внешности будущей мамы
- Как это устроено?
- Почему тесты на беременность «не срабатывают»?
- Советы по здоровью
- Анализы и УЗИ
- Что можно и что нельзя
- pixabay.com  / DzeeShah Ощущения на 10-й неделе беременности
- Диагностика выкидыша
- Как убрать диастаз
Чек-лист 1 месяца беременности
- Приобретите в аптеке тесты на беременность с чувствительностью 10-15 мЕд/мл, результаты которых считаются «правдивыми» еще до задержки менструации.
- Начните прием фолиевой кислоты: доказано, что ее регулярное употребление в течение 1 триместра и в период планирования снижает риски развития дефектов нервной трубки у плода.
- Обсудите с гинекологом, необходим ли вам прием комплексных витаминных препаратов для беременных или можно ограничиться разнообразным питанием.
Доверьте ведение беременности специалистам Медицинского женского центра! Мы разработаем для вас индивидуальную программу наблюдений, с учетом ваших системных заболеваний, предыдущих беременностей. Все анализы, исследования и консультации врачей – под одной крышей в удобное для вас время.
Что происходит с будущей мамой
В период овуляции женщина обычно не испытывает дискомфорта: менструальные боли и недомогание прошли. Зато через 2 недели после зачатия могут возникать непривычные ощущения:
- нагрубает грудь, увеличивается чувствительность сосков;
- ощущается дискомфорт внизу живота;
- может тошнить, нарушается аппетит;
- возникают раздражительность и перепады настроения;
- появляются необычные реакции на привычные запахи.
Подобные ранние признаки беременности на 2 неделе после зачатия и все, что чувствует сейчас женщина, обусловлено ростом уровня ХГЧ. Его норма на второй неделе колеблется от 50 до 500 мЕд/мл. На этом фоне падает давление и чаще хочется в туалет.
Анализы и УЗИ
На второй неделе нет обязательных анализов при беременности. До постановки на учет и комплексного обследования нужно подождать 3-4 недели. Если будущая мама хочется убедиться в правильности своих предположений о беременности, она может пройти исследование при помощи аптечного теста или сдать кровь на ХГЧ в лаборатории. Последний метод, конечно же, более точен на столь ранних сроках.
Опытный гинеколог во время осмотра может предположить наличие беременности, оценив несколько увеличившиеся размеры матки.
Нужно ли УЗИ
Если женщина готовится стать мамой и находится на 2 акушерской неделе беременности, то с помощью УЗИ можно установить точные сроки овуляции, а значит, и оптимальное время для зачатия. Обычно к такому исследованию прибегают при длительных репродуктивных проблемах.
На 2 эмбриональной неделе ультразвук еще не информативен. Размеры плодного яйца настолько малы, что по УЗИ невидно, как выглядит эмбрион. На снимке вы заметите лишь темную точку.
Что происходит с эмбрионом на 2 неделе
Ребенок на 2 неделе беременности – это еще не плод, а лишь одна маленькая клеточка, которая только прикрепилась к эндометрию и начинает стремительно расти и делиться. Внутри него формируется геном – биологическая информация, которая определит внешний образ и особенности развития будущего ребенка.
Если произойдет сбой и набор хромосом окажется неправильным, зигота не сможет прикрепиться к стенке матки и выйдет из организма вместе с маточным кровотечением. Для вас это будет обычная менструация, но именно так работает естественный механизм отбора жизнеспособных клеток.
Повторимся, что все это применимо к эмбриональному методу подсчета срока беременности.
Определение срока беременности по ХГЧ
Определение срока беременности по ХГЧ относится к одному из самих точных методов. ХГЧ или хорионический гонадотропин человека представляет собой гормон-белок, который вырабатывают оболочки эмбриона в течение всей беременности. Именно ХГЧ блокирует в женском организме процессы, отвечающие за менструальный цикл, и усиливает выработку гормонов, которые отвечают за сохранение беременности. ХГЧ повышается при зачатии и выступает одним из достоверных признаков наступившей беременности. Уровень ХГЧ повышается с первой недели беременности, то есть в течение 14 дней после зачатия. Данный показатель удваивается с каждым днем, начиная с 3 недели беременности и вплоть до 12 недели. С 12 и по 22 неделю уровень гормона не повышается, а вот с 22 недели снова начинает расти.
Скорость увеличения ХГЧ в крови дает возможность определить отклонения в развитии беременности. Так, при замершей или внематочной беременности, ХГЧ ниже нормы. А резкое увеличение данного показателя свидетельствует о многоплодной беременности либо о хромосомных заболеваниях. Поэтому гинеколог, как и сама беременная должны следить за динамикой концентрации ХГЧ в крови в период беременности. Давайте рассмотрим нормы содержания ХГЧ и влияние данного гормона на определение срока беременности.
|
Дни прошедшие после последней менструации |
Номы уровня ХГЧ для этого периода мЕд/мл |
Срок беременности |
|
26 дней |
0-50 |
12 дней |
|
27 дней |
25-100 |
13 дней |
|
28 дней |
50-100 |
2 недели |
|
29 дней |
100-200 |
15 дней |
|
30 дней |
200-400 |
16 дней |
|
31 день |
400-1000 |
17 дней |
|
32 дня |
1050-2800 |
18 дней |
|
33 дня |
1440-3760 |
19 дней |
|
34 дня |
1940-4980 |
20 дней |
|
35 дней |
2580-6530 |
3 недели |
|
36 дней |
3400-8450 |
22 дня |
|
37 дней |
4420-10810 |
23 дня |
|
38 дней |
5680-13660 |
24 дня |
|
39 дней |
7220-17050 |
25 дней |
|
40 дней |
9050-21040 |
26 дней |
|
41 день |
10140-23340 |
27 дней |
|
42 дня |
11230-25640 |
4 недели |
|
43дня |
13750-30880 |
29 дней |
|
44 дня |
16650-36750 |
30 дней |
|
45 дней |
19910-43220 |
31 день |
|
46 дней |
25530-50210 |
32 дня |
|
47 дней |
27470-57640 |
33 дня |
|
48 дней |
31700-65380 |
34 дня |
|
49 дней |
36130-73280 |
5 недель |
|
50 дней |
40700-81150 |
36 дней |
|
51 день |
45300-88790 |
37 дней |
|
52 дня |
49810-95990 |
38 дней |
|
53 дня |
54120-102540 |
39 дней |
|
54 дня |
58200-108230 |
40 дней |
|
55 дней |
61640-112870 |
41 день |
|
56 дней |
64600-116310 |
6 недель |
Обратите внимание, что значения, указанные в таблице не являются эталоном. Так, в зависимости от особенностей организма женщины и течения беременности изменяются и нормы ХГЧ при определении срока беременности
[], [], []
Особенности второго месяца беременности.
Второй месяц беременности очень важен для Вас и для Вашего плода, так как в данный период времени происходит становление и развитие всех органов малыша. Высокую скорость в процессе развития приобретает в это время головной мозг ребенка. В данный период времени голова малыша занимает 1/3 длины его организма. У плода уже стучит сердечко. Благодаря ультразвуковому обследованию возможно определение ручек и ножек, с развивающимися пальчиками. Если до этого хрящевая ткань занимала главное место, то сейчас начинает вырисовываться костная ткань. При этом происходят изменения в организме женщины, начинают появляться ощущения, которых до этого не возникало. Беременная может перестать воспринимать любимую еду, и наоборот требовать то, чем она до беременности не могла питаться, то есть меняются вкусовые ощущения. Также Вы можете столкнуться с головокружениями или болями в области головы. У некоторых женщин возникают проблемы со стулом. Начинает расти организм в области талии, это Вы почувствуете по одежде. Эмоции у беременной женщины могут становиться более обостренными, и также этот период времени способствует переменчивому настроению. Характерные черты эмоций, которым подвергается женщина на таком сроке беременности, это: обидчивость, раздражительность, перепады настроения, плаксивость, чувство тревоги. Меняется внешность будущей мамы, кроме того, что перемены есть в фигуре, но и черты лица тоже меняются. Могут начать выступать вены на груди и животе, за счет того, что происходит расширение сосудов, чтобы удовлетворить потребности малыша в кислороде, из-за увеличения кровоснабжения организма. Зачастую на бедрах появляются «сосудистые звездочки», они пурпурного цвета, которые исчезнут после окончания беременности, то есть, если Вы обнаружили их появления, это только подтверждение того, что Вы беременны. Достаточно часто у беременных женщин возникают проблемы с венозной системой, и происходит это зачастую на втором месяце беременности. В первую очередь проблемы захватывают вены на ногах и в районе наружных гениталий. Происходит это на почве того, что увеличивается количество циркулирующей крови в организме, происходит расслабление мышечного слоя в венах, что определено гормональными сбоями. К признакам такой болезни можно отнести: тяжесть в ногах, ноющая боль возле расширенных вен, а также увеличенные вены можно обнаружить не присматриваясь.
Питание во второй месяц беременности
Большую роль для нормального развития ребенка и самочувствия женщины играет питание во второй месяц беременности. Девиз, которого следует отныне придерживаться – рациональность, сбалансированность, качество
Ведь сейчас, когда плод активно формируется и развивается, очень важно обеспечить его всеми необходимыми питательными и полезными веществами, поступать которые должны обязательно из «правильной» еды
В рационе беременной обязательно должны присутствовать мясо и рыба, яйца (желательно в отварном виде), орехи, поставляющие в организм белки и аминокислоты. Для нормализации работы кишечника рекомендуются свежие овощи и фрукты, кисломолочные продукты
Овощи и фрукты, как и соки на их основе, еще и обеспечат организм витаминами и минеральными веществами, особое внимание следует обратить на овощи зеленого цвета и зелень: в них присутствует фолиевая кислота, предупреждающая развитие пороков нервной системы плода
Следует ограничить потребление мучных изделий из муки первого сорта, выпечки, десертов, кондитерских изысков – эти продукты «перегружают» организм легкоусвояемыми вредными углеводами и способствуют быстрому набору веса, что для беременной очень нежелательно. А вот источником «правильных» сложных углеводов станут злаки и злаковый хлеб, крупы; сладости заменят сухофрукты и мармелад в небольших количествах.
Вообще же, кушать разрешено то, что хочется: организм всегда подскажет, в чем он нуждается на том или ином этапе. Вот только не стоит чрезмерно усердствовать с пищей, кушать лучше чаще, но небольшими порциями, перейдя на 4-5 разовое питание. И для собственного блага и во имя будущего ребенка необходимо следить за качеством пищи – сладкой газировке, полуфабрикатам, пище быстрого приготовления, копченостям и жареным блюдам сейчас не место на столе.
Желательно, чтобы последний прием пищи происходил за несколько часов до сна – так будет больше шансов избежать утреннего токсикоза. А с плохим самочувствием по утрам можно справляться, сразу после пробуждения выпивая чашку чая и съедая сухарик или крекер. Перекусывать желательно, еще даже не вставая с кровати, для этого печенье можно подготовить с вечера, положив на прикроватный столик рядом с кружкой чая.
Может ли боль быть признаком беременности
Каждая беременность особенная, и ощущения могут быть разными. Но к боли, возникающей на ее фоне, нужно относиться настороженно. Болевые ощущения не характерны для процесса развития плода в матке.
Если на фоне наступившей беременности возникают тянущие или ноющие боли внизу живота — это может говорить о повышенном тонусе матки. Такое состояние опасно, так как может привести к прерыванию беременности. Женщине необходима консультация врача и дополнительное обследование для уточнения степени тонуса. Скорректировать состояние можно приемом спазмолитических препаратов, абсолютно безопасных для мамы и ребенка.
Куда сложнее справиться с головной болью. По словам Екатерины Жумановой, если мигрени и головные боли беспокоили раньше, через некоторое время после зачатия они могут усилиться. И для улучшения состояния необходима помощь врача.
Важно выяснить причину головных болей. Если они вызваны повышением давления — необходимо нормализовать его
Если нарушением оттока венозной крови из-за физиологических изменений — можно подобрать обезболивающие препараты. В терапии беременных врачи используют безопасные для матери и ребенка средства, которые помогают нормализовать состояние женщины.
Ощущения будущей мамы
Растущая матка давит на желудок, поэтому беременная испытывает изжогу и тяжесть в желудке. Питайтесь небольшими порциями, проконсультируйтесь с врачом о том, какие препараты помогут снять дискомфорт.
Из-за большого объема циркулирующей крови у вас участилось сердцебиение. Уменьшилось количество эритроцитов, и снизился гемоглобин. Чтобы не допустить анемии, следите за своим рационом, в нем должно быть достаточно богатых железом продуктов. Если вы стали часто испытывать головокружения, сдайте общий анализ крови. При пониженном гемоглобине необходим прием препаратов, только диетой уже не обойтись.
Многие женщины отмечают, что уже в 5 месяце беременности в молочных железах образуется молозиво. Из соска выделяются капельки желтоватой или полупрозрачной жидкости. Специально выдавливать ее не нужно. В целях гигиены можно использовать вкладки для бюстгальтера.
Ощущения будущей мамы
За 8 месяц дно матки достигает ребер женщины, и, возможно, вам даже покажется, что малыш упирается в них ножками. Ему становится все теснее, поэтому его движения все ощутимее для вас. Чтобы уговорить ребенка перевернуться, попробуйте погладить живот, глубоко подышать или сменить позу.
Из-за высокого положения матки у беременной возникает одышка, изжога. Боли внизу живота на 8 месяце чаще всего обусловлены тренировочными схватками. Между ними нет равных промежутков времени, и дискомфорт со временем не нарастает.
Вагинальные выделения на поздних сроках становятся обильнее в силу гормональных изменений и подготовки организма к родам. Если вдруг они приобретают желтоватый цвет или неприятный запах, обязательно проконсультируйтесь с врачом. Молочница и инфекционные заболевания требуют обязательной терапии перед родами.
Изменения во внешности будущей мамы
Живот на втором месяце беременности еще незаметен. Но во внешности будущей мамы могут происходить изменения. Могут начать выступать вены на груди и животе за счет того, что происходит расширение сосудов из-за увеличения кровоснабжения организма, чтобы удовлетворить потребности малыша в кислороде. Зачастую на бедрах появляются сосудистые звездочки, они пурпурного цвета, которые исчезнут после окончания беременности. Достаточно часто у беременных женщин возникают проблемы с венозной системой, и происходит это зачастую на втором месяце беременности. В первую очередь проблемы захватывают вены на ногах и в районе наружных гениталий. Происходит это на почве того, что увеличивается количество циркулирующей крови в организме, происходит расслабление мышечного слоя в венах, что определено гормональными сбоями. К признакам такой болезни можно отнести тяжесть в ногах, ноющую боль возле расширенных вен, а также увеличенные вены можно обнаружить, не присматриваясь.
Как это устроено?
Переднебоковая брюшная стенка человека шестислойная: кожа, поверхностная фасция живота, жир, абдоминальные мышцы, поперечная фасция и пристеночная брюшина (рис. 1).
Мышечный слой состоит из четырех парных мышц. Это ориентированные вертикально прямые мышцы живота, внешние и внутренние косые мышцы и горизонтально ориентированные поперечные мышцы, расположенные кнутри от внутренних косых (рис. 2). Апоневрозы косых и поперечных мышц образуют сухожильный футляр прямой мышцы живота — ее влагалище (рис. 1). Прямая мышца, широкая и тонкая в верхней части, в нижней становится толстой и узкой. В нескольких местах она прикрепляется к передней части мышечного влагалища, и эти поперечные сшивки делят прямую мышцу на сегменты. А в середине живота апоневрозы сходятся, образуя белую линию (рис. 2).
Белая линия тянется от мечевидного отростка до лонного сочленения. Она представляет собой трехмерную сеть коллагеновых волокон, ориентированных так же, как мышечные волокна поперечной и косой мышц: поперек и наискосок. Во внутренней зоне белой линии коллагеновые волокна расположены нерегулярно (рис. 3).
Белая линия вместе с влагалищем прямой мышцы обеспечивает механическую стабильность передней брюшной стенки. Однако она все-таки растягивается, причем, из-за ориентации коллагеновых волокон, растягивается преимущественно вширь. И когда она становится слишком широкой, развивается диастаз передних мышц живота (ДПМ).
Вопрос в том, что считать нормой. Раньше полагали, что расстояние между передними мышцами в положении лежа с согнутыми ногами не должно превышать ширину двух пальцев. Затем появились более точные данные, и сейчас исследователи чаще всего пользуются одним из двух критериев нормы.
Определение
ученых основано на ультразвуковых измерениях ширины белой линии у 150 нерожавших женщин.
Нормальная ширина белой линии, максимальное значение Швейцарский вариант
| Уровень | Ширина, мм |
| Мечевидный отросток | 15 |
| 3 см выше пупка | 22 |
| 2 см выше пупка | 16 |
специалисты проводили измерения у покойников, при этом они обнаружили, что ширина белой линии увеличивается с возрастом.
Нормальная ширина белой линии, максимальное значение (мм) Французский вариант
| Уровень | Моложе 45 лет | Старше 45 лет |
| Выше пупка, середина расстояния между пупком и мечевидным отростком | 10 | 15 |
| На уровне пупочного кольца | 27 | 27 |
| Выше пупка, середина расстояния между пупком и лонным сочленением | 9 | 14 |
У беременных женщин белая линия растягивается и может достигать 79 мм ниже пупка и 86 мм на 2 см выше пупка. В их положении такие величины нормальны.
Самый распространенный метод диагностики ДПМ — пальпация. Пациент ложится на кушетку, согнув ноги в коленях, и напрягает брюшной пресс, а врач измеряет расстояние между выступающими валиками брюшных мышц (рис. 4). Но этот метод не очень точен, особенно при избыточной массе тела. В последнее время медики предпочитают ультразвуковую диагностику. Эта процедура безопасна даже для беременных и значительно дешевле магниторезонансной и компьютерной томографии.
Есть разные классификации ДПМ. Самая подробная выделяет
расширение только над пупком (на этот вариант приходится более половины случаев); только под пупком; расширение на уровне пупка; по всей ширине белой линии, но шире над пупком (почти треть случаев); по всей ширине белой линии, но шире под пупком (рис. 5). Таким образом, чаще всего белая линия расширена преимущественно над пупком. Возможно, дело в том, что ниже пупка в составе белой линии больше поперечных волокон, она плотнее и хуже растягивается.
Почему тесты на беременность «не срабатывают»?
Современные женщины уже привыкли к тому, что в шаговой доступности, в любое время суток, в любой аптеке, можно приобрести тест на определение беременности. Вера тестам практически безукоризненная. Однако, не всегда тесты способны «выдать» положительный результат, не смотря на то, что уже имеется маленький срок беременности.
Подобные «погрешности» могут быть связаны с качеством купленного теста. Принцип действия тестов на определение беременности построен на «улавливании» гормона в моче женщины. Возможно, некоторые фирмы-производители, попросту, экономят на реактивах и выпускают, тем самым, не качественные тесты. Для большей точности результата стоит приобретать три теста разных фирм и разной ценовой категории. Если у вас есть подозрение на маленький срок беременности, проверяя свои подозрения тремя тестами сразу, увеличит процент вероятности полученных данных.
Еще одной причиной, при которой тест на беременность может дать отрицательный результат, служит время проведение теста. Наибольшее содержание гормона, когда еще маленький срок беременности, обнаруживается в утренней моче, чем чаще было мочеиспусканий, тем меньше процент гормона остается. Поэтому, проведение теста на беременность в вечерние часы может дать отрицательный результат, а проведенный повторный тест в утреннее время даст две розовые полоски.
Нельзя исключать и такой вариант, как отсутствие беременности. Имея задержку месячных, чуть более привычного времени, каждая женщина начинает подозревать свой организм в том, что случилось неладное. Первое, что приходит на ум, сделать тест на беременность. Отрицательный результат может либо успокоить, либо вызвать новое подозрение. В этом случае лучше обратиться к врачу и сдать анализ крови на хорионический гонадотропин.
Советы по здоровью
|
В каких случаях следует обратиться к врачу? Следует немедленно обратиться к врачу в случае, если у Вас проявляются такие симптомы: внезапная… |
|
Беременность и мочевая инфекция Опасна ли мочевая инфекция для беременных женщин? Беременность и мочевая инфекция зачастую идут рука об… |
|
Беременность и гестационный диабет Гестационный диабет — заболевание, характеризуемое высоким уровнем сахара (глюкозы) в крови, который… |
|
Преэклампсия и эклампсия Что такое преэклампсия? Преэклампсия, или токсемия, это одно из заболеваний, возникающих у беременных… |
|
Постельный режим Что делать, когда врач прописывает постельный режим, а до родов еще остается несколько недель или месяцев?… |
|
Путешествия во время беременности: все «За» и «Против» Данная статья расскажет Вам о преимуществах и недостатках путешествий для женщин, находящихся «в… |
|
Секс во время беременности «Да» сексу во время беременности! Нет никакой необходимости сдерживать свои сексуальные желания, если… |
|
Курение во время беременности Если Вы не планируете бросать курить ради своего собственного здоровья, это следует сделать ради здоровья… |
|
Фитнесс во время беременности Согласно результатам последних исследований, «утиная походка» во время беременности – не более, чем миф…. |
|
Заболевания кожи во время беременности Румянец – это, порой, не все, что появляется на коже беременной женщины. Иногда в период беременности кожа… |
|
Беременность: куда делась страсть? Если из-за беременности у Вас и партнера пропадает желание заниматься сексом, не стоит беспокоиться:… |
|
Нарушения сна во время беременности Нарушения сна во время беременности вызваны гормональным дисбалансом и физическим дискомфортом. Подобные… |
|
БИОКАЛЬЦЕВИТ — надежный спутник будущих и кормящих мам Период беременности и кормления грудью — один из самых опасных для организма с точки зрения дефицита… |
Анализы и УЗИ
Среди важных исследований этого месяца – клинический анализ крови. Его цель – проверить уровень гемоглобина
Это особенно важно, если ранее у вас была выявлена анемия, и вы проходили соответствующее лечение. Также перед визитом к гинекологу не забудьте сдать общий анализ мочи для своевременной диагностики патологий мочевыделительной системы и гестоза
УЗИ на 8 месяце беременности
Срок 32-34 недели – оптимальное время для третьего планового ультразвукового исследования
Во время него специалист уделит особое внимание:
- состоянию плаценты и маточно-плацентарному кровотоку;
- положению плода в матке;
- количеству околоплодных вод;
- росту, весу, объему головы и другим параметрам тела малыша;
- длине шейки матки.
Что можно и что нельзя
Прием любых медикаментов во время вынашивания возможен только после консультации специалиста. Потому что даже привычные препараты против температуры и ОРВИ могут быть опасны для беременных.
Традиционно считается, что интимная близость не противопоказана при нормально протекающей беременности. Однако на поздних сроках многие специалисты считают необходимым отказаться от секса, так как он повышает риск инфицирования, особенно если отошла слизистая пробка.
Особенности рациона
Продолжайте следить за весом и не допускайте прибавки более 500-600 граммов в неделю. Стоит, как и прежде, воздерживаться от алкоголя, избыточного количества мучного, сладкого и жирного.
Обязательно включайте в рацион молочные продукты и другие источники кальция. Костная система малыша укрепляется и требует большого количества этого микроэлемента ежедневно. Его недостаток – одна из причин, почему крошатся зубы у беременной.
pixabay.com  / DzeeShah Ощущения на 10-й неделе беременности
А вот токсикоз, если он беспокоил будущую маму с первых недель беременности, сдаваться не собирается. Утренняя тошнота, а также рвотные позывы в ответ на прием пищи в течение дня все так же могут давать о себе знать. Из-за этого женщина может ощущать:
- слабость;
- головокружение;
- легкое недомогание.
Эти ощущения, конечно, неприятны, и могут восприниматься женщиной как показатель общего ухудшения состояния здоровья, однако это не совсем так. На состоянии малыша легкий токсикоз никак не отражается и не создает угроз для здоровья женщины и течения беременности.
Для контроля токсикоза врач советует также исключить острую, соленую еду, временно ограничить молочные продукты, сырые овощи и сладкие фрукты. Снижают тошноту морсы с кислыми ягодами, например из клюквы и смородины, а также имбирный и мятный чай, добавление сока цитрусовых в щелочную минеральную воду. Улучшат состояние при токсикозе кислые фрукты — киви, зеленые яблоки.
Из-за развития плода на 10-й неделе беременности и связанного с ним увеличения матки возникает давление на мочевой пузырь. Женщину могут беспокоить частые позывы к мочеиспусканию, которые на этом сроке считаются нормальными. Также не должны вызывать беспокойства периодические тянущие боли в нижней части живота, которые проходят после кратковременного отдыха или смены положения тела.
pixabay.com  / alessandraamendess
Диагностика выкидыша
Обследование при подозрении на выкидыш обычно включает осмотр у гинеколога, трансвагинальное УЗИ и анализ на ХГЧ. Обследование подтвердит, был ли выкидыш, а также остались ли в матке части плодного яйца (полный или неполный выкидыш).
Прежде всего врач проведет гинекологическое исследование, чтобы осмотреть влагалище, шейку матки, выявить источник кровотечения, зоны наибольшей болезненности, оценить размеры матки.
Затем, как правило, назначают трансвагинальное ультразвуковое исследование (УЗИ), чтобы точно определить размеры матки, наличие плода или остатков плодных тканей в матке, сердцебиение плода. Для этого во влагалище вводится небольшой зонд — вагинальный датчик. Эта процедура может быть немного неприятной, но обычно не причиняет боли. По желанию можно провести УЗИ абдоминальным датчиком — через стенку живота. Ни тот ни другой тип исследования не повредит плод и не увеличит риск выкидыша.
Кроме того, назначается анализ крови на ХГЧ — хорионический гонадотропин человека. Это гормон, вырабатываемый при беременности. Иногда также определяют уровень прогестерона. Если результат сомнительный, анализы могут повторить через 48 часов. В некоторых случаях сразу подтвердить выкидыш на основании УЗИ и анализа крови невозможно. Например, на ранней стадии развития плода (менее 6 недель). В таком случае рекомендуется повторить обследование через 1–2 недели.
Иногда выкидыш диагностируется в ходе регулярного осмотра в рамках дородового наблюдения. На УЗИ может быть видно, что сердцебиение плода отсутствует или что плод слишком мал для данного срока. Это называется замершей беременностью.
Обследование при привычном невынашивании беременности
3 и более выкидышей подряд называются привычным невынашиванием беременности. В этом случае назначаются дополнительные анализы и обследования для выявления причин невынашивания, хотя примерно у половины женщин установить их не удается. Эти анализы и обследования описаны ниже.
Кариотипирование — это цитогенетическое исследование, которое позволяет изучить структуру и подсчитать количество хромосом. С помощью кариотипирования обследуют обоих партнеров, чтобы выявить хромосомные аномалии — возможную причину потери беременности.
Если анализ выявит патологии хромосом, вас направят к клиническому генетику — специалисту, который занимается генетическим консультированием. Он расскажет о шансах на успешную беременность в будущем, а также о существующих методах лечения, например, экстракорпоральном оплодотворении (ЭКО).
Анализы крови назначаются для проверки содержания в ней следующих веществ:
- лютеинизирующий гормон — участвующий в развитии яйцеклетки;
- антитела к фосфолипидам (АФЛ) и волчаночный антикоагулянт (ВА) — этот анализ проводится дважды с перерывом в шесть недель, до наступления беременности.
Как убрать диастаз
Схема лечения патологии зависит от стадии ее развития и степени проявления. На первой стадии достаточно соблюдать рекомендации врача, которые помогут укрепить мышцы брюшной стенки и уменьшить их расхождение:
- снизить вес до показателей нормы;
- соблюдать сбалансированный рацион с ограниченным употреблением жирного, сладкого;
- придерживаться суточной нормы приема жидкости;
- носить бандаж, который поддерживает живот;
- проходить массаж и другие физиопроцедуры;
- заниматься плаванием, йогой, пилатесом или лечебной физкультурой.
Лечебная физкультура должна проходить под контролем специалиста. Он составляет программу с корректным уровнем нагрузки
Особое внимание уделяется глубокой поперечной и косым мышцам пресса, которые при соответствующем уровне тонуса уменьшают степень растяжения белой линии
Комплекс лечебных упражнений полезен даже беременным. С его помощью можно предотвратить развитие патологии и ускорить процесс послеродового восстановления организма.
Такие тренировки проходят без напряжения мышц пресса. Не рекомендуется также делать упражнения в упоре, в том числе на колени или локти. Подобные нагрузки допустимы только после восстановления нормальной ширины просвета.
На более поздних стадиях расхождение уже нельзя устранить с помощью физических упражнений или массажа. Необходимо хирургическое вмешательство, которое вернет на место мышечный корсет, избавит от осложнений и симптоматики. Это может быть:
- Натяжная пластика с использованием тканей пациента. Хирург удаляет избыточные соединительные ткани и сшивает края мышц между собой. Такой метод наименее предпочтителен, так как довольно часто после него возникают рецидивы.
- Натяжная пластика с использованием протеза. Предусматривает все то же удаление излишков тканей и ушивание мышечных слоев, но при этом сопровождается дополнительным укреплением с помощью сетчатого полипропиленового протеза.
- Ненатяжная пластика с установкой протеза. Под область растяжения вводится эндопротез, который служит барьером и замещает ослабленные структуры.
- Комбинированный подход. Подразумевает комбинацию натяжной и ненатяжной пластики.
Хирургический метод специалист подбирает с учетом особенностей и степени развития патологии, а также индивидуальных факторов и состояния здоровья пациента. Полное восстановление после вмешательства проходит в срок от 1 до 3 месяцев. В это время необходимо избегать избыточного напряжения, придерживаться диеты и носить специальный бандаж, который снимает нагрузку с прооперированных мышечных структур.